Lekársky expert článku
Nové publikácie
Ventrikulitída
Posledná kontrola: 04.07.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
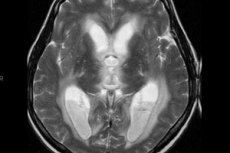
Ak lekár diagnostikuje ventrikulitídu, znamená to, že sa vyvinula komplikácia, ktorá ohrozuje nielen zdravie, ale aj život pacienta. Patológia je zápalová reakcia, ktorá postihuje steny mozgových komôr: ide o závažné intrakraniálne infekčné ochorenie, ktoré sa vyvíja u pacientov trpiacich rôznymi poruchami centrálneho nervového systému – primárnym problémom môže byť najmä traumatické poranenie mozgu, intrakraniálna chirurgia, infekčné a zápalové ochorenia. Úmrtnosť na komplikácie je veľmi vysoká. [ 1 ]
Epidemiológia
Ak vezmeme do úvahy štatistické informácie o ventrikulitíde, vidíme, že väčšina autorov uvádza frekvenciu prípadov ochorenia buď v závislosti od ich príčiny, alebo ako komplikácie iných patológií nervového systému. Samostatné štatistiky o ventrikulitíde sa nevedú.
Podľa Amerického centra pre kontrolu a prevenciu chorôb sú infekčné lézie centrálneho nervového systému vo všeobecnosti na jedenástom mieste medzi všetkými nemocničnými infekciami s mierou výskytu 0,8 % (viac ako 5,5 tisíc pacientov ročne).
Doteraz je najviac študovaným patogenetickým typom ochorenia ventrikulitída, ktorá sa vyvinula v dôsledku ventrikulárnej drenáže. V takýchto prípadoch sa ventrikulitída vyvinula u 0 – 45 % pacientov. Ak vezmeme do úvahy frekvenciu vzniku komplikácií podľa trvania drenáže, toto číslo je 11 – 12 pacientov na tisíc dní drenáže. Zároveň sa v priebehu rokov počet prípadov postupne znižuje, čo môže byť spôsobené zlepšením lekárskej manipulácie a diagnostických techník, ako aj optimalizáciou kvality spracovania chirurgických nástrojov.
Niektorí odborníci poukazujú na paralelu vo výskyte ventrikulitídy a meningoencefalitídy po neurochirurgických operáciách. Prevalencia týchto patológií je podľa rôznych zdrojov 1 – 23 %: takéto široké percentuálne rozpätie súvisí s rôznymi diagnostickými kritériami používanými vo výskume. Mnohé štúdie zohľadňovali iba tie prípady, v ktorých kultivácie mozgovomiechového moku odhalili rast určitých patogénnych mikroorganizmov. [ 2 ]
Výskyt ventrikulitídy spojenej s ventrikulárnym katétrom (alebo ventrikulitídy spojenej so zdravotnou starostlivosťou) sa pohybuje od 0 do 45 % v závislosti od techniky zavedenia a liečby (zvyčajne menej ako 10 %).[ 3 ],[ 4 ]
Príčiny ventrikulitída
Ventrikulitída je infekčné ochorenie. U novorodencov sa infekcia vyskytuje v maternici. U starších pacientov sú príčiny najčastejšie nasledovné:
- Otvorené kraniocerebrálne traumatické poranenia, zlomeniny bázy alebo lebečnej klenby, iné poranenia, ktoré spôsobujú poškodenie mozgových tkanív nachádzajúcich sa v periventrikulárnej zóne, ako aj tvorba mozgovomiechových fistúl, cez ktoré preniká infekcia. Zápalová reakcia sa vyvíja, keď patogénna flóra vstúpi do komorového priestoru.
- Prenikajúce poranenia lebky – najmä strelné poranenia, prenikanie rôznych cudzích predmetov, čo so sebou prináša prenikanie infekcie do mozgového tkaniva.
- Mozgový absces lokalizovaný v blízkosti ventrikulárneho systému. Keď sa lézia spontánne otvorí, jej vnútorný hnisavý obsah uniká do komory alebo do periventrikulárneho priestoru. V dôsledku toho sa vyvíja ventrikulitída.
- Zápal mozgu, encefalitída, sa môže rozšíriť do komôr - najmä infekčné agensy vstupujú do komorovej dutiny.
- Hnisavý zápal mozgových blán. Mozgové blany tesne susedia so subarachnoidálnym priestorom, ktorý je vyplnený mozgovomiechovým mokom a je súčasťou celkového systému mozgovomiechového moku. Patogénna flóra vstupuje do miechových ciest, šíri sa cez komory a spôsobuje zápalový proces, ako je ventrikulomeningitída.
- Neurochirurgické operácie. V prípade aseptických porušení počas operácie v oblasti mozgových komôr je možné preniknutie infekčného agensu do komorového priestoru. Toto je možné pri nedostatočnej sterilizácii chirurgických nástrojov, ako je napríklad punkčná ihla, drény atď.
Medzi zvýšené rizikové faktory vzniku ventrikulitídy patria prípady traumy a iných poranení lebky, chirurgické zákroky na mozgu a intrauterinná infekcia plodu (septické procesy). [ 5 ]
Rizikové faktory
Riziková skupina pre vznik ventrikulitídy zahŕňa pacientov s nasledujúcimi charakteristikami:
- onkologické patológie, chronické hematologické poruchy;
- drogová závislosť, chronická závislosť od alkoholu;
- časté traumatické poranenia mozgu;
- endokrinné poruchy;
- stavy imunodeficiencie rôzneho pôvodu (genetické ochorenia, HIV infekcia, asplénia atď.);
- vysoký vek (nad 70 rokov). [ 6 ]
Medzi ďalšie rizikové faktory vzniku ventrikulitídy patria:
- neskorá návšteva lekára (neskôr ako tretí deň od okamihu vzniku patologického procesu);
- nesprávne poskytnutá prvá pomoc v prednemocničnej fáze alebo nedostatok potrebnej pomoci;
- ateroskleróza mozgových tepien so známkami cerebrovaskulárnej insuficiencie na pozadí hypertenzie.
Ak pacient patrí do jednej z rizikových skupín alebo má niektorý z rizikových faktorov, potom to jasne naznačuje vysokú pravdepodobnosť závažného alebo komplikovaného priebehu patológie, čo môže vyžadovať urgentné a kompetentné využitie terapeutických a rehabilitačných opatrení. [ 7 ]
Významnými faktormi pri rozvoji ventrikulitídy sú:
- prítomnosť krvi v komorách alebo subarachnoidálnom priestore;
- prítomnosť iných systémových infekcií;
- únik mozgovomiechového moku, najmä u pacientov s penetrujúcimi poraneniami hlavy;
- predĺžená drenáž mozgových komôr a zavedenie premývacích tekutín do nich.
Mnohí odborníci poukazujú na úlohu častého odberu mozgovomiechového moku katetrizáciou na vyšetrenie pri vzniku ventrikulitídy. Podľa niektorých informácií, ak katetrizácia trvá dlhšie ako jeden týždeň, významne sa zvyšuje pravdepodobnosť vzniku infekčného procesu. Otázka trvania drenáže a potreby profylaktickej výmeny katétra je však stále kontroverzná. Niektorí autori navrhujú tunelizáciu katétra, aby sa znížilo riziko ventrikulitídy od otvoru vrtáka do oblasti výstupu z kože. Odporúča sa urobiť od otvoru vrtáka zárez menší ako 50 mm alebo vyviesť katéter v oblasti hrudníka alebo horného segmentu prednej brušnej steny. [ 8 ]
Patogenézy
Existujú rôzne spôsoby, ako sa infekčný agens môže dostať do mozgových komôr. Vývoj ventrikulitídy sa teda môže začať v dôsledku priameho zavádzania patogénnych mikroorganizmov z vonkajšieho prostredia. Stáva sa to pri otvorených kraniocerebrálnych poraneniach, počas neurochirurgických operácií - napríklad riziková zóna zahŕňa také zákroky, ako je inštalácia ventrikulárnej drenáže u pacientov s krvácaním v lebke, akútnym hydrocefalom, chlopňovým posunom a inými operáciami s otvoreným prístupom. Možné je aj kontaktné šírenie infekcie počas otvorenia mozgového abscesu do ventrikulárneho systému, hematogénne šírenie počas cirkulácie baktérií v krvnom obehu, penetrácia mozgovomiechového moku počas spätného toku mozgovomiechového moku u pacientov s primárnou a sekundárnou meningitídou alebo meningoencefalitídou.
Pravdepodobne k spätnému toku mozgovomiechového moku dochádza počas transformácie pulzatilného pohybu mozgovomiechového moku zhoršením elasticity intrakraniálnych subarachnoidálnych priestorov, čo je spôsobené zápalovými zmenami alebo krvácaním. [ 9 ]
Uvedený mechanizmus vzniku ventrikulitídy určuje častú súvislosť ochorenia so zápalovým procesom v mozgových blánach. [ 10 ]
V dôsledku otvorenia mozgového abscesu do ventrikulárneho systému dochádza aj k ventrikulitíde. Často sa však vyskytuje aj iný, „zrkadlový“ variant: pri komplikovanom priebehu ventrikulitídy sa v susedných tkanivách vyvinie ložisko encefalitídy s tvorbou mozgového abscesu.
Príznaky ventrikulitída
Ak sa ventrikulitída vyvinie na pozadí penetrujúcich traumatických alebo ranných poranení, pacient pociťuje silné a náhle celkové zhoršenie zdravotného stavu. Telesná teplota stúpa a ukazovatele presahujú 38 °C. Podobný obraz sa pozoruje pri spontánnom otvorení mozgového abscesu. Ak sú pacienti pri vedomí, najčastejšie sa sťažujú na silné bolesti hlavy a rastúcu nepokojnosť. Dochádza k výraznému zvýšeniu srdcovej frekvencie (viac ako 120-130 úderov za minútu), bledosti alebo začervenaniu kože (čo je obzvlášť viditeľné na tvári), dýchavičnosti, vracaniu, po ktorom sa stav neuvoľňuje. Meningeálny syndróm je jasne definovaný.
Zvýšená motorická aktivita (psychomotorická agitácia) je nahradená tonicko-klonickými alebo klonickými záchvatmi. Počas záchvatov sa pozoruje progresívne zhoršenie vedomia. Pacient sa stáva letargickým, inhibovaným, ospalým: štádium stuporu začína postupným prechodom do kómy. Telo pacienta je vyčerpané, čo môže byť sprevádzané miernym poklesom teploty na úroveň subfibrilácie, ako aj znížením intenzity meningeálnych prejavov.
Ak sa u novorodenca vyvinie ventrikulitída v dôsledku intrauterinnej infekcie, ide o serózny zápalový proces, ktorý nie je sprevádzaný žiadnymi klinickými príznakmi. Patológia sa zistí ultrazvukom. Keď sa patológia vyvinie ako septická komplikácia, patognomonické príznaky chýbajú, ale stav dieťaťa sa výrazne zhoršuje. [ 11 ]
Počiatočný klinický obraz ventrikulitídy sa prejaví rýchlo, pretože sa vyvíja doslova „pred našimi očami“. Charakteristické sú silné difúzne bolesti hlavy, záchvaty vracania na pozadí absencie nevoľnosti a úľavy. Celkový zdravotný stav sa rýchlo zhoršuje. Závažné stavy sú sprevádzané častými zmenami období vzrušenia a apatie, kŕčovými záchvatmi, výskytom halucinácií a zhoršeného vedomia, rozvojom stuporu a kómy.
Nasledujúce príznaky sa považujú za patognomické:
- hyperestézia (zvýšená citlivosť);
- svalovo-tonické príznaky;
- syndróm bolesti.
Zvýšená citlivosť počas vývoja ventrikulitídy je zvýšenie zvukovej, svetelnej a hmatovej citlivosti. Výrazným svalovo-tonickým znakom je rigidita okcipitálnych svalov (zvýšený tonus), ktorú možno určiť pasívnym naklonením hlavy so snahou priblížiť bradu pacienta k hrudníku. Stav svalovej hypertonicity možno určiť aj zvláštnym držaním tela pacienta, ktorý leží na boku, prehýba chrbát a zakláňa hlavu, ohýba sa a priťahuje nohy k bruchu.
Bolestivý syndróm postihuje hlavu, oči a pozoruje sa v miestach výstupu trojklanného nervu, v okcipitálnej oblasti a lícnych kostiach. [ 12 ]
Ventrikulitída u novorodencov
Diagnostika a liečba vrodených anomálií centrálneho nervového systému s rozvojom ventrikulitídy je v medicíne veľmi dôležitou otázkou, pretože v posledných rokoch sa táto patológia stáva čoraz bežnejšou. Hnisavá ventrikulitída je obzvlášť závažná intrakraniálna komplikácia spôsobená vstupom mikroflóry do mozgových komôr. Pre túto patológiu neexistuje charakteristický CT obraz. Dá sa zistiť pri prerazení abscesu do komôr, pri vytvorení cerebrospinálnej fistuly, ktorá komunikuje s komorami, alebo na základe klinických a likvorových prejavov. [ 13 ]
Pri progresívnom vnútornom okluzívnom hydrocefale je možný rozvoj hnisavej meningoencefalitídy a ventrikulitídy. Komplikácia sa môže prejaviť ako dôsledok ascendentnej infekcie v kombinácii vrodenej chyby centrálneho nervového systému s infikovanou spinálnou herniou alebo pri izolovanom hydrocefale s generalizáciou meningoencefalitídy.
Charakteristickými klinickými príznakmi hydrocefalusu a ventrikulitídy sú rýchly rast obvodu hlavy, spastická tetraparéza, živé meningeálne prejavy, predĺžená stabilná hypertermia. Pri koexistencii s cerebrospinálnymi herniami sú príznaky doplnené dolnou paraparézou, dysfunkciou panvových orgánov s prítomnosťou napätého herniálneho vaku.
Priebeh zápalového procesu je zvyčajne závažný, na pozadí hrubej neurologickej insuficiencie. Vzhľadom na zložitosť liečby, stupeň úmrtnosti a závažnosť postihnutia by dôležitým bodom malo byť zlepšenie preventívnych opatrení počas plánovania tehotenstva. Je dôležité vykonávať kvalifikovanú prenatálnu diagnostiku a v prípade potreby aj postupnú liečbu počas prvých mesiacov života dieťaťa predtým, ako sa objavia komplikácie a dekompenzované stavy. Odporúča sa to robiť iba v špecializovanej neurochirurgickej klinike alebo na oddelení.
Neurosonografia sa považuje za najinformatívnejšiu skríningovú metódu na morfologické určenie mozgových lézií u detí v novorodeneckom období. Neurosonografia má najväčšiu diagnostickú hodnotu z hľadiska identifikácie vrodených anomálií centrálneho nervového systému, vnútorného hydrocefalu, periventrikulárneho krvácania a leukomalácie v štádiu tvorby cýst. [ 14 ]
Formuláre
Prvé informácie o existencii ventrikulitídy boli získané takmer pred sto rokmi. Publikoval ich Američan, špecialista na patohistológiu S. Nelson. O niečo skôr sa predpokladalo, že granulárna ependymatitída patrí k chronickým léziám mozgového ependymu: patológia sa podľa lekárov mohla vyvinúť ako komplikácia tuberkulózy, syfilisu, chronickej intoxikácie alkoholom, echinokokózy, senilnej demencie a iných chronických patológií centrálneho nervového systému. Dôležité boli diela Dr. Kaufmana, ktorý veril, že primárnymi faktormi pri vzniku ochorenia sú traumatické a alkoholové lézie, akútne infekčné procesy.
Nelsonove opisy ochorenia zahŕňajú analýzu chronickej formy hydrocefalusu. Lekár poukázal najmä na ťažkosti pri určovaní etiológie granulárnej ependymatitídy, keďže patológia môže mať zápalový aj nezápalový charakter. [ 15 ]
Následne sa v medicíne začali používať aj iné termíny na charakterizáciu ochorenia - spomína sa najmä ependymatitída, ependymitída, intraventrikulárny absces, ventrikulárny empyém a dokonca aj tzv. „pyocefalus“. Po predpoklade vývoja zápalového procesu vo vnútri ciev zaviedol do lekárskeho používania termín chorioependymatitída Dr. A. Zinčenko (asi pred päťdesiatimi rokmi). Okrem toho boli definované nasledujúce typy ochorenia:
- nešpecifická ventrikulitída (alergická, infekčná, vírusová, sinusogénna, tonzilogénna, reumatická, otogénna, posttraumatická a intoxikačná patológia);
- špecifická ventrikulitída (tuberkulózna, syfilitická, parazitárna patológia).
Priebeh ochorenia bol rozdelený na akútne, subakútne a chronické štádium.
Podľa kvality cerebrospinálnej dynamiky sa začali rozlišovať tieto typy patológie:
- okluzívna ventrikulitída na pozadí obliterácie mozgovomiechových priechodov;
- neokluzívna ventrikulitída vo fáze hypersekrécie alebo hyposekrécie (fibrosklerotický variant s hypotenziou).
Neskôr sa názov ependymatitída v lekárskych kruhoch takmer nespomínal. Termín „ventrikulitída“ sa stal oveľa rozšírenejším a môže sa vyvinúť v nasledujúcich formách:
- primárna forma, spôsobená priamym prenikaním infekcie do komorových štruktúr - napríklad počas penetrujúcich poranení a rán, chirurgických operácií;
- sekundárna forma, ktorá vzniká, keď patogénne mikroorganizmy vstupujú z existujúceho ohniska v tele - napríklad s meningoencefalitídou, mozgovým abscesom.
Komplikácie a následky
S rozvojom zápalového procesu v komorovom systéme – ventrikulitídy – sa hnis dostáva do mozgovomiechového moku. V dôsledku toho sa mozgovomiechový mok stáva viskóznejším a jeho cirkulácia je narušená. Stav sa zhoršuje, ak sú mozgovomiechové kanály upchaté nahromadenými hnisavými hmotami. Zvyšuje sa intrakraniálny tlak, mozgové štruktúry sú stlačené a vyvíja sa mozgový edém.
Keď sa zápalový proces rozšíri do štvrtej komory, dutina druhej komory sa rozšíri a vyvíjajúci sa hydrocefalus vedie k kompresii priľahlého mozgového kmeňa. Postihnuté sú životne dôležité centrá lokalizované v predĺženej mieche a mostíku. Zvýšený tlak vedie k respiračnej a kardiovaskulárnej dysfunkcii, čo významne zvyšuje riziko úmrtia pacienta. [ 16 ]
Najzávažnejším dôsledkom ventrikulitídy je smrť. V iných prípadoch je možné postihnutie a demencia.
U zotavených pacientov sa môžu vyskytnúť reziduálne účinky vo forme asténie, emocionálnej nestability, chronických bolestí hlavy a intrakraniálnej hypertenzie.
Nevyhnutné podmienky pre úspešnú liečbu pacientov s ventrikulitídou:
- včasné a komplexné diagnostické opatrenia s adekvátnou a kompetentnou terapiou;
- individuálny a komplexný prístup;
- úplná sanácia primárneho infekčného ložiska. [ 17 ]
Diagnostika ventrikulitída
Hlavným diagnostickým kritériom pre ventrikulitídu je pozitívny indikátor infekcie v mozgovomiechovom moku alebo prítomnosť aspoň dvoch charakteristických príznakov ochorenia:
- horúčkový stav s teplotou presahujúcou 38 °C, bolesti hlavy, meningeálne príznaky alebo príznaky postihnutia hlavových nervov;
- zmeny v zložení mozgovomiechového moku (pleocytóza, zvýšený obsah bielkovín alebo znížený obsah glukózy);
- prítomnosť mikroorganizmov počas mikroskopického vyšetrenia mozgovomiechového moku zafarbeného Gramom;
- izolácia mikroorganizmov z krvi;
- pozitívny diagnostický laboratórny test mozgovomiechového moku, krvi alebo moču bez detekcie kultivácie (latexová aglutinácia);
- diagnostický titer protilátok (IgM alebo štvornásobné zvýšenie titra IgG v párových sérach).
Rozhodujúci diagnostický význam majú klinické a neurologické charakteristiky ventrikulitídy, ako aj výsledky laboratórnych testov. Počas počítačovej tomografie možno zistiť mierne zvýšenie hustoty mozgovomiechového moku, ktoré je spôsobené prítomnosťou hnisu a detritu, ako aj periventrikulárne zníženie hustoty v dôsledku edému zápalovo zmeneného ependymu zo subependymálnej vrstvy. [ 18 ]
V mnohých prípadoch je diagnóza ventrikulitídy potvrdená detekciou paraventrikulárnej lokalizácie oblastí deštrukcie mozgu, ktoré komunikujú s ventrikulárnou dutinou, v kombinácii s ďalšími príznakmi. [ 19 ]
Optimálnou metódou neurovizualizácie ventrikulitídy je zobrazovanie mozgu magnetickou rezonanciou pomocou DWI, FLAIR a T1-WI s kontrastom. Najčastejšie je možné počas MRI diagnostiky pacienta v horizontálnej polohe detegovať intraventrikulárny detritus a hnis s prevažnou lokalizáciou v oblasti okcipitálnych rohov alebo trojuholníkov laterálnych komôr, niekedy aj v štvrtej komore. Ďalším MRI znakom ventrikulitídy je prítomnosť zvýrazneného obrysu ventrikulárnej výstelky (charakteristické pre 60 % prípadov). Existujú aj príznaky chorioideálnej plexitídy vrátane nejasného signálu rozmazania z hraníc zväčšeného chorioideálneho plexu.
V ranom detstve sa neurosonografia používa ako hlavná diagnostická metóda: obraz ventrikulitídy je podobný ako pri počítačovej tomografii alebo magnetickej rezonancii:
- zvýšená echogenicita mozgovomiechového moku a detekcia iných echogénnych inklúzií v dôsledku prítomnosti hnisu a detritu;
- zvýšená echogenicita a zhrubnutie stien komôr (najmä v dôsledku usadenín fibrínu);
- zvýšená echogenicita choroidálneho plexu s rozmazaním a deformáciou obrysov. [ 20 ]
Testy zahŕňajú krvné testy a testy mozgovomiechového moku:
- obsah glukózy v mozgovomiechovom moku je menší ako 40 % obsahu glukózy v plazme (menej ako 2,2 mmol na liter);
- zvyšuje sa obsah bielkovín v mozgovomiechovom moku;
- mikrobiologická kultivácia mozgovomiechového moku je pozitívna alebo je patogén zistený v nátere mozgovomiechového moku (s Gramovým farbením);
- cytóza mozgovomiechového moku sa pozoruje pri hladine neutrofilov 50 % alebo vyššej z celkového obsahu;
- v krvi sa pozoruje leukocytóza s posunom pásma;
- plazmatické hladiny C-reaktívneho proteínu sa zvyšujú. [ 21 ]
Etiológia ochorenia sa stanoví kultivačnou izoláciou patogénu počas bakteriologického výsevu mozgovomiechového moku a krvi. Je nevyhnutné zohľadniť trvanie a atypickosť rastu kultúry. Sérologické testy (RSK, RNGA, RA) zahŕňajú štúdium párových sér v dvojtýždňových intervaloch. [ 22 ]
Inštrumentálna diagnostika zahŕňa počítačovú alebo magnetickú rezonanciu, neurosonografiu a lumbálnu punkciu. Encefalografia sa používa na posúdenie funkčného stavu mozgu a rozsahu poškodenia nervového tkaniva. Elektroneuromyografia preukazuje závažnosť poškodenia vodivých nervových dráh, ak má pacient parézu alebo paralýzu.
Odlišná diagnóza
Keď sa na MRI zistí intraventrikulárny hyperintenzívny signál, vykonáva sa diferenciálna diagnostika ventrikulitídy s intraventrikulárnym krvácaním. Klinická prax ukazuje, že v relatívne zriedkavých prípadoch sa zistí patologický hyperintenzívny signál:
- v 85 % prípadov s režimom FLAIR;
- v 60 % v režime T1-VI s kontrastnou látkou;
- v 55 % prípadov – v režime DVI. [ 23 ]
Je dôležité vziať do úvahy, že oblasti periventrikulárnej hyperintenzity hraničného typu sa pozorujú aj u pacientov s hydrocefalom bez infekčných komplikácií, čo je spojené s transependymálnou migráciou mozgovomiechového moku a tvorbou periventrikulárneho edému. [ 24 ]
Komu sa chcete obrátiť?
Liečba ventrikulitída
Najdôležitejším opatrením pri liečbe ventrikulitídy je antibiotická terapia. Aby bola takáto liečba čo najefektívnejšia, pre počiatočnú terapeutickú fázu sa vyberá súbor liekov, pričom sa zohľadňuje predpokladaná príčina ochorenia a mikrobiologické ukazovatele. Lekár určí najvhodnejšie dávkovanie a frekvenciu podávania antibiotík. [ 25 ]
Racionálne predpisovanie liekov zahŕňa určenie etiologického faktora ochorenia a určenie citlivosti izolovanej kultúry mikroorganizmu na antibiotiká. Bakteriologické metódy pomáhajú určiť patogén po 2-3 dňoch od okamihu odberu materiálu. Výsledok citlivosti mikroorganizmov na antibakteriálne liečivá je možné posúdiť po ďalších 24-36 hodinách. [ 26 ]
Antibakteriálna liečba pacientov s ventrikulitídou by sa mala začať čo najskôr, bez straty času čakaním na výsledky inštrumentálnej diagnostiky a vyšetrenia mozgovomiechového moku, ihneď po odbere krvi na sterilitu. Dávky antibiotík sú stanovené ako maximálne povolené. [ 27 ]
Empirická liečba ventrikulitídy nevyhnutne zahŕňa použitie vankomycínu v kombinácii s cefepimom alebo ceftriaxónom. Ak má pacient viac ako 50 rokov alebo ak ochoreniu predchádzal stav imunodeficiencie, ako adjuvantný liek sa predpisuje amikacín. [ 28 ]
Alternatívny režim vhodný pre pacientov so závažnými alergickými reakciami na β-laktámové antibiotiká zahŕňa použitie moxifloxacínu alebo ciprofloxacínu v kombinácii s vankomycínom. Pacienti starší ako 50 rokov alebo trpiaci imunodeficienciami navyše dostávajú trimetoprim/sulfometoxazol. [ 29 ]
Približne 15 minút pred prvým podaním antibakteriálneho lieku sa má podať injekcia dexametazónu v dávke 0,15 mg na kilogram telesnej hmotnosti. Ak sa pri mikroskopii sedimentu mozgovomiechového moku zistia grampozitívne diplokoky alebo sa v krvi alebo mozgovomiechovom moku zistí pozitívna latexová aglutinačná reakcia na pneumokoky, podávanie dexametazónu sa pokračuje každých 6 hodín počas 2 – 4 dní v rovnakej dávke. V iných situáciách sa dexametazón nemá používať. [ 30 ]
Ventrikulitída môže vyžadovať dodatočné intraventrikulárne podanie antibakteriálnych látok. Preto sa vankomycín, kolistín a aminoglykozidy považujú za bezpečné a účinné lieky na tento účel. Polymyxín B sa považuje za optimálnu možnosť. Dávkovanie sa stanovuje empiricky, berúc do úvahy dosiahnutie požadovaného terapeutického obsahu liečiva v mozgovomiechovom moku. [ 31 ]
Epidurálne podanie nasledujúcich liekov je možné:
- Vankomycín 5 – 20 mg denne;
- Gentamicín 1 – 8 mg denne;
- Tobramycín 5-20 mg denne;
- Amikacín 5-50 mg denne;
- Polymyxín B 5 mg denne;
- Kolistín 10 mg denne;
- Quinupristín alebo Dalfopristín 2-5 mg denne;
- Teikoplanín 5 – 40 mg denne.
Akékoľvek β-laktámové antibiotiká, najmä penicilíny, cefalosporíny a karbapenémy, nie sú vhodné na subarachnoidálne podanie, pretože zvyšujú záchvatovú aktivitu.
Kombinácia intravenózneho a intraventrikulárneho podávania antibiotík je vždy výhodnejšia a účinnejšia. [ 32 ]
Keď sú k dispozícii výsledky vyšetrenia mozgovomiechového moku a rezistencie mikrobiálnej flóry na antibiotickú liečbu, lekár upraví antibakteriálnu liečbu a vyberie liek, na ktorý sú mikroorganizmy obzvlášť citlivé. [ 33 ]
Účinok antibiotickej liečby sa hodnotí podľa klinických a laboratórnych ukazovateľov:
- oslabenie a vymiznutie klinických príznakov;
- odstránenie intoxikácie;
- stabilizácia laboratórnych diagnostických ukazovateľov;
- „čistota“ opakovaných kultúr mozgovomiechového moku.
Okrem antibiotickej liečby pacienti s ventrikulitídou často podstupujú drenáž mozgových komôr, aby sa eliminoval akútny hydrocefalus, ktorý vzniká v dôsledku oklúzie miechového kanála hnisom a detritom. Počas zákroku je dôležité starostlivo dodržiavať pravidlá asepsy a antisepsy, pravidelne meniť obväzy, ošetrovať drenážne oblasti a zabezpečiť čistotu konektorov a nádob na mozgovomiechový mok. [ 34 ]
Trvanie liečby pacientov sa určuje v závislosti od typu patogénu:
- najmenej dva týždne pre pneumokoky;
- jeden týždeň pre streptokoky skupiny B;
- tri týždne pre enterobaktérie.
Počas liečebného procesu sa vykonáva hodnotenie klinickej a laboratórnej účinnosti.
Ak je antibiotická liečba neúčinná, dva týždne po začatí liečby sa odporúča endoskopická operácia na revíziu komôr pomocou elastického endoskopu a prepláchnutie systému Ringerovým roztokom alebo inými podobnými liekmi. Endoskopiu je možné opakovať: postup sa opakuje, ak sa do troch týždňov po predchádzajúcom zákroku neprejaví pozitívna dynamika. [ 35 ]
Počas celého obdobia pobytu pacienta v nemocnici lekári monitorujú vitálne funkcie a udržiavajú ich na optimálnej úrovni pomocou neustálej a starostlivej infúzie fyziologických roztokov. Sledujú tiež kvalitu diurézy. Aby sa predišlo vyčerpaniu, poskytujú parenterálnu výživu a vykonávajú hygienickú starostlivosť.
Ďalšia symptomatická liečba ventrikulitídy zahŕňa:
- korekcia hypoxických stavov (umelá ventilácia);
- protišokové opatrenia (kortikosteroidy, heparín, fraxeparín, gordox, kontrikal);
- starostlivá detoxikačná liečba (Infucol, Heisteril, čerstvá mrazená plazma, albumín);
- liečba dehydratácie a protiedému (manitol, 40% roztok sorbitolu, Lasix);
- zlepšenie metabolickej a neurovegetatívnej ochrany mozgových štruktúr (Nootropil, Cavinton, Trental, Actovegin);
- kompenzácia nákladov na energiu (Moriamín, Polyamín, Lipofundín atď.).
Na úľavu od bolesti sa používajú analgetiká (vrátane narkotických) a nesteroidné protizápalové lieky.
Prevencia
Moderná neurochirurgia zahŕňa použitie ventrikulárnych katétrov impregnovaných antibakteriálnymi látkami (impregnačná metóda), čo pomáha znižovať riziko infekcie počas drenáže. Ako ukazuje prax, používanie takýchto katétrov súčasne s dôkladným dodržiavaním ďalších preventívnych opatrení pomáha znížiť riziko infekcie takmer na 0 %. [ 36 ], [ 37 ], [ 38 ]
Je možné predchádzať vzniku ventrikulitídy. Na to je potrebné včas liečiť otorinolaryngologické a zubné patológie, vyhýbať sa zraneniam a kontaktu s infikovanými ľuďmi, posilňovať imunitný systém a vyhýbať sa intoxikácii a stresu. [ 39 ], [ 40 ]
Predpoveď
Podľa informácií publikovaných odborníkmi sa úmrtnosť pacientov s ventrikulitídou po drenáži pohybuje od 30 do 40 %. U pacientov rôzneho veku, ktorí podstúpili neurochirurgické operácie s komplikáciami vo forme meningitídy alebo ventrikulitídy, sa v takmer 80 % prípadov pozorovala nepriaznivá klinická prognóza vrátane:
- vo viac ako 9 % prípadov bola pozorovaná smrť pacienta;
- vo viac ako 14 % prípadov sa vyvinul pretrvávajúci vegetatívny stav;
- Takmer u 36 % pacientov sa vyvinuli závažné patologické zmeny;
- V takmer 20 % prípadov boli pozorované mierne patologické zmeny.
Viac ako 20 % pacientov sa dobre zotavilo, 60 % detí vykazovalo pozitívnu dynamiku. Najnepriaznivejšia prognóza sa väčšinou týkala ľudí nad 46 rokov, ktorí vykazovali fokálny neurologický obraz alebo úroveň vedomia nižšiu ako 14 bodov podľa Glasgowskej kómovej škály. Zlá prognóza bola spojená s prípadmi, v ktorých bolo potrebné vykonať umelú ventiláciu pľúc.
Vo všeobecnosti je u pacientov s ventrikulitídou rôzneho pôvodu (vrátane postdrenážnej a iných vývojových variantov) úmrtnosť približne 5 %. Extrémne nepriaznivá prognóza sa zaznamenáva, ak sa ventrikulitída vyskytne v dôsledku penetrácie multirezistentnej mikroflóry. Napríklad pri postihnutí Acinetobacter baumannii je úmrtnosť, a to aj pri systémovom podávaní kolistínu, vyššia ako 70 %. Počet smrteľných prípadov v takejto situácii možno významne znížiť doplnením systémovej liečby intraventrikulárnym použitím kolistínu.
Vyššie uvedené ukazovatele odrážajú prognostické údaje zahraničných autorov. V postsovietskych krajinách sú takéto informácie nedostatočné kvôli nedostatku seriózneho výskumu v tejto oblasti. Existuje iba všeobecný štatistický ukazovateľ úmrtnosti u pacientov s ventrikulitídou, ktorý sa pohybuje od 35 do 50 % a viac.
Možno konštatovať, že ventrikulitída je problém, ktorý si vyžaduje komplexné štúdium. Je to nevyhnutné tak na prevenciu rozvoja patológie, ako aj na jej úspešnú liečbu.

