Lekársky expert článku
Nové publikácie
Zlomenina hornej čeľuste
Posledná kontrola: 07.07.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
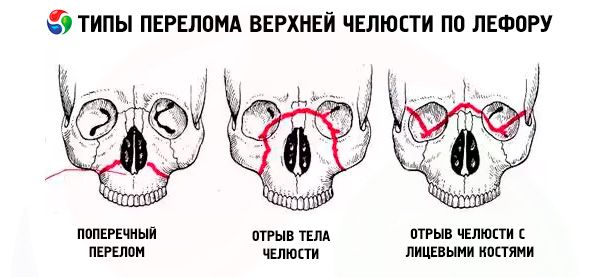
Zlomenina maxily zvyčajne nasleduje po jednej z troch typických línií najmenšieho odporu, ktoré opísal Le Fort: horná, stredná a dolná. Bežne sa nazývajú Le Fortove línie (Le Fort, 1901).
- Le Fort I - spodná čiara, má smer od základne hruškovitého otvoru horizontálne a späť k pterygoidnému výbežku sfénoidnej kosti. Tento typ zlomeniny prvýkrát opísal Guerin a Le Fort ho vo svojej práci tiež spomína, takže zlomenina pozdĺž spodnej čiary by sa mala nazývať zlomenina Guerin-Le Fort.
- Le Fort II - stredová čiara, prechádza priečne cez nosové kosti, dno očnice, infraorbitálny okraj a potom dole pozdĺž zygomatikomaxilárneho švu a pterygoidného výbežku sfenoidnej kosti.
- Le Fort III je horná línia najmenšej sily, ktorá prechádza priečne cez základňu nosových kostí, dno očnice, jej vonkajší okraj, zygomatický oblúk a pterygoidný výbežok sfénoidnej kosti.
Pri zlomenine Le Fort I je pohyblivý iba zubný oblúk hornej čeľuste spolu s podnebným výbežkom; pri zlomenine Le Fort II je pohyblivá celá horná čeľusť a nos a pri zlomenine Le Fort III celá horná čeľusť spolu s nosom a zygomatickými kosťami. Uvedená pohyblivosť môže byť jednostranná alebo obojstranná. Pri jednostranných zlomeninách hornej čeľuste je pohyblivosť úlomku menej výrazná ako pri obojstranných zlomeninách.
Zlomeniny hornej čeľuste, najmä pozdĺž línie Le Fort III, sú často sprevádzané poškodením lebečnej bázy, otrasom mozgu, pomliaždeninami alebo stlačením mozgu. Súčasné poškodenie čeľuste a mozgu je často dôsledkom ťažkej a závažnej traumy: úderu ťažkým predmetom do tváre, stlačenia, pádu z veľkej výšky. Stav pacientov so zlomeninou hornej čeľuste je výrazne zhoršený poškodením stien paranazálnych dutín, nosovej časti hltana, stredného ucha, mozgových blán, prednej lebečnej jamy s vrazenými nosovými kosťami a stien čelovej dutiny. V dôsledku zlomeniny stien tejto dutiny alebo etmoidálneho labyrintu môže dôjsť k emfyzému podkožného tkaniva v očnej jamke, na čele a líci, ktorý sa prejavuje charakteristickým príznakom krepitusu. Často sa pozoruje rozdrvenie alebo pretrhnutie mäkkých tkanív tváre.
 [ 1 ]
[ 1 ]
Príznaky zlomeniny hornej čeľuste
Zlomeniny lebečnej bázy sprevádza príznak „krvavých okuliarov“, subkonjunktiválna sufúzia (krvné presiaknutie), retroaurikulárny hematóm (pri zlomenine strednej lebečnej jamy), krvácanie a najmä likvor z ucha a nosa, dysfunkcia hlavových nervov a všeobecné neurologické poruchy. Najčastejšie sú poškodené vetvy trojklanného, tvárového a okulomotorického nervu (strata citlivosti, porucha mimiky, bolesť pri pohybe očných buliev smerom nahor alebo do strán atď.).
Rýchlosť vývoja hematómov má veľký diagnostický význam: rýchla - naznačuje ich lokálny pôvod a pomalá - počas 1-2 dní - je typická pre nepriame, hlboké krvácanie, teda zlomeninu lebečnej bázy.
Diagnostika zlomenín hornej čeľuste je v porovnaní s poraneniami dolnej čeľuste zložitejšia úloha, pretože sú často sprevádzané rýchlo sa zvyšujúcim opuchom mäkkých tkanív (viečnych viečok, líc) a krvácaním do tkanív.
Najtypickejšie príznaky zlomeniny hornej čeľuste:
- predĺženie alebo sploštenie strednej časti tváre v dôsledku posunutia natrhnutej čeľuste smerom nadol alebo dovnútra (dozadu);
- bolesť pri pokuse o zatvorenie zubov;
- maloklúzia;
- krvácanie z nosa a úst.
Toto je obzvlášť výrazné pri zlomeninách pozdĺž línie Le Fort III. Okrem toho sú zlomeniny hornej čeľuste často impaktované, čo sťažuje odhalenie hlavného príznaku zlomeniny akejkoľvek kosti - posunutia fragmentov a ich patologickej pohyblivosti. V takýchto prípadoch môže diagnózu pomôcť sploštenie strednej tretiny tváre, maloklúzia a schodový príznak, ktorý sa odhaľuje palpáciou okrajov očnic, zygomatických oblúkov a zygomaticko-alveolárnych hrebeňov (oblasť, kde sa spája zygomatický výbežok hornej čeľuste a maxilárny výbežok zygomatickej kosti) a je spôsobený porušením integrity týchto kostných útvarov.
Pre zvýšenie presnosti diagnostiky zlomenín hornej čeľuste je potrebné zohľadniť bolesť pri palpácii nasledujúcich bodov, ktoré zodpovedajú oblastiam so zvýšenou rozťažnosťou a kompresiou kostí:
- horný nosový - na spodnej časti koreňa nosa;
- dolná nosová - na spodnej časti nosovej priehradky;
- supraorbitálny - pozdĺž horného okraja očnej jamky;
- extraorbitálne - na vonkajšom okraji očnej jamky;
- infraorbitálna - pozdĺž spodného okraja očnej jamky;
- zygomatický;
- klenutý - na zygomatickom oblúku;
- tuberálny - na tuberkulu hornej čeľuste;
- zygomaticko-alveolárna - nad oblasťou 7. horného zuba;
- psie;
- podnebie (body sa palpujú zo strany ústnej dutiny).
Príznaky pohyblivosti úlomkov hornej čeľuste a „plávajúceho podnebia“ možno identifikovať nasledovne: lekár uchopí prednú skupinu zubov a podnebie prstami pravej ruky a ľavú ruku položí na líca zvonku; potom vykoná ľahké kývavé pohyby dopredu-dolu a dozadu. Pri zlomenín s nahromadením nie je možné pohyblivosť úlomku týmto spôsobom určiť. V týchto prípadoch je potrebné prehmatať pterygoidné výbežky klinových kostí; v tomto prípade pacient zvyčajne pociťuje bolesť, najmä pri zlomeninách pozdĺž línie Le Fort II a III, niekedy sprevádzanú radom vyššie uvedených príznakov zlomeniny lebečnej bázy, etmoidálneho labyrintu, nosových kostí, dolných stien očnic a zygomatických kostí.
U pacientov s poraneniami hornej čeľuste a čelovej kosti sú možné zlomeniny stien maxilárnych dutín, dolnej čeľuste a zygomatických kostí, etmoidálneho labyrintu a nosovej priehradky. Preto pri kombinovaných zlomeninách lebečnej bázy, hornej čeľuste, zygomatických kostí, nosovej priehradky a slzných kostí môže dôjsť k intenzívnemu slzeniu a likvore z nosa a uší.
Kombinácia zlomenín horných čeľustí s traumatickým poškodením iných častí tela sa vo väčšine prípadov klinicky prejavuje obzvlášť závažným syndrómom vzájomného zhoršenia a prekrývania. Pacienti s takouto kombináciou by mali byť klasifikovaní ako obete so zvýšeným rizikom vzniku všeobecných septických komplikácií nielen v maxilofaciálnej oblasti, ale aj v iných ložiskách poškodenia vzdialenej lokalizácie (v dôsledku metastáz infekcie), vrátane uzavretých, ktoré nemajú priame anatomické spojenie s čeľusťami, ústnou dutinou, tvárou.
Mnohí pacienti so zlomeninami horných čeľustí pociťujú určitý stupeň traumatickej neuritídy infraorbitálnych vetiev trojklanného nervu; niektorí obete pociťujú dlhodobo zníženú elektrickú dráždivosť zubov na strane poranenia.
Určitý diagnostický význam má detekcia palpáciou nepravidelností na okrajoch očnice (stupňovité výčnelky), zygomaticko-alveolárnych hrebeňov, nasolabiálnych stehov, ako aj zmien na okrajoch hornej čeľuste počas rádiografie v axiálnych a frontálnych projekciách.
Dôsledky zlomenín čeľuste
Výsledok zlomenín čeľuste závisí od mnohých faktorov: veku a celkového stavu obete pred zranením, prítomnosti syndrómu vzájomného zhoršenia, environmentálnej situácie v oblasti trvalého pobytu obete; najmä od prítomnosti nerovnováhy minerálnych prvkov vo vode a potravinách (GP Ruzin, 1995). Podľa GP Ruzina sú teda u obyvateľov rôznych oblastí Ivano-Frankivskej oblasti priebeh zlomenín a povaha študovaných metabolických procesov takmer identické a možno ich považovať za optimálne, zatiaľ čo v Amurskej oblasti je proces regenerácie kostného tkaniva a metabolické reakcie pomalšie. Frekvencia a povaha komplikácií závisia od obdobia adaptácie jednotlivca v tejto oblasti. Použité ukazovatele: index zápalovej odpovede (IRI), metabolický index (MI), index regenerácie (RI) - umožňujú analyzovať súhrn zmien v študovaných ukazovateľoch aj v prípadoch, keď zmeny v každom z nich neprekračujú fyziologické normy. Preto použitie indexov IVR, MI a RI umožňuje predpovedať priebeh zlomeniny, rozvoj zápalovo-infekčnej komplikácie, vypracovať liečebný plán pre pacienta s cieľom optimalizovať metabolické procesy, predchádzať komplikáciám a monitorovať kvalitu liečby s ohľadom na charakteristiky pacienta a vonkajšie podmienky. Napríklad pre Ivanofrankivskú oblasť sú kritické hodnoty indexov: IVR - 0,650, MI - 0,400, RI - 0,400. Ak sa získajú nižšie hodnoty, je potrebná korekčná terapia. Metabolická optimalizácia nie je potrebná, ak IVR > 0,6755, MI > 0,528, RI > 0,550. Autor zistil, že v rôznych regiónoch sa hodnoty indexov môžu líšiť v závislosti od medicínsko-geografických a biogeochemických podmienok, ktoré je potrebné zohľadniť pri ich analýze. V Amurskej oblasti sú teda tieto hodnoty nižšie ako v Ivanofrankivskej oblasti. Preto je vhodné vykonať vyhodnotenie IVR, MI a RI v spojení s klinickým a rádiologickým vyšetrením pacienta v prvých 2-4 dňoch po úraze - na identifikáciu počiatočnej úrovne regeneračného potenciálu a predpísanie potrebnej korekčnej terapie, 10. - 12. deň - na objasnenie vykonávanej liečby, 20. - 22. deň - na analýzu výsledkov liečby a predpovedanie charakteristík rehabilitácie.
Podľa G. P. Ruzina je v oblastiach s hypo- a diskomfortnými stavmi, prítomnosťou nerovnováhy minerálnych zložiek a aminokyselinového zloženia bielkovín počas adaptačného obdobia potrebné do liečebného komplexu zahrnúť anaboliká a adaptogény. Zo všetkých fyzikálnych faktorov, ktoré používal, malo laserové žiarenie najvýraznejší pozitívny účinok.
Na základe svojho výskumu autor zhŕňa praktické odporúčania takto:
- Odporúča sa použiť testy, ktoré charakterizujú podmienky metabolizmu a reparačného procesu: index zápalovej odpovede (IRI), metabolický index (MI), index regenerácie (RI).
- Ak je IVR pod 0,675, je potrebné použiť osteotropné antibiotiká; ak je IVR nad 0,675, pri včasnej a adekvátnej imobilizácii nie je antibiotická liečba indikovaná.
- Ak sú hodnoty MI a RI menšie ako 0,400, je potrebná terapia, ktorá zahŕňa komplex liekov a látok stimulujúcich metabolizmus bielkovín a minerálov.
- Pri nízkych hodnotách IVR je použitie lokálnych tepelných procedúr (UHF) kontraindikované, kým sa zápalové ložisko nevyrieši alebo neodčerpá.
- Pri liečbe pacientov so zlomeninami dolnej čeľuste v nepriaznivých medicínskych a geografických podmienkach, najmä počas adaptačného obdobia, by sa mali predpisovať adaptogény, anaboliká a antioxidanty.
- Aby sa infiltrát rýchlo vyriešil a skrátila sa doba trvania bolesti, je vhodné použiť laserové ožarovanie v prvých 5-7 dňoch po poranení.
- Pre optimalizáciu liečby pacientov so zlomeninou dolnej čeľuste a skrátenie trvania hospitalizácie je potrebné zorganizovať rehabilitačné miestnosti a zabezpečiť kontinuitu vo všetkých fázach liečby.
Pri včasnej prednemocničnej, lekárskej a špecializovanej starostlivosti sú výsledky liečby zlomenín čeľuste u dospelých priaznivé. Napríklad V. F. Chistyakova (1980) pomocou komplexu antioxidantov na liečbu nekomplikovaných zlomenín dolnej čeľuste dokázala skrátiť dĺžku hospitalizácie pacientov o 7,3 lôžkových dní a V. V. Lysenko (1993) pri liečbe otvorených zlomenín, t. j. zjavne infikovaných orálnou mikroflórou, pomocou intraorálneho aerosólu s nitazolovou penou znížil percento traumatickej osteomyelitídy 3,87-krát a zároveň skrátil dobu užívania antibiotík. Podľa K. S. Malikova (1983) sa pri porovnaní rádiografického obrazu procesu reparačnej regenerácie dolnej čeľuste s autorádiografickými ukazovateľmi zistil špecifický vzorec v metabolizme kostných minerálov: zvýšenie intenzity začlenenia rádioaktívneho izotopu 32P a 45Ca do kostného regenerátu poškodenej dolnej čeľuste je sprevádzané výskytom rádiografických oblastí kalcifikácie v koncových častiach fragmentov; Dynamika absorpcie rádiofarmák prebieha vo forme dvoch fáz maximálnej koncentrácie značených zlúčenín 32P a 45Ca v zóne poranenia. S hojením kostných fragmentov pri zlomeninách dolnej čeľuste sa zvyšuje stupeň intenzity začlenenia izotopov 32P, 45Ca v zóne poranenia. Maximálna koncentrácia osteotropných rádioaktívnych zlúčenín v koncových častiach fragmentov sa pozoruje 25. deň po poranení čeľuste. Akumulácia makro- a mikroelementov v koncových častiach fragmentov dolnej čeľuste má fázový charakter. Prvé zvýšenie koncentrácie minerálov sa pozoruje v 10. – 25. deň, druhé v 40. – 60. deň. V neskorších štádiách reparačnej regenerácie (120 dní) sa minerálny metabolizmus v zóne zlomeniny začína postupne približovať k normálnym parametrom a do 360. dňa sa úplne normalizuje, čo zodpovedá procesu konečnej reorganizácie kostného kalusu, ktorý spájal fragmenty dolnej čeľuste. Autor zistil, že včasné a správne anatomické zarovnanie fragmentov a ich spoľahlivá chirurgická fixácia (napríklad kostným stehom) vedie k skorému (25 dní) kostnému zrasteniu fragmentov dolnej čeľuste a obnoveniu (po 4 mesiacoch) normálnej štruktúry novovytvoreného kostného tkaniva a jeho štúdium biochemickými a spektrálnymi výskumnými metódami v porovnaní s morfologickými a autorádiografickými údajmi ukázalo, že stupeň nasýtenia mikroštruktúr kalusu minerálmi sa postupne zvyšuje so zvyšujúcou sa zrelosťou kostného tkaniva.
V prípade predčasného použitia komplexnej liečby sa môžu vyskytnúť vyššie uvedené a ďalšie zápalové komplikácie (zápal prinosových dutín, artritída, migrujúci granulóm atď.), tvorba falošných kĺbov, kozmetické znetvorenie tváre, poruchy žuvania a reči a vývoj iných nezápalových ochorení, ktoré si vyžadujú komplexnú a dlhodobú liečbu.
V prípadoch viacnásobných zlomenín čeľuste u starších a senilných jedincov sa často pozoruje oneskorené zrastanie, pseudoartróza, osteomyelitída atď.
V niektorých prípadoch liečba posttraumatických komplikácií vyžaduje použitie zložitých ortopedických štruktúr v súlade s povahou funkčných a anatomicko-kozmetických porúch, ako aj rekonštrukčných operácií (osteoplastika, refraktúra a osteosyntéza, artroplastika atď.).
Diagnóza zlomeniny hornej čeľuste
Röntgenová diagnostika zlomenín maxily je často veľmi náročná, pretože röntgenové snímky v laterálnej projekcii ukazujú superpozíciu dvoch maxilárnych kostí. Preto sa röntgenové snímky maxily zvyčajne robia iba v jednej (sagitálnej) projekcii (prehľadový röntgen) a pozornosť by sa mala venovať kontúram zygomatického alveolárneho hrebeňa, infraorbitálnemu okraju a okrajom maxilárnych dutín. Ich porušenie (zalomenia a cikcaky) naznačuje zlomeninu maxily.
V prípade kraniofaciálnej disjunkcie (zlomenina pozdĺž línie Le Fort III) je pri stanovení diagnózy veľkou pomocou röntgenové vyšetrenie tvárovej kostry v axiálnej projekcii. V posledných rokoch sa úspešne používa aj tomografia a panoramatická röntgenová snímka.
V posledných rokoch sa objavili diagnostické technológie (počítačová tomografia, magnetická rezonancia), ktoré umožňujú súčasnú diagnostiku poškodenia tvárovej aj lebečnej kosti. Y. Raveh a kol. (1992), T. Vellemin, I. Mario (1994) tak rozdelili zlomeniny čelovej, maxilárnej, etmoidálnej kosti a očnice na dva typy a jeden podtyp - (1a). Typ I zahŕňa fronto-nazálne-etmoidálne a mediálno-orbitálne zlomeniny bez poškodenia kostí lebečnej bázy. Pri podtype 1a sa k tomu pridáva aj poškodenie mediálnej steny optického kanála a kompresia optického nervu.
Typ II zahŕňa zlomeniny fronto-nazálne-etmoidálnej a mediálno-orbitálnej kosti postihujúce lebečnú bázu; v tomto prípade sú poškodené vnútorné a vonkajšie časti tvárovej a lebečnej kosti s intrakraniálnym posunom zadnej steny frontálneho sínusu, prednej časti lebečnej bázy, hornej steny očnice, spánkových a klinových kostí a oblasti tureckého sedla; dochádza k ruptúram tvrdej pleny. Tento typ poranenia je charakterizovaný únikom mozgovomiechového moku, herniálnou protrúziou mozgového tkaniva z medzery zlomeniny, tvorbou bilaterálneho telekantu s rozšírením interorbitálnej oblasti a kompresiou a poškodením zrakového nervu.
Takáto podrobná diagnostika komplexnej kraniofaciálnej traumy umožňuje 10-20 dní po poranení súčasne porovnať fragmenty kostí lebečnej bázy a tváre, čo umožňuje skrátiť dĺžku hospitalizácie obetí a počet komplikácií.
Čo je potrebné preskúmať?
Ako preskúmať?
Komu sa chcete obrátiť?
Poskytovanie pomoci obetiam s maxilofaciálnymi traumami
Liečba pacientov so zlomeninami čeľuste zahŕňa čo najrýchlejšie obnovenie stratenej formy a funkcie. Riešenie tohto problému zahŕňa nasledujúce hlavné fázy:
- zarovnanie posunutých fragmentov,
- ich upevnenie v správnej polohe;
- stimulácia regenerácie kostného tkaniva v oblasti zlomeniny;
- prevencia rôznych typov komplikácií (osteomyelitída, pseudoartróza, traumatická sinusitída, perimaxilárna flegmóna alebo absces atď.).
Špecializovaná starostlivosť o zlomeniny čeľuste by sa mala poskytnúť čo najskôr (v prvých hodinách po poranení), pretože včasné premiestnenie a fixácia fragmentov poskytuje priaznivejšie podmienky pre regeneráciu kostí a hojenie poškodených mäkkých tkanív ústnej dutiny a tiež pomáha zastaviť primárne krvácanie a predchádzať vzniku zápalových komplikácií.
Organizácia pomoci obetiam s maxilofaciálnou traumou musí zabezpečiť kontinuitu lekárskych opatrení pozdĺž celej trasy obete z miesta incidentu do zdravotníckeho zariadenia s povinnou evakuáciou do cieľa. Rozsah a povaha poskytovanej pomoci sa môže líšiť v závislosti od situácie na mieste incidentu, umiestnenia zdravotníckych zariadení a inštitúcií.
Rozlišuje sa medzi:
- prvá pomoc, ktorá sa poskytuje priamo na mieste nehody, na zdravotníckych stanovištiach a vykonávajú ju obete (v poradí svojpomoci alebo vzájomnej pomoci), ošetrovateľ alebo zdravotnícky inštruktor;
- predlekárska starostlivosť poskytovaná záchranárom alebo zdravotnou sestrou a zameraná na doplnenie opatrení prvej pomoci;
- prvá lekárska pomoc, ktorá by sa mala poskytnúť, ak je to možné, do 4 hodín od okamihu zranenia; vykonávajú ju nešpecializovaní lekári (vo vidieckych okresných nemocniciach, v zdravotníckych strediskách a na ambulanciách);
- kvalifikovaná chirurgická starostlivosť, ktorá musí byť poskytnutá v zdravotníckych zariadeniach najneskôr do 12-18 hodín po úraze;
- špecializovaná starostlivosť, ktorá musí byť poskytnutá v špecializovanom zariadení do jedného dňa po úraze. Uvedené časové rámce pre poskytovanie rôznych typov starostlivosti sú optimálne.
 [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
[ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ]
Prvá pomoc na mieste činu
Priaznivé výsledky liečby poranení čeľustnej a tvárovej oblasti do značnej miery závisia od kvality a včasnosti prvej pomoci. Nielen zdravie, ale niekedy aj život obete, najmä v prípade krvácania alebo asfyxie, závisí od jej správnej organizácie. Často je jedným z hlavných znakov poranení čeľustnej a tvárovej oblasti rozdiel medzi typom obete a závažnosťou poranenia. Je potrebné upriamiť pozornosť obyvateľstva na túto vlastnosť vykonávaním zdravotnej osvetovej práce (v systéme Červeného kríža, počas hodín civilnej obrany).
Zdravotnícka služba by mala venovať veľkú pozornosť školeniu v technikách prvej pomoci, najmä u pracovníkov v tých odvetviach, kde je výskyt úrazov pomerne vysoký (baníctvo, poľnohospodárstvo atď.).
Pri poskytovaní prvej pomoci obeti s poranením tváre na mieste nehody je v prvom rade potrebné obeť uložiť do polohy, ktorá zabráni asfyxii, teda položiť ju na bok, otočiť hlavu smerom k poraneniu alebo tvárou nadol. Následne by sa mal na ranu priložiť aseptický obväz. V prípade chemických popálenín tváre (kyseliny alebo zásady) je potrebné popálený povrch okamžite umyť studenou vodou, aby sa odstránili zvyšky látok, ktoré popáleninu spôsobili.
Po poskytnutí prvej pomoci na mieste nehody (zdravotnícke stanovisko) je obeť evakuovaná na lekársku stanicu, kde jej prvú pomoc poskytuje stredný zdravotnícky personál.
Mnohí pacienti s poraneniami maxilofaciálnej oblasti sa môžu samostatne dostať do zdravotníckych zariadení nachádzajúcich sa v blízkosti miesta nehody (zdravotné strediská tovární, závodov). Obeť, ktorá sa nemôže pohybovať samostatne, je prepravená do zdravotníckych zariadení v súlade s pravidlami prevencie asfyxie a krvácania.
Prvú pomoc pri poraneniach maxilofaciálnej oblasti môžu poskytnúť zdravotnícki pracovníci strednej úrovne privolaní na miesto incidentu.
 [ 9 ]
[ 9 ]
Prvá pomoc
Rovnako ako pri prvej pomoci, aj záchranná pomoc sa poskytuje na mieste nehody, na lekárskych stanovištiach, v zdravotných strediskách, záchranárskych a záchranársko-pôrodníckych staniciach. V tomto prípade by sa úsilie malo zamerať predovšetkým na zastavenie krvácania, prevenciu asfyxie a šoku.
Zdravotnícki pracovníci strednej úrovne (zubný technik, záchranár, pôrodná asistentka, zdravotná sestra) musia poznať základy diagnostiky poranení tváre, prvky prvej pomoci a špecifiká prepravy pacientov.
Rozsah prednemocničnej starostlivosti závisí od povahy poranenia, stavu pacienta, prostredia, v ktorom sa táto starostlivosť poskytuje, a od kvalifikácie zdravotníckych pracovníkov.
Zdravotnícky personál musí určiť čas, miesto a okolnosti zranenia; po vyšetrení obete musí stanoviť predbežnú diagnózu a vykonať množstvo terapeutických a preventívnych opatrení.
Boj s krvácaním
Bohatá sieť ciev v maxilofaciálnej oblasti vytvára priaznivé podmienky pre vznik krvácania pri poraneniach tváre. Krvácanie sa môže vyskytnúť nielen smerom von alebo do ústnej dutiny, ale aj do hĺbky tkanív (latentné).
V prípade krvácania z malých ciev je možné ranu tamponovať a aplikovať tlakový obväz (ak to nespôsobuje hrozbu asfyxie alebo posunutia úlomkov čeľuste). Tlakový obväz možno použiť na zastavenie krvácania pri väčšine poranení maxilofaciálnej oblasti. V prípadoch poranenia veľkých vetiev vonkajšej krčnej tepny (lingválnej, tvárovej, maxilárnej, povrchovej temporálnej) je možné dočasne zastaviť krvácanie v urgentnej starostlivosti pomocou tlaku prstov.
Prevencia asfyxie a metódy boja proti nej
V prvom rade je potrebné správne posúdiť stav pacienta a venovať pozornosť povahe jeho dýchania a polohe. V tomto prípade sa môže zistiť asfyxia, ktorej mechanizmus môže byť odlišný:
- posunutie jazyka dozadu (vykĺbenie);
- uzavretie lúmenu priedušnice krvnými zrazeninami (obštrukčné);
- kompresia priedušnice hematómom alebo edematóznym tkanivom (stenóza);
- uzavretie vstupu do hrtana visiacou chlopňou mäkkého tkaniva z podnebia alebo jazyka (chlopňová);
- aspirácia krvi, zvratkov, pôdy, vody atď. (aspirácia).
Aby sa predišlo asfyxii, pacient by mal sedieť, mierne predklonený a mať hlavu sklonenú; v prípade ťažkých mnohopočetných poranení a straty vedomia by mal ležať na chrbte s hlavou otočenou smerom k poraneniu alebo nabok. Ak to poranenie dovoľuje, pacient môže byť položený tvárou nadol.
Najčastejšou príčinou asfyxie je retrakcia jazyka, ku ktorej dochádza pri rozdrvení tela dolnej čeľuste, najmä brady, pri dvojitých zlomeninách v oblasti päty. Jednou z účinných metód boja proti tejto (dislokácii) asfyxii je fixácia jazyka hodvábnou ligatúrou alebo jeho prepichnutie zatváracím špendlíkom či vlásenkou. Aby sa predišlo obštrukčnej asfyxii, je potrebné starostlivo vyšetriť ústnu dutinu a odstrániť krvné zrazeniny, cudzie telesá, hlien, zvyšky jedla alebo zvratky.
Protišokové opatrenia
Medzi vyššie uvedené opatrenia by malo patriť predovšetkým včasné zastavenie krvácania, odstránenie asfyxie a zavedenie transportnej imobilizácie.
Boj proti šoku pri poraneniach maxilofaciálnej oblasti zahŕňa celú škálu opatrení vykonávaných v prípadoch šoku vznikajúceho v dôsledku poranení iných oblastí tela.
Aby sa zabránilo ďalšej infekcii rany, je potrebné aplikovať aseptický (ochranný) gázový obväz (napríklad individuálne balenie). Treba mať na pamäti, že pri zlomeninách tvárových kostí by sa obväz nemal príliš uťahovať, aby sa predišlo posunutiu úlomkov, najmä pri zlomeninách dolnej čeľuste.
Stredným zdravotníckym pracovníkom je zakázané zošívať rany mäkkých tkanív v prípade akýchkoľvek poranení tváre. V prípade otvorených rán maxilofaciálnej oblasti vrátane všetkých zlomenín čeľuste v rámci zubného oblúka je v tejto fáze poskytovania pomoci povinné podať 3000 AE Bezredkovho antitetanického séra.
Na transportnú imobilizáciu sa aplikujú fixačné obväzy - bežný gázový obväz, obväz podobný závesu, kruhový obväz, pevný obväz na bradu alebo štandardný transportný obväz pozostávajúci z obväzu na bradu a mäkkej čiapky na hlavu.
Ak lekár nemá tieto štandardné prostriedky, môže použiť bežnú gázovú (bandážovú) Hippokratovu čiapku v kombinácii s gázovým obväzom typu sling; avšak v prípadoch, keď je pacient prepravovaný na dlhú vzdialenosť do špecializovaného zariadenia, je vhodnejšie použiť sadrový obväz typu sling.
Je potrebné jasne vyplniť odporúčanie pre zdravotnícke zariadenie s uvedením všetkého, čo bolo pacientovi vykonané, a zabezpečiť správny spôsob prepravy.
Ak anamnéza pacienta naznačuje stratu vedomia, vyšetrenie, pomoc a preprava by sa mali vykonávať iba v polohe na ľahu.
Vybavenie stanice prvej pomoci musí obsahovať všetko potrebné na poskytnutie prvej pomoci pri poranení tváre vrátane kŕmenia a uhasenia smädu pacienta (pohár na pitie atď.).
V prípade hromadného prílevu obetí (v dôsledku nehôd, katastrof a pod.) je veľmi dôležitá ich správna evakuácia a transportné triedenie (záchranárom alebo zdravotnou sestrou), teda stanovenie poradia evakuácie a určenie polohy obetí počas prepravy.
 [ 10 ]
[ 10 ]
Prvá pomoc
Prvú lekársku pomoc poskytujú lekári regionálnych, okresných, vidieckych nemocníc, ústredných, okresných a mestských zdravotných stredísk atď.
Hlavnou úlohou v tomto prípade je poskytnúť pomoc na záchranu života: bojovať proti krvácaniu, asfyxii a šoku, kontrolovať a v prípade potreby opravovať alebo vymieňať predtým aplikované obväzy.
Boj proti krvácaniu sa vykonáva podviazaním ciev v rane alebo jej pevnou tamponádou. V prípade masívneho krvácania z „ústnej dutiny“, ktoré sa nedá zastaviť konvenčnými prostriedkami, musí lekár vykonať urgentnú tracheotómiu a pevne tamponádovať ústnu dutinu a hltan.
Ak sa objavia príznaky udusenia, liečebné opatrenia sa určujú podľa príčiny, ktorá ho spôsobila. V prípade dislokačnej asfyxie sa jazyk zašije. Dôkladné vyšetrenie ústnej dutiny a odstránenie krvných zrazenín a cudzích teliesok eliminuje hrozbu obštrukčnej asfyxie. Ak sa napriek uvedeným opatreniam asfyxia stále vyvíja, je indikovaná urgentná tracheotómia.
Protišokové opatrenia sa vykonávajú podľa všeobecných pravidiel urgentnej chirurgie.
Potom je v prípade zlomenín čeľuste potrebné aplikovať fixačný obväz na vykonanie transportnej (dočasnej) imobilizácie a dať pacientovi niečo na pitie obvyklým spôsobom alebo pomocou pohára na pitie s gumovou hadičkou pripojenou k výlevke.
Metódy dočasnej fixácie úlomkov čeľuste
V súčasnosti existujú nasledujúce metódy dočasnej (transportnej) imobilizácie úlomkov čeľuste:
- podbradníky;
- náplasť podobná závesu alebo náplasťový obväz;
- intermaxilárna ligácia drôtom alebo plastovou niťou;
- štandardná sada a ďalšie. napríklad súvislá ligatúra v tvare osmičky, lingválno-labiálna ligatúra, ligatúra Y. Galmosha, súvislá drôtená ligatúra podľa Stouta, Ridsona, Obwegesera, Elenka, celkom dobre opísaná Y. Galmoshom (1975).
Voľba metódy dočasnej imobilizácie fragmentov je určená lokalizáciou zlomenín, ich počtom, celkovým stavom obete a prítomnosťou dostatočne stabilných zubov na fixáciu dlahy alebo obväzu.
V prípade zlomeniny alveolárneho výbežku hornej alebo dolnej čeľuste sa po zarovnaní fragmentov zvyčajne používa vonkajší gázový obväz, ktorý pritlačí dolnú čeľusť k hornej.
Pri všetkých zlomeninách tela hornej čeľuste sa po repozícii úlomkov na hornú čeľusť umiestni kovová dlaha-lyžica A. A. Limberga alebo sa na dolnú čeľusť aplikuje závesný obväz.
Ak v hornej čeľusti nie sú žiadne zuby, na ďasná sa umiestni výstelka zo stentov alebo vosku.
Ak má pacient v ústach zubnú protézu, používa sa ako rozpera medzi zubnými oblúkmi a dodatočne sa aplikuje závesný obväz. V prednej časti plastových zubných radov sa musí frézou vytvoriť otvor pre výlevku pohára na pitie, drenážnej trubice alebo čajovej lyžičky, aby sa zabezpečilo, že pacient môže jesť.
Ak sú na oboch čeľustiach zuby, potom sa v prípade zlomenín tela dolnej čeľuste úlomky spevnia intermaxilárnym ligatúrnym obväzom, tuhým štandardným závesom alebo sadrovou dlahou, ktorá sa umiestni na dolnú čeľusť a pripevní sa k lebečnej klenbe.
Pri zlomeninách v oblasti kondylárnych výbežkov dolnej čeľuste sa používa intraorálna ligatúra alebo tuhý obväz s elastickým ťahom k hlavovej čiapke postihnutého. Pri zlomeninách kondylárnych výbežkov s maloklúziou (otvorenou) sa dolná čeľusť fixuje dištančnou vložkou medzi poslednými antagonizujúcimi veľkými stoličkami. Ak na poškodenej dolnej čeľusti nie sú žiadne zuby, možno použiť zubné protézy v kombinácii s tuhým závesom; ak nie sú zubné protézy, použije sa tuhý záves alebo kruhový gázový obväz.
V prípade kombinovaných zlomenín hornej a dolnej čeľuste sa používajú vyššie opísané metódy samostatnej fixácie fragmentov, napríklad lyžičková dlaha Rauer-Urbanskaya v kombinácii s ligatúrnym obväzom zubov na koncoch fragmentov dolnej čeľuste. Ligatúra by mala pokrývať dva zuby na každom fragmente v tvare osmičky. Ak nehrozí krvácanie v ústach, zasunutie jazyka, vracanie atď., možno použiť pevný záves.
Vo fáze poskytovania prvej lekárskej pomoci je potrebné správne rozhodnúť o načasovaní a spôsobe prepravy obete a ak je to možné, určiť účel evakuácie. V prípade komplikovaných a viacnásobných zlomenín tvárových kostí je vhodné minimalizovať počet „evakuačných etáp“ a posielať takýchto pacientov priamo na lôžkové maxilofaciálne oddelenia republikánskych, regionálnych a provinčných (mestských) nemocníc.
V prípade kombinovanej traumy (najmä traumy lebky) by sa otázka prepravy pacienta mala riešiť starostlivo, premyslene a spolu s príslušnými špecialistami. V týchto prípadoch je vhodnejšie privolať špecialistov z regionálnych alebo mestských inštitúcií na konzultáciu do okresnej nemocnice, než tam prevážať pacientov s otrasom mozgu alebo pomliaždením mozgu.
Ak je v miestnej nemocnici zubár, prvá pomoc pri stavoch, ako sú neprenikajúce poškodenia mäkkých tkanív tváre, ktoré nevyžadujú primárnu plastickú chirurgiu, zlomeniny zubov, zlomeniny alveolárnych výbežkov hornej a dolnej čeľuste, nekomplikované jednotlivé zlomeniny dolnej čeľuste bez posunutia, zlomeniny nosových kostí, ktoré nevyžadujú repozíciu, vykĺbenia dolnej čeľuste, ktoré boli úspešne repozované, popáleniny tváre prvého a druhého stupňa, môže byť doplnená o prvky špecializovanej starostlivosti.
Pacienti s kombinovanou traumou tváre, najmä ak ide o otras mozgu, by mali byť hospitalizovaní v okresných nemocniciach. Pri rozhodovaní o ich prevoze v prvých hodinách po úraze na špecializované oddelenia by sa mal zohľadniť celkový stav pacienta, druh prepravy, stav vozovky a vzdialenosť od zdravotníckeho zariadenia. Za najvhodnejší druh prepravy pre týchto pacientov možno považovať vrtuľník a v prípade dobrého stavu ciest aj špecializované sanitky.
Po poskytnutí prvej pomoci v okresnej nemocnici sú pacienti so zlomeninami hornej a dolnej čeľuste, viacnásobnými traumami tvárových kostí komplikovanými traumou akejkoľvek lokalizácie, penetrujúcim a rozsiahlym poškodením mäkkých tkanív vyžadujúcim primárnu plastickú chirurgiu posielaní na špecializované oddelenia okresnej, mestskej alebo regionálnej nemocnice. Otázka, kam má byť pacient poslaný - do okresnej nemocnice (ak tam sú zubári) alebo na maxilofaciálne oddelenie najbližšej nemocnice - sa rozhoduje v závislosti od miestnych podmienok.
Kvalifikovaná chirurgická starostlivosť
Kvalifikovanú chirurgickú starostlivosť poskytujú chirurgovia a traumatológovia v ambulanciách, traumatologických centrách, chirurgických alebo traumatologických oddeleniach mestských alebo okresných nemocníc. Mala by byť poskytovaná predovšetkým tým obetiam, ktoré ju potrebujú z životne dôležitých dôvodov. Patria sem pacienti so známkami šoku, krvácania, akútnej straty krvi a asfyxie. Napríklad, ak v prípade nezastaveného krvácania z veľkých ciev maxilofaciálnej oblasti alebo krvácania, ku ktorému došlo v predchádzajúcich štádiách, nie je možné spoľahlivo podviazať krvácajúcu cievu, podviaže sa vonkajšia krčná tepna na príslušnej strane. V tejto fáze starostlivosti sú všetci obete s poraneniami maxilofaciálnej oblasti rozdelení do troch skupín.
Prvá skupina - tí, ktorí vyžadujú iba chirurgickú pomoc (poranenia mäkkých tkanív bez skutočných defektov, popáleniny prvého a druhého stupňa, omrzliny tváre); pre nich je táto fáza liečby posledná.
Druhá skupina - tí, ktorí vyžadujú špecializovanú liečbu (poranenia mäkkých tkanív vyžadujúce plastickú chirurgiu; poškodenie tvárových kostí; popáleniny tretieho a štvrtého stupňa a omrzliny tváre vyžadujúce chirurgické ošetrenie); po urgentnej chirurgickej starostlivosti sú prevezení do maxilofaciálnych nemocníc.
Do tretej skupiny patria neprepraviteľní obete, ako aj osoby s kombinovanými poraneniami iných oblastí tela (najmä traumatické poranenie mozgu), ktoré sú z hľadiska závažnosti na čele.
Jedným z dôvodov opakovaného chirurgického ošetrenia rany je zákrok bez predbežného röntgenového vyšetrenia. Ak existuje podozrenie na zlomeniny tvárových kostí, je to nevyhnutné. Zvýšená regeneračná schopnosť tkanív tváre umožňuje vykonať chirurgický zákrok s maximálnym šetrením tkaniva.
Pri poskytovaní kvalifikovanej chirurgickej starostlivosti obetiam skupiny II, ktoré budú odoslané do špecializovaných zdravotníckych zariadení (pri absencii kontraindikácií pre prepravu), musí chirurg:
- vykonať predĺženú anestéziu miesta zlomeniny; alebo ešte lepšie - predĺženú anestéziu celej polovice tváre, buď pomocou metódy P. Yu. Stolyarenka (1987): prostredníctvom injekcie ihly pod kostný výbežok na spodnom okraji zygomatického oblúka na spoji temporálneho výbežku zygomatickej kosti s zygomatickým výbežkom spánkovej kosti;
- vstreknúť do rany antibiotiká, podať antibiotiká vnútorne;
- vykonať najjednoduchšiu transportnú imobilizáciu, napríklad aplikovať štandardný transportný obväz;
- uistite sa, že počas prepravy nedochádza ku krvácaniu z rany, uduseniu alebo hrozbe udusenia;
- monitorovať podávanie antitetanického séra;
- zabezpečiť riadnu prepravu do špecializovaného zdravotníckeho zariadenia v sprievode zdravotníckeho personálu (určiť druh prepravy, polohu pacienta);
- v sprievodných dokumentoch jasne uveďte všetko, čo bolo pacientovi vykonané.
V prípadoch, keď existujú kontraindikácie pre odoslanie obete do iného zdravotníckeho zariadenia (skupina III), sa mu poskytuje kvalifikovaná pomoc na chirurgickom oddelení so zapojením zubných lekárov z nemocníc alebo kliník, ktorí sú povinní
Všeobecní chirurgovia a traumatológovia musia byť zasa oboznámení so základmi poskytovania pomoci pri traume maxilofaciálnej oblasti, dodržiavať zásady chirurgickej liečby rán tváre a poznať základné metódy transportnej imobilizácie zlomenín.
Ošetrenie obetí s kombinovanými poraneniami tváre a iných oblastí v chirurgickej (traumatologickej) nemocnici by malo prebiehať za účasti maxilofaciálneho chirurga.
Ak má okresná nemocnica oddelenie maxilofaciálnej oblasti alebo zubnú ordináciu, za stav a organizáciu traumatologickej stomatologickej starostlivosti v okrese musí byť zodpovedný vedúci oddelenia (zubár). Pre správne zaznamenávanie traumy maxilofaciálnej oblasti musí zubár nadviazať kontakt s poľnými stanicami a okresnými nemocnicami. Okrem toho by sa mala vykonať analýza výsledkov liečby pacientov s traumou tváre, ktorí boli v okresných a regionálnych zariadeniach.
Pacienti s komplexnými a komplikovanými poraneniami tváre sú odosielaní na maxilofaciálne oddelenie, ak je potrebná primárna plastická chirurgia mäkkých tkanív a používajú sa najnovšie metódy liečby zlomenín tvárových kostí vrátane primárneho kostného štepenia.
Špecializovaná urgentná starostlivosť a následná liečba zlomeniny maxily
Tento typ starostlivosti sa poskytuje na lôžkových maxilofaciálnych oddeleniach republikánskych, regionálnych, provinčných a mestských nemocníc, na klinikách chirurgickej stomatológie lekárskych univerzít, vo výskumných ústavoch stomatológie, na maxilofaciálnych oddeleniach výskumných ústavov traumatológie a ortopédie.
Pri prijatí obetí na hospitalizačné oddelenie je vhodné identifikovať tri triediace skupiny (podľa V. I. Lukyanenka):
Prvá skupina - tí, ktorí vyžadujú neodkladné opatrenia, kvalifikovanú alebo špecializovanú starostlivosť v šatni alebo na operačnej sále: zranení v tvári s pretrvávajúcim krvácaním spod obväzov alebo z ústnej dutiny; tí, ktorí sú v stave asfyxie alebo s nestabilným vonkajším dýchaním, po tracheotómii s pevnou tamponádou ústnej dutiny a hltana, tí, ktorí sú v bezvedomí. Na operačnú sálu alebo do šatne sa posielajú najskôr na nosidlách.
Druhá skupina - tí, ktorí vyžadujú objasnenie diagnózy a určenie závažnosti poranenia. Patria sem zranení s kombinovanými poraneniami čeľustí a tváre, ORL orgánov, lebky, orgánov zraku atď.
Tretia skupina - tie, ktoré podliehajú postúpeniu oddeleniu v druhej priorite. Táto skupina zahŕňa všetky obete, ktoré neboli zaradené do prvých dvoch skupín.
Pred začatím chirurgickej liečby musí byť obeť vyšetrená klinicky a rádiologicky. Na základe získaných údajov sa určí rozsah zákroku.
Chirurgická liečba, bez ohľadu na to, či je skorá, oneskorená alebo neskorá, by mala byť okamžitá a ak je to možné, kompletná, vrátane lokálnej plastickej chirurgie mäkkých tkanív a dokonca aj kostného štepenia dolnej čeľuste.
Ako zdôrazňujú A. A. Skager a T. M. Lurye (1982), povaha regeneračného blastému (osteogénny, chondrogénny, fibrózny, zmiešaný) je určená oxybiotickou aktivitou tkanív v zóne zlomeniny, v súvislosti s čím všetky traumatické a terapeutické faktory ovplyvňujú rýchlosť a kvalitu reparatívnej osteogenézy najmä prostredníctvom lokálneho prekrvenia. V dôsledku poranenia vždy dochádza k poruchám krvného obehu lokálneho (oblasť rany a zlomeniny), regionálneho (maxilofaciálna oblasť) alebo celkového (traumatický šok) charakteru. Lokálne a regionálne poruchy krvného obehu sú zvyčajne dlhodobejšie, najmä pri absencii imobilizácie fragmentov a výskyte zápalových komplikácií. V dôsledku toho je reparatívna reakcia tkanív narušená.
Pri dostatočnom prekrvení poškodenej oblasti, za podmienok stability fragmentov, dochádza k primárnej, tzv. angiogénnej tvorbe kostného tkaniva. Za menej priaznivých cievno-regeneračných podmienok, ktoré vznikajú najmä pri absencii stability v oblasti spojenia fragmentov, sa vytvára spojivový, alebo chrupavkový, regenerát, teda dochádza k „reparatívnej osteosyntéze“, najmä pri absencii včasného a správneho zarovnania fragmentov. Tento priebeh reparatívnej regenerácie si vyžaduje viac tkanivových zdrojov a času. Môže skončiť sekundárnym kostným zrastom zlomeniny, ale v tomto prípade niekedy jazvové spojivové tkanivo s ložiskami chronického zápalu pretrváva dlhodobo alebo zostáva navždy v oblasti zlomeniny, čo sa môže klinicky prejaviť vo forme exacerbácie traumatickej osteomyelitídy.
Z hľadiska optimalizácie cievno-regeneračného komplexu má uzavretá repozícia a fixácia fragmentov tvárových kostí výhodu oproti otvorenej osteosyntéze so širokým odkrytím koncov fragmentov.
Preto základ modernej liečby zlomenín kostí tvoria nasledujúce princípy:
- dokonale presné porovnanie fragmentov;
- priblíženie úlomkov pozdĺž celej plochy zlomeniny do polohy tesného kontaktu (zrazenie);
- silná fixácia premiestnených fragmentov a ich kontaktných plôch, eliminujúca alebo takmer eliminujúca akúkoľvek viditeľnú pohyblivosť medzi nimi počas celého obdobia potrebného na úplné zahojenie zlomeniny;
- zachovanie pohyblivosti temporomandibulárnych kĺbov, ak má chirurg zariadenie na extraorálnu repozíciu a fixáciu fragmentov dolnej čeľuste.
To zabezpečuje rýchlejšie zrastenie úlomkov kostí. Dodržiavanie týchto zásad zabezpečuje primárne zrastenie zlomeniny a umožňuje kratšie doby liečby pacientov.
Ďalšie všeobecné a lokálne liečebné opatrenia pri čerstvých zlomeninách komplikovaných zápalom
Špecializovaná starostlivosť o poranenia maxilofaciálnej oblasti zahŕňa celý rad opatrení zameraných na prevenciu komplikácií a urýchlenie regenerácie kostného tkaniva (fyzioterapeutické procedúry, cvičebná terapia, vitamínová terapia atď.). Všetkým pacientom by mala byť zabezpečená aj potrebná výživa a správna starostlivosť o ústnu dutinu. Na veľkých oddeleniach sa odporúča vyčleniť špeciálne oddelenia pre pacientov s traumou.
Pri všetkých typoch pomoci je potrebné jasne a správne vyplniť lekársku dokumentáciu.
Medzi opatrenia na prevenciu komplikácií patrí podávanie antitetanového séra, lokálne podávanie antibiotík v predoperačnom období, sanitácia ústnej dutiny, dočasná imobilizácia fragmentov (v čo najväčšej možnej miere). Je dôležité mať na pamäti, že infekcia pri zlomeninách v rámci zubného oblúka môže vzniknúť nielen pri pretrhnutí sliznice alebo poškodení kože, ale aj v prítomnosti periapikálnych zápalových ložísk zubov nachádzajúcich sa v oblasti zlomeniny alebo v jej tesnej blízkosti.
V prípade potreby sa okrem aplikácie štandardného transportného obväzu vykoná aj intermaxilárna fixácia pomocou ligatúrneho podväzovania zubov.
Spôsob anestézie sa volí v závislosti od situácie a počtu prijatých pacientov. Okrem celkového stavu pacienta je potrebné zvážiť lokalizáciu a charakter zlomeniny, ako aj predpokladaný čas strávený ortopedickou fixáciou alebo osteosyntézou. Vo väčšine prípadov zlomenín tela a vetvy čeľuste (s výnimkou vysokých zlomenín kondylárneho výbežku, sprevádzaných dislokáciou hlavy dolnej čeľuste) možno použiť lokálnu vodivú a infiltračnú anestéziu. Vodivú anestéziu je najlepšie vykonať v oblasti oválneho otvoru (v prípade potreby na oboch stranách), aby sa vypli nielen senzorické, ale aj motorické vetvy mandibulárneho nervu. Účinnejšia je potencovaná lokálna anestézia. Používa sa aj predĺžená vodivá blokáda a jej kombinácia s použitím kalipsolu v subnarkotických dávkach.
Aby sa dalo rozhodnúť, čo robiť so zubom nachádzajúcim sa priamo v medzere zlomeniny, je potrebné určiť vzťah jeho koreňov k rovine zlomeniny. Sú možné tri polohy:
- medzera zlomeniny prebieha pozdĺž celého bočného povrchu koreňa zuba - od jeho krčka až po otvor vrcholu;
- vrchol zuba sa nachádza v medzere zlomeniny;
- Zlomeninová medzera prechádza šikmo vzhľadom na vertikálnu os zuba, ale mimo jeho alveoly, bez poškodenia parodontu a stien alveoly zuba.
Tretia poloha zuba je najpriaznivejšia z hľadiska prognózy konsolidácie (bez vzniku klinicky viditeľnej zápalovej komplikácie) a prvá poloha je najmenej priaznivá, pretože v tomto prípade dochádza k pretrhnutiu sliznice ďasna v oblasti krčka zuba a k otvorenej zlomenine, čo spôsobuje nevyhnutnú infekciu úlomkov čeľuste patogénnou mikroflórou ústnej dutiny. Preto je ešte pred imobilizáciou potrebné odstrániť zuby v prvej polohe, ako aj zlomené, vykĺbené, rozdrvené, zničené kazom, komplikované pulpitídou alebo chronickou parodontitídou. Po extrakcii zuba sa odporúča izolovať zlomeninu tamponovaním jamky jodoformovou gázou. N. M. Gordiyuk a kol. (1990) odporúčajú tamponovanie jamiek konzervovaným (v 2% roztoku chlóramínu) amnionom.
Je veľmi dôležité určiť povahu mikroflóry v oblasti zlomeniny a preskúmať jej citlivosť na antibiotiká. Neporušené zuby v druhej a tretej pozícii možno podmienečne ponechať v medzere zlomeniny, ale v tomto prípade by komplexná liečba mala zahŕňať antibiotiká a fyzioterapiu. Ak sa počas takejto liečby objavia prvé klinické príznaky zápalu v oblasti zlomeniny, zostávajúci zub sa lieči konzervatívne, jeho koreňové kanáliky sa vyplnia a ak sú upchaté, odstránia sa.
Zubné zárodky, zuby s nevytvorenými koreňmi a ešte neprerezané zuby (najmä tretie stoličky) bez zápalu okolo nich môžu byť tiež podmienečne ponechané v oblasti zlomeniny, pretože, ako ukazujú naše skúsenosti a pozorovania iných autorov, stav v oblasti zubov ponechaných v medzere zlomeniny, klinicky určený v deň prepustenia pacienta z nemocnice, je často klamlivý, nestabilný, najmä v prvých 3-9 mesiacoch po úraze. Vysvetľuje to skutočnosť, že niekedy dreň dvojkoreňových zubov nachádzajúcich sa v oblasti zlomeniny, sprevádzaná poškodením mandibulárneho cievno-nervového zväzku, prechádza hlbokými zápalovo-dystrofickými zmenami končiacimi nekrózou. Pri poškodení cievno-nervového zväzku jednokoreňového zuba sa vo väčšine prípadov pozorujú nekrotické zmeny v dreni.
Podľa údajov rôznych autorov je zachovanie zubov v medzere zlomeniny možné iba u 46,3 % pacientov, pretože u ostatných sa vyvinie parodontitída, resorpcia kostí, osteomyelitída. Zároveň zubné zárodky a zuby s neúplne vytvorenými koreňmi, zachované za predpokladu, že nie sú žiadne známky zápalu, majú vysokú životaschopnosť: po spoľahlivej imobilizácii fragmentov sa zuby naďalej normálne vyvíjajú (u 97 %) a včas prerezávajú a elektrická dráždivosť ich drene sa dlhodobo normalizuje. Zuby replantované v medzere zlomeniny odumierajú v priemere u polovice pacientov.
Ak okrem poškodenia maxilofaciálnej oblasti dôjde k otrasu mozgu alebo poraneniu mozgu, dysfunkcii obehového systému, dýchacieho a tráviaceho systému atď., prijmú sa potrebné opatrenia a predpíše sa vhodná liečba. Často je potrebné uchýliť sa ku konzultáciám s rôznymi špecialistami.
Vzhľadom na anatomické prepojenie kostí lebky a tváre trpia pri traume maxilofaciálnej oblasti všetky štruktúry lebečnej časti lebky. Sila pôsobiaceho faktora svojou intenzitou zvyčajne presahuje hranicu elasticity a pevnosti jednotlivých tvárových kostí. V takýchto prípadoch sú poškodené susedné a hlbšie časti tváre a dokonca aj lebečná časť lebky.
Charakteristickým znakom kombinovanej traumy tváre a mozgu je, že k poškodeniu mozgu môže dôjsť aj bez úderu do mozgovej časti lebky. Traumatická sila, ktorá spôsobila zlomeninu tvárovej kosti, sa prenáša priamo do susedného mozgu, čo spôsobuje neurodynamické, patofyziologické a štrukturálne zmeny rôzneho stupňa. Preto môže byť kombinované poškodenie maxilofaciálnej oblasti a mozgu spôsobené vplyvom traumatického činidla iba na tvárovú časť lebky alebo súčasne na tvárovú a mozgovú časť lebky.
Klinicky sa uzavreté kraniocerebrálne poranenie prejavuje všeobecnými mozgovými a lokálnymi príznakmi. Medzi všeobecné mozgové príznaky patrí strata vedomia, bolesť hlavy, závraty, nevoľnosť, vracanie, amnézia a medzi lokálne príznaky patrí dysfunkcia hlavových nervov. Všetci pacienti s anamnézou otrasu mozgu vyžadujú komplexnú liečbu u neurochirurga alebo neurológa. Bohužiaľ, otras mozgu v kombinácii s traumou tvárových kostí sa zvyčajne diagnostikuje len v prípadoch s výraznými neurologickými príznakmi.
Komplikácie zlomeniny čeľuste, prevencia a liečba
Všetky komplikácie vznikajúce pri zlomeninách čeľuste možno rozdeliť na všeobecné a lokálne, zápalové a nezápalové; podľa času sa delia na skoré a vzdialené (neskoré).
Medzi bežné skoré komplikácie patria poruchy psychoemocionálneho a neurologického stavu, zmeny v obehovom systéme a iných systémoch. Prevenciu a liečbu týchto komplikácií vykonávajú maxilofaciálni chirurgovia spolu s príslušnými špecialistami.
Medzi lokálnymi skorými komplikáciami sa najčastejšie pozorujú dysfunkcia žuvacieho aparátu (vrátane temporomandibulárnych kĺbov), traumatická osteomyelitída (u 11,7 % obetí), hnisanie hematómov, lymfadenitída, artritída, abscesy, flegmón, sinusitída, oneskorená konsolidácia fragmentov atď.
Aby sa predišlo možným všeobecným a lokálnym komplikáciám, je vhodné vykonať novokaínové trigemino-sympatické a karotické sínusové blokády, ktoré umožňujú vypnutie extracerebrálnych reflexogénnych zón, vďaka čomu sa normalizuje dynamika mozgovomiechového moku, dýchanie a mozgový obeh.
Trigemino-sympatická blokáda sa vykonáva podľa známej metódy M. P. Žakova. Blokáda karotického sínusu sa vykonáva nasledovne: pod chrbát postihnutého ležiaceho na chrbte sa umiestni vankúš vo výške lopatiek tak, aby bola hlava mierne zaklonená a otočená opačným smerom. Ihla sa vpichne pozdĺž vnútorného okraja sternokleidomastoidného svalu, 1 cm pod úrovňou horného okraja chrupavky štítnej žľazy (projekcia karotického sínusu). Pri postupe ihly sa vstrekne novokaín. Po prepichnutí fascie cievno-nervového zväzku sa prekoná určitý odpor a pocíti sa pulzácia karotických sínusov. Vstrekne sa 15 – 20 ml 0,5 % roztoku novokaínu.
Vzhľadom na zvýšené riziko vzniku septických komplikácií u pacientov s poškodením maxilofaciálnej oblasti, mozgu a iných oblastí tela je potrebné predpísať masívne dávky antibiotík (po intradermálnom teste na individuálnu toleranciu) už v prvý deň po prijatí do nemocnice.
Ak sa vyskytnú komplikácie z dýchacieho systému (ktoré sú u takýchto pacientov často príčinou smrti), je indikovaná hormonálna terapia a dynamické röntgenové pozorovanie (so zapojením príslušných špecialistov). Špecializovanú starostlivosť o takýchto pacientov by mal poskytnúť maxilofaciálny chirurg ihneď po vyvedení obetí zo šoku, najneskôr však do 24 – 36 hodín po úraze.
Rôzne lokálne a všeobecné nepriaznivé faktory (infekcia ústnej dutiny a poškodených zubov, rozdrvenie mäkkých tkanív, hematóm, nedostatočne pevná fixácia, vyčerpanie pacienta v dôsledku narušenia normálnej výživy, psychoemocionálny stres, dysfunkcia nervového systému atď.) prispievajú k vzniku zápalových procesov. Preto je jedným z hlavných bodov liečby obete stimulácia procesu hojenia zlomeniny čeľuste zvýšením regeneračných schopností tela pacienta a prevenciou zápalových vrstiev v oblasti poškodenia.
V posledných rokoch sa v dôsledku zvýšenej rezistencie stafylokokovej infekcie na antibiotiká zvýšil počet zápalových komplikácií pri poraneniach tvárových kostí. Najväčší počet komplikácií vo forme zápalových procesov sa vyskytuje pri zlomeninách lokalizovaných v oblasti uhla dolnej čeľuste. Vysvetľuje sa to tým, že žuvacie svaly nachádzajúce sa na oboch stranách oblasti zlomeniny sa reflexne sťahujú, prenikajú do medzery a sú zovreté medzi úlomkami. V dôsledku toho, že sliznica ďasien v oblasti uhla dolnej čeľuste je pevne zrastená s periostom alveolárneho výbežku a pri najmenšom posunutí úlomkov praská, vytvárajú sa neustále otvorené vstupné brány pre infekciu, cez ktoré do kostnej medzery vstupujú patogénne mikroorganizmy, sliny, exfoliované epitelové bunky a potravinové masy. Počas prehĺtania sa svalové vlákna zovreté úlomkami sťahujú, v dôsledku čoho dochádza k aktívnemu toku slín do hĺbky kostnej medzery.
Dôkazom narastajúceho zápalu kostí a mäkkých tkanív je zvyčajne rýchlo sa rozvíjajúca hyperémia kože, bolesť, infiltrácia atď.
Vývoj komplikácií uľahčujú faktory, ako je parodontitída (u 14,4 % obetí), oneskorená hospitalizácia a predčasné poskytnutie špecializovanej starostlivosti, pokročilý vek pacientov, prítomnosť chronických sprievodných ochorení, zlé návyky (alkoholizmus), znížená reaktivita tela, nesprávna diagnóza a výber liečebnej metódy, dysfunkcia periférneho nervového systému v dôsledku zlomeniny (poškodenie vetiev trojklanného nervu) atď.
Významným faktorom, ktorý oneskoruje konsolidáciu úlomkov čeľuste, je traumatická osteomyelitída, ktorá sa spolu s ďalšími zápalovými procesmi vyskytuje obzvlášť často v prípadoch, keď sa repozícia a imobilizácia úlomkov vykonala neskôr.
Je potrebné vziať do úvahy, že akékoľvek poranenie spôsobuje zápalovú reakciu okolo rany. Bez ohľadu na typ poškodzujúceho činidla (fyzikálne, chemické, biologické) sú patogenetické mechanizmy vyvíjajúceho sa zápalového procesu rovnaké a vyznačujú sa porušením mikrocirkulácie, oxidačno-redukčnými procesmi a pôsobením mikroorganizmov v poškodených tkanivách. V prípade poranení je bakteriálna kontaminácia rany nevyhnutná. Závažnosť hnisavého zápalového procesu závisí od charakteristík infekčného agensu, imunobiologického stavu tela pacienta v čase zavedenia patogénu, stupňa cievnych a metabolických porúch tkanív v mieste poranenia. Odolnosť poškodených tkanív voči hnisavej infekcii je výrazne znížená, vytvárajú sa podmienky pre reprodukciu patogénu a prejav jeho patogénnych vlastností, čo spôsobuje zápalovú reakciu a má deštruktívny účinok na tkanivá.
V mieste pôsobenia škodlivého faktora sa vytvárajú optimálne podmienky pre aktiváciu proteolytických enzýmov uvoľňovaných z mikroorganizmov, postihnutých tkanív, leukocytov a tvorbu mediátorov stimulujúcich zápal - histamínu, serotonínu, kinínov, heparínu, aktivovaných proteínov atď., ktoré spôsobujú narušenie mikrocirkulácie, transkapilárnej výmeny, zrážanlivosti krvi. Tkanivové proteázy, produkty mikrobiálnej aktivity, prispievajú k poruche oxidačno-redukčných procesov, oddeleniu tkanivového dýchania.
Výsledná akumulácia nedooxidovaných produktov a rozvoj tkanivovej acidózy vedie k sekundárnym poruchám mikrohemodynamiky v mieste poranenia a rozvoju lokálneho nedostatku vitamínov.
Obzvlášť závažné poškodenie procesov regenerácie tkanív sa pozoruje pri nedostatku vitamínu C, čo vedie k inhibícii syntézy kolagénu spojivového tkaniva a hojenia rán; v tomto prípade je obsah vitamínu C v ochabnutých granuláciách infikovaných rán výrazne znížený.
Pri akomkoľvek poranení zohráva hemostatická reakcia významnú úlohu pri obmedzovaní zápalového procesu, pretože tvorba fibrínovej vrstvy a ukladanie toxických látok a mikroorganizmov na jej povrchu zabraňuje ďalšiemu šíreniu patologického procesu.
Pri hnisavých komplikáciách poranení teda dochádza k uzavretému reťazcu patologických procesov, ktoré podporujú šírenie infekcie a bránia hojeniu rán. Preto je patogeneticky opodstatnené včasné použitie rôznych biologicky aktívnych liekov s protizápalovými, antimikrobiálnymi, antihypoxickými a reparatívnymi procesmi stimulujúcimi účinkami, aby sa znížili hnisavé komplikácie a zvýšila účinnosť komplexnej liečby.
Kyjevský výskumný ústav ortopédie Ministerstva zdravotníctva Ukrajiny vykonal výskum mechanizmu účinku biologicky aktívnych látok a odporučil amben, galaskorbín, kalanchoe a propolis na použitie pri hnisavo-zápalových ochoreniach.
Na rozdiel od prirodzených inhibítorov proteolýzy (trasylol, contrycal, iniprol, tsalol, gordox, pantruchipín) amben ľahko preniká cez všetky bunkové membrány a možno ho použiť lokálne ako 1% roztok, intravenózne alebo intramuskulárne v dávke 250 – 500 mg každých 6 – 8 hodín. Do 24 hodín sa liek vylučuje nezmenený obličkami. Pri lokálnej aplikácii dobre preniká do tkanív a úplne neutralizuje tkanivovú fibrinolýzu poškodených tkanív do 10 – 15 minút.
Pri hnisavo-zápalových komplikáciách zlomenín čeľuste sa úspešne používa amoxiclav - kombinácia kyseliny klavulánovej s amoxicilínom, ktorá sa podáva intravenózne v dávke 1,2 g každých 8 hodín alebo perorálne v dávke 375 mg 3-krát denne počas 5 dní. Pacientom, ktorí podstúpili plánovaný chirurgický zákrok, sa liek predpisuje intravenózne v dávke 1,2 g jedenkrát denne alebo perorálne v rovnakých dávkach.
Biologická aktivita galaskorbínu výrazne prevyšuje aktivitu kyseliny askorbovej vďaka prítomnosti kyseliny askorbovej v prípravku v kombinácii s látkami s aktivitou P-vitamínu (polyfenoly). Galaskorbín podporuje akumuláciu kyseliny askorbovej v orgánoch a tkanivách, zahusťuje cievnu stenu, stimuluje procesy hojenia rán, urýchľuje regeneráciu svalového a kostného tkaniva a normalizuje oxidačno-redukčné procesy. Galaskorbín sa používa perorálne v dávke 1 g 4-krát denne; lokálne - v 1-5% čerstvo pripravených roztokoch alebo vo forme 5-10% masti.
Propolis obsahuje 50 – 55 % rastlinných živíc, 30 % vosku a 10 – 18 % éterických olejov; obsahuje rôzne balzamy, kyselinu škoricovú a alkohol, triesloviny; je bohatý na mikroelementy (meď, železo, mangán, zinok, kobalt atď.), antibiotické látky a vitamíny skupín B, E, C, PP, P a provitamín A; má analgetický účinok. Najvýraznejší je jeho antibakteriálny účinok. Antimikrobiálne vlastnosti propolisu boli stanovené vo vzťahu k mnohým patogénnym grampozitívnym a gramnegatívnym mikroorganizmom, pričom bola zaznamenaná jeho schopnosť zvyšovať citlivosť mikroorganizmov na antibiotiká, meniť morfologické, kultivačné a tinktúrne vlastnosti rôznych kmeňov. Pod vplyvom propolisu sa rany rýchlo zbavujú hnisavého a nekrotického obalu. Používa sa vo forme masti (33 g propolisu a 67 g lanolínu) alebo sublingválne – vo forme tabliet (0,01 g) 3-krát denne.
Na prevenciu zápalových komplikácií a stimuláciu osteogenézy sa odporúčajú aj ďalšie opatrenia. Niektoré z nich sú uvedené nižšie:
- Podávanie antibiotík (s prihliadnutím na citlivosť mikroflóry) do mäkkých tkanív obklopujúcich oblasť otvorenej zlomeniny, počnúc prvým dňom liečby. Lokálne podávanie antibiotík umožňuje znížiť počet komplikácií viac ako 5-krát. Pri neskoršom podávaní antibiotík (6. – 9. deň a neskôr) sa počet komplikácií neznižuje, ale urýchľuje sa eliminácia už vyvinutého zápalu.
- Intramuskulárne podanie antibiotík, ak je to indikované (zvýšený infiltrát, zvýšená telesná teplota atď.).
- Lokálna UHF terapia od 2. do 12. dňa od okamihu poranenia (10-12 minút denne), celkové ožarovanie kremeňom od 2. do 3. dňa (približne 20 procedúr), elektroforéza s chloridom vápenatým v oblasti zlomeniny - od 13. do 14. dňa až do konca liečby (až 15-20 procedúr).
- Obzvlášť užitočné je perorálne podávanie multivitamínov a 5% roztoku chloridu vápenatého (jedna polievková lyžica trikrát denne s mliekom); kyselina askorbová a tiamín.
- Na urýchlenie konsolidácie fragmentov OD Nemsadze (1991) odporúča dodatočné užívanie nasledujúcich liekov: anabolický steroid (napríklad nerobol per os, 1 tableta 3-krát denne počas 1-2 mesiacov alebo retabolil 50 mg intramuskulárne raz týždenne počas 1 mesiaca); 1% roztok fluoridu sodného, 10 kvapiek 3-krát denne počas 2-3 mesiacov; proteínový hydrolyzát (hydrolyzín, kazeínový hydrolyzát) počas 10-20 dní.
- Na zníženie kŕča ciev v zóne zlomeniny (ktorý podľa A. I. Elyasheva (1939) trvá 1-1,5 mesiaca a inhibuje tvorbu kostí), ako aj na urýchlenie konsolidácie fragmentov, O. D. Nemsadze (1985) navrhuje intramuskulárne podávanie antispazmodik (gangleron, dibazol, papaverín, trental atď.) 3 dni po poranení počas 10-30 dní.
- Intramuskulárne podanie lyzozýmu 100 – 150 mg dvakrát denne počas 5 – 7 dní.
- Použitie komplexu antioxidantov (tokoferolacetát, flakumín, kyselina askorbová, cysteín, extrakt z eleuterokoku alebo acemín).
- Aplikácia lokálnej hypotermie podľa techniky opísanej A. S. Komokom (1991) za predpokladu použitia špeciálneho zariadenia na lokálnu hypotermiu v maxilofaciálnej oblasti umožňuje udržiavať teplotný režim poranených tkanív vrátane dolnej čeľuste v rozmedzí +30 °C - +28 °C; vďaka vyváženému chladeniu tkanív pomocou vonkajšej a intraorálnej komory je možné znížiť teplotu cirkulujúceho chladiva na +16 °C, čo robí zákrok dobre tolerovaným a umožňuje jeho dlhodobé vykonávanie. A. S. Komok uvádza, že zníženie lokálnej teploty tkaniva v zóne zlomeniny dolnej čeľuste na úrovne: na koži +28 °C, sliznici líca +29 °C a sliznici alveolárneho výbežku dolnej čeľuste +29,5 °C - pomáha normalizovať prietok krvi, eliminovať žilovú kongesciu, opuchy, zabraňuje vzniku krvácania a hematómov a eliminuje bolestivé reakcie. Vrstvená, rovnomerná, mierna hypotermia tkanív v chladiacom režime +30°C - +28°C počas nasledujúcich 10-12 hodín po obojstrannej imobilizácii čeľuste v kombinácii s liekmi umožňuje normalizáciu prietoku krvi v tkanivách do tretieho dňa, elimináciu teplotných reakcií a zápalových javov a spôsobuje výrazný analgetický účinok.
Zároveň AS Komok zdôrazňuje aj zložitosť tejto metódy, pretože podľa jeho údajov iba komplex elektrofyziologických metód vrátane elektrotermometrie, reografie, reodermatometrie a elektroalgezimetrie umožňuje pomerne objektívne posúdenie prietoku krvi, výmeny tepla a inervácie v poškodených tkanivách a dynamiky zmien týchto ukazovateľov pod vplyvom liečby.
Podľa VP Korobova a kol. (1989) sa korekcia metabolických posunov v krvi pri zlomeninách dolnej čeľuste môže dosiahnuť buď ferramidom, alebo (čo je ešte účinnejšie) koamidom, ktorý podporuje urýchlené zrastanie kostných fragmentov. V prípade akútnej traumatickej osteomyelitídy sa absces otvorí a medzera zlomeniny sa premyje; žiaduca je aj frakčná autohemoterapia - reinfúzia krvi ožiarenej ultrafialovými lúčmi 3-5-krát spolu s aktívnou protizápalovou antiseptickou terapiou podľa všeobecne akceptovanej schémy; V štádiu chronického zápalu sa odporúča aktivácia regenerácie kostí podľa nasledujúcej schémy: levamizol (150 mg perorálne jedenkrát denne počas 3 dní; prestávka medzi cyklami je 3-4 dni; sú 3 takéto cykly) alebo T-aktivín subkutánne (0,01%, 1 ml počas 5 dní), alebo vystavenie hélium-neónovému laseru na biologicky aktívnych bodoch tváre a krku (10-15 s na bod s výkonom svetelného toku nie viac ako 4 mW počas 10 dní). Po nástupe stuhnutosti v zóne zlomeniny bola predpísaná dávkovaná mechanoterapia a ďalšie všeobecné biologické účinky. Podľa autorov sa trvanie ústavnej liečby skracuje o 10-12 dní a dočasná invalidita o 7-8 dní.
Na prevenciu alebo liečbu traumatickej osteomyelitídy čeľustí bolo navrhnutých mnoho ďalších prostriedkov a metód, ako napríklad suspenzia demineralizovanej kosti, aerosól Nitazol, stafylokokový anatoxín s autológnou krvou, vákuová aspirácia obsahu zlomeniny a oplachovanie kostnej rany pod tlakom prúdom 1% roztoku dioxidínu; imunokorekčná terapia. E. A. Karasyunok (1992) uvádza, že on a jeho spolupracovníci experimentálne študovali a klinicky dokázali vhodnosť použitia 25% roztoku acetínu perorálne v dávke 20 ml 2-krát denne počas 10-14 dní na pozadí racionálnej antibiotickej liečby, ako aj sondáž oblasti zlomeniny zariadením UPSK-7N v kontinuálnom labilnom režime a podávanie 10% roztoku linkomycín hydrochloridu elektroforézou. Použitie tejto techniky viedlo k zníženiu komplikácií z 28% na 3,85% a k zníženiu dočasnej invalidity o 10,4 dňa.
R. 3. Ogonovsky, IM Got, OM Sirii, I. Ya. Lomnitsky (1997) odporúčajú použitie bunkovej xeno-brefotransplantácie pri liečbe dlhodobo sa nehojacich zlomenín čeľuste. Na tento účel sa do medzery zlomeniny zavádza suspenzia devitalizovaných buniek kostnej drene 14-dňových embryí. Na 12. – 14. deň autori pozorovali zhrubnutie periostálneho kostného kalusu a na 20. – 22. deň nástup stabilnej konsolidácie zlomeniny, ktorá sa nezahojila počas 60 dní imobilizácie. Metóda umožňuje zbaviť sa opakovaných chirurgických zákrokov.
Domáca a zahraničná literatúra je plná ďalších návrhov, ktoré sú, žiaľ, v súčasnosti dostupné iba lekárom pracujúcim na klinikách dobre vybavených potrebným vybavením a liekmi. Každý lekár by si však mal pamätať, že existujú aj iné, dostupnejšie spôsoby prevencie komplikácií pri liečbe zlomenín tvárových kostí. Napríklad by sa nemalo zabúdať, že taký jednoduchý postup, ako je elektroforéza s chloridom vápenatým (zavedenie 40 % roztoku z anódy prúdom 3 až 4 mA), prispieva k rýchlemu zhutneniu tvoriacej sa kostnej mozoľovej tŕne. V prípade komplikácie zlomeniny zápalom sa okrem antibiotickej liečby odporúča použiť aj alkoholovo-novokaínovú blokádu (0,5 % roztok novokaínu v 5 % alkohole). Komplexná liečba podľa opísanej schémy umožňuje skrátiť čas imobilizácie fragmentov o 8 – 10 dní a v prípade zlomenín komplikovaných zápalovým procesom o 6 – 8 dní.
Významné skrátenie doby hospitalizácie sme pozorovali pri zavedení 0,2 ml osteogénneho cytotoxického séra (stimoblast) v izotonickom roztoku chloridu sodného (riedenie 1:3) do oblasti zlomeniny. Sérum bolo podávané 3., 7. a 11. deň po úraze.
Niektorí autori odporúčajú zahrnúť mikrovlnnú a UHF terapiu v kombinácii so všeobecným ultrafialovým ožarovaním a elektroforézou s chloridom vápenatým do komplexnej liečby na urýchlenie konsolidácie fragmentov čeľuste a VP Pyurik (1993) odporúča použiť medzifragmentovú injekciu buniek kostnej drene pacienta (rýchlosťou 1 mm3 buniek na 1 cm2 povrchu zlomeniny kosti).
Na základe mechanizmu vzniku zápalových komplikácií zlomenín v oblasti uhlov dolnej čeľuste si ich prevencia vyžaduje čo najskoršiu imobilizáciu kostných fragmentov v kombinácii s cielenou protizápalovou liečbou. Najmä po ošetrení ústnej dutiny roztokom furacilínu (1:5000) by sa mala v oblasti zlomeniny vykonať infiltračná anestézia 1% roztokom novokaínu (zo strany kože) a po uistení sa, že ihla je v medzere zlomeniny (krv sa dostane do striekačky a anestetikum do úst), opakovane vypláchnuť (roztokom furacilínu) obsah z medzery do ústnej dutiny cez poškodenú sliznicu (LM Vartanyan).
Pred imobilizáciou úlomkov čeľuste pomocou rigidného intermaxilárneho upevnenia (trakcie) alebo najmenej traumatickej (perkutánnej) osteosyntézy Kirschnerovým drôtom sa odporúča infiltrovať mäkké tkanivá v oblasti zlomeniny mandibulárneho uhla širokospektrálnym antibiotickým roztokom. Spôsobenie významnejšej traumy (napríklad odkrytie uhla čeľuste a aplikácia kostného stehu) je nežiaduce, pretože prispieva k zintenzívneniu začatého zápalového procesu.
V prítomnosti rozvinutej traumatickej osteomyelitídy je možné po sekvestrektómii zlomeninu fixovať kovovým čapom zavedeným transfokálne (cez medzeru zlomeniny), ale účinnejšia je fixácia fragmentov dolnej čeľuste externými extrafokálnymi kompresnými zariadeniami, ktoré pri zlomeninách komplikovaných traumatickou osteomyelitídou (v akútnom štádiu priebehu) zabezpečujú konsolidáciu v obvyklom časovom rámci (neprekračujúcom hojenie čerstvých zlomenín) a pomáhajú zastaviť zápalový proces vďaka tomu, že kompresia sa vykonáva bez predchádzajúceho zásahu do lézie. Extrafokálna fixácia fragmentov umožňuje potrebný chirurgický zákrok v budúcnosti (otvorenie abscesu, flegmónu, odstránenie sekvestrov atď.) bez narušenia imobilizácie.
Traumatická osteomyelitída má takmer vždy pomalý priebeh, významne neovplyvňuje celkový stav pacienta. Dlhodobý opuch mäkkých tkanív v zóne zlomeniny je spojený s prekrvením, periostálnou reakciou a infiltráciou lymfatických uzlín. Odmietnutie kostných sekvestrov z medzery zlomeniny nastáva pomaly; ich veľkosť je zvyčajne nevýznamná (niekoľko milimetrov). Periodicky sú možné exacerbácie osteomyelitídy, periostitídy a lymfadenitídy s tvorbou perimandibulárnych abscesov, flegmónu a adenoflegmónu. V týchto prípadoch je potrebné preparovať tkanivá, aby sa evakuoval hnis, rana sa odvodnila a predpísali sa antibiotiká.
V chronickom štádiu osteomyelitídy sa odporúča použiť kompresné zblíženie úlomkov čeľuste alebo predpísať pentoxyl 0,2-0,3 g 3-krát denne počas 10-14 dní (po zubnej dlahe aj po perkutánnej osteosyntéze), alebo injekčne podať (pomocou Dufourovej ihly) 2-3 ml suspenzie lyofilizovaného prášku fetálnej allobone do medzery zlomeniny. Odporúča sa injekčne podať suspenziu jednorazovo, v lokálnej anestézii, 2-3 dni po premiestnení a fixácii úlomkov, t. j. keď zahojená rana na ďasne zabráni úniku suspenzie do ústnej dutiny. Vďaka tejto taktike je možné odstrániť intermaxilárnu trakciu, a to ako pri jednoduchých, tak aj pri dvojitých zlomeninách, o 6-7 dní skôr ako zvyčajne, čím sa celková dĺžka invalidity skráti v priemere o 7-8 dní. Extraorálna injekcia 5-10 ml 10% alkoholového roztoku v 0,5% roztoku novokaínu do oblasti zlomeniny tiež urýchľuje klinickú konsolidáciu fragmentov o 5-6 dní a skracuje trvanie invalidity v priemere o 6 dní. Použitie alokosteumu a pentoxylu umožňuje výrazne znížiť počet zápalových komplikácií.
Existujú údaje o účinnosti použitia rôznych iných metód a prostriedkov na stimuláciu osteogenézy (v oblasti traumatickej osteomyelitídy): fokálne dávkované vákuum, ultrazvuková expozícia, magnetoterapia podľa N. A. Berezovskej (1985), elektrická stimulácia; nízkointenzívne žiarenie hélium-neónovým laserom s prihliadnutím na štádium posttraumatického procesu; lokálna kyslíková terapia a troj-, štvornásobné röntgenové ožarovanie v dávkach 0,3-0,4 fary (s výraznými príznakmi akútneho zápalu, keď je potrebné zmierniť opuch a infiltráciu alebo urýchliť tvorbu abscesu, zmierniť bolestivé príznaky a vytvoriť priaznivé podmienky pre hojenie rán); tyreokalcitonín, ektericíd v kombinácii s kyselinou askorbovou, nerobol v kombinácii s proteínovým hydrolyzátom, fosfrén, gemostimulín, fluoridové prípravky, osteogénne cytotoxické sérum, karbostimulín, retabolil, eleuterokok; zaradenie pasty „Ocean“ z krilu atď. do stravy pacienta. V štádiu chronickej traumatickej osteomyelitídy po nekrektómii niektorí autori používajú rádioterapiu v dávke 0,5-0,7 graya (5-7 ožiarení) na odstránenie lokálnych príznakov exacerbácie zápalového procesu, urýchlenie čistenia rany od nekrotických hmôt, zlepšenie spánku, chuti do jedla a celkovej pohody pacientov. Dobré výsledky pri traumatickej osteomyelitíde dolnej čeľuste sa dosahujú v prípade kombinácie sekvestrektómie s radikálnou liečbou kostnej rany, vyplnením kostného defektu brefobonom a tuhou imobilizáciou úlomkov čeľuste.
Ak je zlomenina kombinovaná s parodontitídou, zápalové javy v mäkkých tkanivách v oblasti zlomeniny sú obzvlášť výrazné. Takíto pacienti prijatí na 3. – 4. deň majú výrazný zápal ďasien, krvácanie ďasien, zápach z úst a hnisavú nálevníčku z patologických vačkov. Konsolidácia zlomeniny pri parodontitíde je dlhšie trvajúca. V takýchto prípadoch sa odporúča komplexná liečba parodontitídy spolu s liečbou zlomeniny.
Fyzioterapia má veľký význam pri liečbe zlomenín dolnej čeľuste. Aktívne cvičenia pre žuvacie svaly (s minimálnym rozsahom pohybu), tvárové svaly a jazyk možno začať 1-2 dni po imobilizácii jednočeľustnou zubnou dlahou alebo kostným extraorálnym zariadením. Pri medzičeľustnej trakcii možno od 2.-3. dňa po zlomenine (dlahovaní) až do odstránenia gumovej trakcie používať všeobecné tonické cvičenia, cvičenia pre tvárové svaly a jazyk a cvičenia na vôľové napätie žuvacích svalov. Po primárnej konsolidácii zlomeniny a odstránení medzičeľustnej gumovej trakcie sa predpisujú aktívne cvičenia pre dolnú čeľusť.
Zhoršený prietok krvi v oblasti žuvacích svalov vedie k zníženiu intenzity mineralizácie regenerátu v uhlovej medzere zlomeniny (V. I. Vlasova, I. A. Lukyanchikova), čo je tiež príčinou častých zápalových komplikácií. Včas predpísaný režim fyzickej aktivity (terapeutické cvičenie) významne zlepšuje elektromyografické, gnathodynometrické a dynamometrické ukazovatele funkcie žuvacích svalov. Včasné funkčné zaťaženie alveolárnych výbežkov pomocou gingiválnych dlah-protéz používaných pri zlomeninách v rámci zubného oblúka (v prítomnosti jedného bezzubého fragmentu, ktorý je možné manuálne repozovať a držať bázou dlahy-protézy, ako aj v prípadoch rigidnej stabilnej imobilizácie pomocou osteosyntézy) tiež pomáha skrátiť dobu práceneschopnosti v priemere o 4-5 dní. Keď je do komplexu terapeutických opatrení zahrnuté funkčné žuvacie zaťaženie, regenerát prechádza reštrukturalizáciou rýchlejšie, obnovuje svoju histologickú štruktúru a funkciu, pričom si zachováva svoj anatomický tvar.
Na zníženie stupňa hypodynamických porúch v žuvacích svaloch a v oblasti zlomeniny dolnej čeľuste je možné použiť metódu bioelektrickej stimulácie (bežnej vo všeobecnej traumatológii, športovej a vesmírnej medicíne) temporoparietálnych a žuvacích svalov pomocou prístroja Myoton-2. Procedúry sa vykonávajú denne počas 5-7 minút počas 15-20 dní, počnúc 1. až 3. dňom po imobilizácii. Elektrická stimulácia vedie ku kontrakcii špecifikovaných svalov bez výskytu pohybov v temporomandibulárnych kĺboch; vďaka tomu sa rýchlejšie obnovuje krvný obeh a neuroreflexné spojenia v maxilofaciálnej oblasti a zachováva sa svalový tonus. To všetko tiež pomáha skrátiť dobu konsolidácie zlomeniny.
Podľa V. I. Chirkina (1991) zahrnutie viackanálovej biokontrolovanej proporcionálnej elektrickej stimulácie temporálnych, žuvacích svalov a svalov znižujúcich dolnú čeľusť do bežného komplexu rehabilitačných opatrení v subprahovom a terapeutickom režime u pacientov s jednostrannou traumou umožnilo do 28. dňa úplne obnoviť prekrvenie tkanív, zvýšiť objem otvorenia úst na 84 % a amplitúdu M-odpovede na 74 % v porovnaní s normou. Podarilo sa normalizovať žuvaciu funkciu a pacienti venovali žuvaniu vzoriek potravy rovnaký čas a rovnaký počet žuvacích pohybov ako zdraví jedinci.
U pacientov s bilaterálnou chirurgickou traumou žuvacích svalov je možné začať s postupmi viackanálovej biokontrolovanej proporcionálnej elektrickej stimulácie v podprahovom, terapeutickom a tréningovom režime už od skorého štádia (7-9 dní po operácii), čo zabezpečuje pozitívne zmeny v prekrvení poranenej zóny, o čom svedčia aj výsledky reografických štúdií, ktoré dosiahli normu v čase odstránenia dlah.
Objem otvorenia úst sa podarilo zvýšiť na 74 %, amplitúda M-odpovede sa tiež zvýšila na 68 %. Žuvacia funkcia sa podľa funkčnej elektromyografie takmer normalizovala, ktorej ukazovatele dosiahli úroveň priemerných ukazovateľov zdravých jedincov. Autor sa domnieva, že metóda multikanálovej reovazofaciografie, stimulačná elektromyografia žuvacích svalov, registrácia periodontomuskulárneho reflexu a metóda multikanálovej funkčnej elektromyografie so štandardnými vzorkami potravín sú najobjektívnejšie pri štúdiu žuvacieho systému a môžu byť metódami voľby pri vyšetrovaní pacientov so zlomeninami čeľuste aj s chirurgickými (operačnými) traumami žuvacích svalov.
Postupy viackanálovej biokontrolovanej proporcionálnej elektrickej stimulácie žuvacích svalov v troch režimoch podľa metódy odporúčanej autorom umožňujú začať funkčnú rehabilitačnú liečbu už od raného štádia. Tento typ liečby najlepšie zodpovedá prirodzenej funkcii žuvacieho systému, je dobre dávkovaný a kontrolovaný, čo poskytuje doteraz najvyššie výsledky obnovy funkcie a umožňuje skrátiť celkový čas práceneschopnosti pacientov o 5-10 dní.
Osobitnú pozornosť si zaslúži problém liečby a rehabilitácie pacientov so zlomeninami dolnej čeľuste sprevádzanými poškodením dolného alveolárneho nervu. Podľa S. N. Fedotova (1993) bolo poškodenie dolného alveolárneho nervu diagnostikované u 82,2 % obetí so zlomeninou dolnej čeľuste, z ktorých 28,3 % bolo miernych, 22 % stredných a 31,2 % závažných. Medzi mierne poranenia patria tie, pri ktorých bola reakcia všetkých zubov na strane zlomeniny v rozmedzí 40 – 50 μA a v oblasti kože brady a sliznice ústnej dutiny sa pozorovala mierna hypestézia; do stredne závažnej kategórie patrí reakcia zubov do 100 μA. Pri reakcii nad 100 μA a čiastočnej alebo úplnej strate citlivosti mäkkých tkanív sa poškodenie považuje za závažné. Zároveň sa neurologickým poruchám pri zlomeninách tvárových kostí a ich liečbe v praktickej medicíne doteraz nevenovala dostatočná pozornosť. Hĺbka poškodenia nervov sa podľa S. N. Fedorova ešte viac zvyšuje pri chirurgických metódach spájania fragmentov. V dôsledku toho sa vyvíjajú dlhodobé senzorické poruchy, neurotrofické deštruktívne procesy v kostnom tkanive, spomalenie fúzie fragmentov, zníženie žuvacej funkcie a neznesiteľná bolesť.
Na základe svojich klinických pozorovaní (336 pacientov) autor vyvinul racionálny komplex regeneračnej liečby zlomenín mandibuly sprevádzaných poškodením tretej vetvy trojklanného nervu s využitím fyzikálnych metód a liečiv stimulujúcich liečiv (neurotropné a vazodilatanciá). Na prevenciu sekundárneho poškodenia dolného alveolárneho nervu a jeho vetiev počas chirurgickej liečby zlomenín sa navrhuje nová verzia osteosyntézy fragmentov kovovými lúčmi, založená na šetrnom prístupe k zubom, ako aj k vetvám dolného alveolárneho nervu.
U niektorých pacientov s neurologickými poruchami autor predpísal vystavenie elektrickému poľu UHF alebo lampe Sollux už 2. až 3. deň po imobilizácii fragmentov; v prítomnosti bolesti pozdĺž dolného alveolárneho nervu sa použila elektroforéza 0,5% roztoku novokaínu s adrenalínom podľa A. P. Parfenova (1973). Ostatným pacientom sa podľa indikácií predpísal iba ultrazvuk. Po 12 dňoch, v štádiu tvorby primárneho kostného kalusu, sa predpísala elektroforéza s 5% roztokom chloridu vápenatého.
Súčasne s fyzioterapiou sa od 2. do 3. dňa používali aj liečivé stimulanty: vitamíny B6 B12; dibazol v dávke 0,005; pri hlbokých poruchách - 1 ml 0,05% roztoku proserínu podľa schémy. Súčasne sa predpisovali lieky na stimuláciu krvného obehu (papaverín hydrochlorid 2 ml 2% roztoku; kyselina nikotínová 1% 1 ml; komplamín 2 ml 15% roztoku, počas 25-30 injekcií).
Po 7-10-dňovej prestávke, ak poškodenie nervov pretrvávalo, bola predpísaná elektroforéza s 10% roztokom jodidu draselného alebo elektroforéza s enzýmami v priebehu 10-12 procedúr; galantamín 1% (1 ml) bol použitý v priebehu 10-20 injekcií, aplikácie parafínu a ozokeritu. Po 3-6 mesiacoch, ak neurologické poruchy pretrvávali, sa liečebné kúry opakovali až do úplného zotavenia. Povinnou súčasťou liečby odporúčanej S. N. Fedotovom je neustále monitorovanie jej účinnosti podľa neurologických výskumných metód. Použitie opísaného komplexu regeneračnej liečby prispelo k rýchlejšiemu obnoveniu vodivosti dolného alveolárneho nervu: pri miernych funkčných poruchách - do 1,5-3 mesiacov, stredne ťažkých a ťažkých - do 6 mesiacov. V skupine pacientov liečených tradičnými metódami sa vodivosť dolného alveolárneho nervu s miernymi poruchami obnovila do 1,5-3-6 mesiacov, pri poruchách stredného a ťažkého stupňa - do 6-12 mesiacov. Podľa S. N. Fedorova približne 20 % pacientov malo pretrvávajúce a hlboké poruchy citlivosti na bolesť trvajúce viac ako rok. Stredne ťažké a ťažké poranenia dolného alveolárneho nervu sú s najväčšou pravdepodobnosťou sprevádzané pretiahnutím nervového kmeňa v čase posunutia fragmentov, kontúziami s prerušením nervových vlákien, čiastočnými alebo úplnými ruptúrami. To všetko spomaľuje reinerváciu. Skoršie obnovenie trofickej funkcie nervového systému malo priaznivý vplyv na kvalitu a načasovanie konsolidácie fragmentov. V prvej (hlavnej) skupine pacientov došlo ku konsolidácii fragmentov v priemere po 27 ± 0,58 dňoch, obdobia práceneschopnosti boli 25 ± 4,11 dní. Žuvacia funkcia a svalová kontraktilita dosiahli normálne hodnoty za 1,5 – 3 mesiace. V druhej (kontrolnej) skupine boli tieto ukazovatele 37,7 ± 0,97 a 34 ± 5,6 dní a žuvacia funkcia a svalová kontraktilita sa obnovili neskôr – o 3 – 6 mesiacov. Špecifikované opatrenia pre následnú liečbu pacientov s traumou by sa mali vykonávať v rehabilitačných miestnostiach.
Okrem traumatickej osteomyelitídy, abscesov a flegmónov pri zlomeninách čeľuste sa môže na pozadí pomalého zápalu kostí, ktorý nie je možné liečiť konvenčnými liečebnými metódami, vyskytnúť aj submandibulárna lymfadenitída. Diagnózu sekundárnej (posttraumatickej) aktinomykózy submandibulárnych lymfatických uzlín možno s istotou stanoviť iba podrobným komplexným vyšetrením takýchto pacientov pomocou rádiografie, nepriamej rádionuklidovej sken-lymfografie s použitím koloidného roztoku 198 Au a imunodiagnostických testov.
Je možné, že zlomeniny dolnej čeľuste môžu byť komplikované aktinomykózou a tuberkulózou súčasne (častejšie u pacientov s tuberkulózou). Môžu sa vyskytnúť aj zriedkavejšie, ale nemenej závažné komplikácie poranení čeľuste a tváre: Jansoulova-Ludwigova angína; neskoré krvácanie po osteosyntéze komplikované zápalom; asfyxia po intermaxilárnej trakcii, niekedy vedúca k smrti pacienta v dôsledku aspirácie krvi počas krvácania z lingválnej alebo karotickej artérie; falošná aneuryzma tvárovej artérie; trombóza vnútornej karotickej artérie; sekundárna paralýza tvárového nervu (so zlomeninou dolnej čeľuste); emfyzém tváre (so zlomeninou hornej čeľuste); pneumotorax a mediastinitída (so zlomeninou zygomatickej kosti a hornej čeľuste) atď.
Dĺžka pobytu pacientov v nemocnici závisí od miesta poranenia v maxilofaciálnej oblasti, priebehu konsolidačného obdobia a prítomnosti komplikácií.
Uvedené termíny nie sú optimálne, v budúcnosti, ako sa prekoná hospodárska kríza a rozšíri sa kapacita nemocničných lôžok, bude možné predĺžiť pobyt pacientov v nemocnici až do úplného ukončenia liečby poranení tváre rôznych lokalizácií. Pacienti s poraneniami maxilofaciálnej oblasti z vidieckych oblastí by mali zostať v nemocnici dlhšie, pretože spravidla nemôžu prísť do mesta na ambulantné pozorovanie a liečbu kvôli vzdialenosti. Dostupnosť dobre zavedenej traumatologickej starostlivosti a rehabilitačných miestností pre pacientov s takýmito poraneniami v zubných zariadeniach mesta umožňuje mierne skrátenie ich pobytu v nemocnici.
Ambulantná liečba (rehabilitácia) obetí s poraneniami maxilofaciálnej oblasti
Organizácia ambulantnej fázy liečby obetí so zraneniami maxilofaciálnej oblasti nie je vždy dostatočne jasná, pretože pacienti sú v mnohých prípadoch pod dohľadom lekárov z rôznych inštitúcií, ktorí nemajú dostatočné vzdelanie v oblasti maxilofaciálnej traumatológie.
V tejto súvislosti možno odporučiť využitie skúseností rehabilitačnej miestnosti na maxilofaciálnej klinike Záporožského štátneho inštitútu pokročilých lekárskych štúdií a regionálnej zubnej kliniky, ktorá zaviedla do svojej praxe výmenné karty obsahujúce všetky informácie o liečbe obete v nemocnici, na klinike v mieste bydliska a na rehabilitačnej miestnosti.
Pri rehabilitácii pacientov s poraneniami maxilofaciálnej oblasti treba brať do úvahy, že takéto poranenia sú často kombinované s uzavretými kraniocerebrálnymi poraneniami a sú sprevádzané aj dysfunkciou a štruktúrou temporomandibulárnych kĺbov (TMK). Závažnosť týchto porúch závisí od miesta zlomeniny: pri zlomeninách kondylárnych výbežkov sa degeneratívne zmeny v oboch kĺboch pozorujú častejšie ako pri extraartikulárnych zlomeninách. Spočiatku majú tieto poruchy charakter funkčnej nedostatočnosti, ktorá sa po 2-7 rokoch môže vyvinúť do degeneratívnych zmien. Jednostranná artróza sa vyvíja na strane poranenia po jednoduchých zlomeninách a bilaterálna po dvojitých a viacnásobných zlomeninách. Okrem toho všetci pacienti s zlomeninami mandibuly vykazujú, súdiac podľa údajov z elektromyografie, výrazné zmeny v žuvacích svaloch. Preto, aby sa zabezpečila kontinuita v následnej liečbe pacientov s traumou v zubných ambulanciách, mali by byť vyšetrení zubným lekárom-traumatológom, ktorý poskytuje komplexnú liečbu pacientom s poraneniami tváre akejkoľvek lokalizácie.
Osobitná pozornosť by sa mala venovať prevencii komplikácií zápalového charakteru a psychoneurologických porúch - cefalgia, meningoencefalitída, arachnoiditída, autonómne poruchy, poruchy sluchu a zraku atď. Na tento účel je potrebné vo väčšej miere využívať fyzioterapeutické metódy liečby a cvičebnú terapiu. Je potrebné starostlivo sledovať stav fixačných obväzov v ústnej dutine, stav zubov a sliznice a tiež vykonávať včasnú a racionálnu zubnú protetiku. Pri určovaní termínov imobilizácie, trvania dočasnej invalidity a liečby je potrebné ku každému pacientovi pristupovať individuálne, berúc do úvahy povahu poranenia, priebeh ochorenia, vek a povolanie pacienta.
Pacient musí absolvovať liečbu v rehabilitačnej zubnej ordinácii. Preto je lekárovi tejto ordinácie na základe osobitného nariadenia príslušného zdravotníckeho oddelenia udelené právo vydávať a predlžovať potvrdenia o dočasnej práceneschopnosti bez ohľadu na miesto výkonu práce a bydliska pacienta. Je žiaduce zorganizovať jednu zubnú rehabilitačnú ordináciu na 200 – 300 tisíc obyvateľov. V prípade zníženia frekvencie úrazov je možné úlohy ordinácie rozšíriť o poskytovanie pomoci chirurgickým pacientom iných profilov, prepusteným z nemocnice na ambulantnú liečbu.
Vo vidieckych oblastiach by sa následná liečba obetí so zraneniami v maxilofaciálnej oblasti mala vykonávať v okresných klinikách (nemocniciach) pod dohľadom okresného zubného chirurga.
Systém liečby pacientov s traumou tváre by mal zahŕňať systematické skúmanie dlhodobých výsledkov liečby.
Zubné oddelenia regionálnych nemocníc a regionálnych (územných) zubných kliník musia zavádzať organizačné a metodické usmernenia pre poskytovanie zubnej starostlivosti v regióne, a to aj pacientom s traumou tváre.
Centrá špecializovanej zubnej starostlivosti sú často klinickými základňami pre oddelenia maxilofaciálnej chirurgie lekárskych univerzít a ústavov (akadémií, fakúlt) pre ďalšie vzdelávanie lekárov. Prítomnosť vysokokvalifikovaného personálu umožňuje široké uplatňovanie najnovších metód diagnostiky a liečby rôznych poranení maxilofaciálnej oblasti a tiež umožňuje výrazné úspory.
Hlavný zubár a maxilofaciálny chirurg regiónu, územia, mesta a vedúci maxilofaciálneho oddelenia čelia nasledujúcim úlohám na zlepšenie stavu starostlivosti o obete poranení tváre:
- Prevencia úrazov vrátane identifikácie a analýzy príčin pracovných úrazov, najmä v poľnohospodárskej výrobe; účasť na všeobecných preventívnych opatreniach na prevenciu pracovných, dopravných, pouličných a športových úrazov; prevencia úrazov detí; vykonávanie rozsiahlej osvetovej práce medzi obyvateľstvom, najmä mladými ľuďmi v produktívnom veku, s cieľom predchádzať domácim úrazom.
- Vypracovanie potrebných odporúčaní pre poskytovanie prvej pomoci a prvej lekárskej pomoci pacientom s poranením tváre v zdravotných strediskách, záchranárskych staniciach, traumacentrách a ambulanciách; oboznámenie stredného zdravotníckeho personálu a lekárov iných špecializácií so základmi prvej pomoci a prvej lekárskej pomoci pri poranení tváre.
- Organizácia a realizácia prebiehajúcich cyklov špecializácie a ďalšieho vzdelávania pre zubných lekárov, chirurgov, traumatológov a všeobecných lekárov v otázkach poskytovania pomoci pacientom s poraneniami tváre.
- Aplikácia a ďalší rozvoj najmodernejších metód liečby zlomenín čeľuste; prevencia komplikácií, najmä zápalového charakteru; širšie uplatnenie komplexných metód liečby traumatických poranení tváre.
- Školenie stredného zdravotníckeho personálu so základnými zručnosťami v poskytovaní prvej pomoci pacientom s poraneniami tváre a čeľuste.
Pri analýze ukazovateľov kvality stomatologických zariadení by sa mal zohľadniť aj stav starostlivosti o pacientov s poraneniami tváre. Osobitná pozornosť by sa mala venovať analýze chýb pri poskytovaní starostlivosti. Treba rozlišovať medzi diagnostickými, terapeutickými a organizačnými chybami, pre ktoré sa odporúča viesť osobitný denník (pre každé mesto a okres).
Výber metódy repozície a fixácie úlomkov čeľuste pri starých zlomeninách
V závislosti od veku zlomeniny hornej alebo dolnej čeľuste a stupňa tuhosti úlomkov sa používajú ortopedické alebo chirurgické metódy. Pri zlomeninách alveolárneho výbežku hornej čeľuste s ťažko odstrániteľným posunutím úlomkov sa teda používajú dlahy vyrobené z oceľového drôtu určené na skeletálnu trakciu. Elasticita oceľového drôtu uľahčuje horizontálnu a vertikálnu repozíciu úlomku. Najmä ak je úlomok prednej časti alveolárneho výbežku posunutý dozadu, aplikuje sa hladká dlaha-držiak, ktorá sa obvyklým spôsobom upevní k zubom na oboch stranách línie zlomeniny; zuby úlomku sa k drôtu upevnia tzv. „závesnými“ ligatúrami s miernym napätím. Postupne (naraz alebo počas niekoľkých dní - v závislosti od veku zlomeniny) sa ligatúrny drôt uťahuje krútením a úlomok alveolárneho výbežku sa pomaly repozuje. Na rovnaký účel sa môžu použiť tenké gumené krúžky, ktoré zakrývajú krčok zuba a sú upevnené spredu na drôte, ktorý v tomto prípade nemusí byť nevyhnutne oceľový.
Ak sa laterálna časť alveolárneho výbežku hornej čeľuste posunie dovnútra, oceľová dlaha sa ohne do tvaru normálneho zubného oblúka. Postupne sa fragment vráti do správnej polohy vzhľadom na dolný zubný oblúk. V prípade posunutia laterálnej časti alveolárneho výbežku smerom von sa nastaví dovnútra pomocou elastickej trakcie inštalovanej cez tvrdé podnebie.
V prípade stuhnutosti smerom nadol posunutého fragmentu alveolárneho výbežku hornej čeľuste možno na trakciu použiť gumené krúžky alebo Shelgornov obväz aplikovaný cez povrch oklúzie zubov.
V prípade stuhnutosti úlomkov dolnej čeľuste sa používa intermaxilárna trakcia pomocou zubných dláh. Ak na stuhnutých úlomkoch čeľuste nie sú žiadne zuby, možno použiť zariadenia na repozíciu a fixáciu úlomkov alebo repozíciu a fixáciu úlomkov vykonať extraorálnym alebo intraorálnym prístupom.
Vyšetrenie dočasnej invalidity pri zlomeninách čeľuste
Každý občan má právo na finančné zabezpečenie v starobe, v prípade choroby, úplnej alebo čiastočnej straty schopnosti pracovať, ako aj straty živiteľa rodiny.
Toto právo je zaručené sociálnym poistením robotníkov, zamestnancov a roľníkov, dávkami v dočasnej invalidite a mnohými ďalšími formami sociálneho zabezpečenia.
Strata pracovnej schopnosti po úraze sa konštatuje v prípade neschopnosti vykonávať spoločensky užitočnú prácu bez poškodenia zdravia a produktivity práce.
Pri zlomeninách čeľuste je možná dočasná a trvalá strata pracovnej kapacity, ktorá sa delí na úplnú a čiastočnú.
Ak sú dysfunkcie čeľuste, ktoré bránia profesionálnej práci, reverzibilné a po liečbe vymiznú, postihnutie je dočasné. V prípade úplnej dočasnej invalidity nemôže postihnutý vykonávať žiadnu prácu a vyžaduje liečbu podľa režimu predpísaného lekárom. Napríklad pacienti so zlomeninami čeľuste v akútnom období poranenia so silným bolestivým syndrómom a dysfunkciou sa považujú za úplne dočasne invalidných.
Čiastočná dočasná invalidita sa uvádza v prípadoch, keď obeť nie je schopná pracovať vo svojom odbore, ale môže vykonávať inú prácu bez ujmy na zdraví, ktorá zabezpečuje odpočinok alebo prijateľnú záťaž poškodeného orgánu. Napríklad baník v bani, ktorý má zlomeninu dolnej čeľuste s oneskoreným zrastením úlomkov, zvyčajne nie je schopný pracovať vo svojom odbore 1,5-2 mesiace. Po odstránení akútnych javov 1,5 mesiaca po úraze však môže byť pracovník rozhodnutím VKK preložený na ľahšiu prácu (na obdobie maximálne 2 mesiacov): ako obsluha zdvíhacieho zariadenia, nabíjač v lampárni atď. Pri preložení na iné zamestnanie z dôvodu následkov zlomeniny čeľuste sa potvrdenia o práceneschopnosti nevydávajú.
Odborné vyšetrenie obete by malo začať stanovením správnej diagnózy, ktorá pomáha určiť pracovnú prognózu. Niekedy lekár po stanovení správnej diagnózy nezohľadní pracovnú prognózu. V dôsledku toho je obeť buď predčasne prepustená z práce, alebo po obnovení jej schopnosti pracovať sa jej pracovná neschopnosť neprimerane predlžuje. Prvé vedie k rôznym komplikáciám, ktoré nepriaznivo ovplyvňujú zdravie a odďaľujú liečbu; druhé - k neoprávnenému vynakladaniu finančných prostriedkov na úhradu pracovnej neschopnosti.
Hlavným diferenciálnym kritériom pre dočasnú stratu pracovnej schopnosti je preto priaznivá klinická a pracovná prognóza, charakterizovaná úplným alebo významným obnovením dysfunkcie čeľuste v dôsledku úrazu a pracovnej schopnosti v relatívne krátkom časovom období. Obnova pracovnej schopnosti pri zlomeninách čeľuste sa vyznačuje stupňom obnovenia funkcie poškodenej čeľuste, a to: dobrou konsolidáciou fragmentov v správnej polohe, zachovaním normálneho zhryzu, dostatočnou pohyblivosťou v temporomandibulárnych kĺboch, absenciou výrazných porúch krvného a lymfatického obehu, bolesti a akýchkoľvek iných porúch spojených s poškodením periférnych nervov v maxilofaciálnej oblasti.
Dočasná strata pracovnej schopnosti v dôsledku zlomenín čeľuste môže byť spôsobená pracovnými úrazmi a domácimi traumami. Určenie príčiny dočasnej straty pracovnej schopnosti v dôsledku zlomenín čeľuste je jednou z dôležitých úloh zubára, pretože je potrebné riešiť problémy, ktoré si vyžadujú nielen lekársku, ale aj právnu kompetenciu.
Choroba sa považuje za súvisiacu s „pracovným úrazom“ v nasledujúcich prípadoch: pri plnení pracovných povinností (vrátane služobnej cesty počas pracovnej doby), pri vykonávaní činnosti v záujme podniku alebo firmy, aj keď bez ich súhlasu; pri plnení verejných alebo štátnych povinností, ako aj v súvislosti s plnením osobitných úloh štátnych, odborových alebo iných verejných organizácií, aj keď tieto úlohy nesúviseli s daným podnikom alebo inštitúciou; na území podniku alebo inštitúcie alebo na inom mieste výkonu práce počas pracovnej doby vrátane ustanovených prestávok, ako aj počas času potrebného na usporiadanie výrobných nástrojov, odevov atď. pred začiatkom a po skončení práce; v blízkosti podniku alebo inštitúcie počas pracovnej doby vrátane ustanovených prestávok, ak by ich prítomnosť v nej nebola v rozpore s pravidlami ustanoveného režimu; na ceste do práce alebo z práce domov; pri plnení občianskej povinnosti chrániť právo a poriadok, zachraňovať ľudské životy a chrániť štátny majetok.
Na zistenie príčiny dočasnej invalidity je potrebná správa o úraze, ktorú bezodkladne a v správnej forme vypracuje vedenie podniku, v ktorom k úrazu došlo. Správa musí uvádzať, že k úrazu došlo počas práce, opisovať jeho povahu atď. V prípade skupinových úrazov sa musia správy vypracovať pre každú obeť.
Zákon nemožno spísať, ak sa nehoda stala cestou do práce alebo z práce. V týchto prípadoch je potrebné mať potvrdenie od dopravnej správy, správu vypracovanú políciou, potvrdenie od podniku alebo inštitúcie, kde obeť pracuje, s uvedením začiatku a konca jej práce v tento deň, ako aj potvrdenie o bydlisku.
Najväčšie ťažkosti vznikajú pri určovaní povahy straty pracovnej schopnosti (dočasnej alebo trvalej), ako aj pri stanovení dátumu ukončenia dočasnej straty pracovnej schopnosti, ktorý je pre každého pacienta individuálny.
Treba vziať do úvahy, že v niektorých prípadoch obdobie dočasnej invalidity nezodpovedá obdobiu, na ktoré je pacientovi vydané osvedčenie o invalidite (napríklad v prípade domáceho úrazu atď.). Preto je na charakterizáciu priemerného obdobia invalidity potrebné presne uviesť obdobie medzi okamihom úrazu a okamihom návratu obete do práce.
Pacienti so zlomeninami čeľuste sú po skončení obdobia hospitalizácie naďalej liečení ambulantne a až do stanovenia ich skupiny invalidity sa strata schopnosti pracovať dokumentuje potvrdením o invalidite. Obdobie pobytu na potvrdení o invalidite u pacientov, ktorí sú následne uznaní za invalidných, však nemožno stotožniť s priemerným trvaním dočasnej straty schopnosti pracovať. Toto obdobie, ktoré predchádza prechodu pacienta do invalidného stavu, sa správne nazýva obdobie pred invaliditou.
Pri rozhodovaní o dobe dočasnej invalidity je potrebné zohľadniť nielen povahu úrazu, ale aj povolanie pacienta, pracovné a životné podmienky a druh úrazu (pracovný alebo domáci úraz atď.). Schopnosť pracovať sa teda najrýchlejšie obnoví pri relatívne ľahkých športových úrazoch, pri pracovných a dopravných úrazoch je doba dočasnej invalidity dlhšia.
Aby sa vylúčilo možné zhoršenie, mali by sa široko používať objektívne výskumné metódy, ako je palpácia, žuvanie, rádiografia a osteometria.
Doba invalidity pri zlomeninách čeľuste závisí aj od charakteristík povolania obete: u duševne činných osôb je dočasná invalidita kratšia ako u osôb vykonávajúcich fyzickú prácu; môžu byť prepustení do práce 20 – 25 dní po úraze a pokračovať v liečbe ambulantne. Zároveň sa pacienti, ktorých povolanie je spojené s neustálym napätím a pohybom svalov maxilofaciálnej oblasti (umelci, lektori, hudobníci, učitelia atď.), môžu vrátiť do práce až po úplnom obnovení funkcie čeľuste.
Obdobie dočasnej invalidity je obzvlášť dlhé u pacientov vykonávajúcich ťažkú fyzickú prácu. U tejto skupiny pacientov sa po odstránení fixačných dláh a pomôcok predlžuje práceneschopnosť o ďalšie 2-3 dni, aby sa proces žuvania úplne adaptoval. Ak sú predčasne prepustení z práce, môžu sa vyvinúť komplikácie (osteomyelitída, refrakcie čeľuste atď.). Okrem toho títo pacienti často nie sú schopní vykonávať plný objem základných pracovných procesov. Napríklad pracovníci v uhoľnom priemysle majú dlhšie obdobie dočasnej invalidity ako pracovníci v iných profesiách, čo je spôsobené špecifikami práce v podzemných podmienkach a povahou zranení, ktoré sú často sprevádzané poškodením mäkkých tkanív tváre.
U ľudí nad 50 rokov sa trvanie obdobia dočasnej invalidity predlžuje v dôsledku spomalenia konsolidácie.
Konsolidácia zlomeniny mandibuly u pacientov s parodontitídou trvá o 1,5 – 2 mesiace dlhšie. U pacientov bez parodontitídy k nej dochádza v priemere 3 – 4 mesiace po úraze. Pri určovaní trvania fixácie aj doby dočasnej invalidity by sa mali zohľadniť aj faktory prostredia.
Použitie kompresných extrafokálnych metód liečby zlomenín čeľuste v kombinácii s celkovými účinkami na telo a liečbou parodontitídy, ako aj včasné a racionálne lokálne ortopedické a chirurgické opatrenia zamerané na zmenu polohy a fixáciu úlomkov čeľuste, pomáhajú skrátiť obdobie dočasnej invalidity.
Ak sa v akútnom období úrazu otázky vyšetrenia pracovnej schopnosti riešia pomerne ľahko, potom neskôr, keď sa u pacienta vyvinú určité komplikácie (oneskorené zrastanie úlomkov, kontraktúra, ankylóza atď.), vznikajú ťažkosti s určením obdobia a typu straty pracovnej schopnosti obete. Na základe povahy zlomeniny, jej klinického priebehu a vzniknutých komplikácií musí zubný chirurg aspoň približne určiť trvanie dočasnej straty pracovnej schopnosti obete a stanoviť správnu pracovnú prognózu, ktorá je kritériom pre stanovenie dočasnej alebo trvalej invalidity.
Prognóza pre prácu môže byť priaznivá, nepriaznivá alebo otázna. Pri priaznivej prognóze pre prácu je možné obnoviť schopnosť pracovať a vrátiť postihnutého k jeho predchádzajúcej alebo rovnocennej práci. Prognóza pre prácu je nepriaznivá v prípadoch, keď v dôsledku úrazu alebo jeho komplikácií postihnutý nemôže pracovať vo svojej špecializácii a je potrebné ho preložiť na inú prácu, ktorá zodpovedá jeho zdravotnému stavu, alebo keď postihnutý nie je schopný vykonávať žiadnu prácu. Otázna prognóza pre prácu znamená, že v čase vyšetrenia nie sú k dispozícii žiadne údaje potrebné na vyriešenie otázky výsledku zlomeniny čeľuste a možnosti obnovenia schopnosti pracovať. Určité ťažkosti predstavuje prognóza v prípade oneskorenej konsolidácie zlomenín čeľuste komplikovaných traumatickou osteomyelitídou. V niektorých prípadoch pri použití chirurgických, fyzioterapeutických a iných metód liečby stále dochádza k zrasteniu fragmentov v správnej polohe a schopnosť pracovať sa obnoví, v iných sa napriek liečbe tvoria kostné defekty, ktoré vedú k pretrvávajúcemu zhoršeniu pracovnej kapacity.
Treba poznamenať, že prognóza pôrodu úzko súvisí s klinickou, závisí od nej, ale nie vždy sa s ňou zhoduje. Preto aj pri nepriaznivom klinickom výsledku zlomenín čeľuste (nesprávne zrastenie bez poruchy zhryzu alebo s bezzubými čeľusťami) môže byť prognóza pôrodu priaznivá, pretože je určená nielen anatomickými zmenami, ale aj predovšetkým stupňom obnovenia funkcie, vývojom kompenzačných zariadení, povolaním obete, ako aj ďalšími faktormi.
Vyšetrenie dočasnej invalidity pri zlomeninách dolnej čeľuste
Priemerná dĺžka dočasnej invalidity pri zlomeninách mandibuly je 43,4 dňa. Doba obnovenia pracovnej schopnosti závisí od miesta zlomenín. V prípadoch zlomenín v oblasti kondylárneho výbežku a vetvy čeľuste s dobrým zrastením kostných úlomkov je dĺžka dočasnej invalidity minimálna (36,6 dňa). Zlomeniny takejto lokalizácie sú zvyčajne uzavreté a neinfikované.
Hlavnými faktormi prispievajúcimi k rýchlej konsolidácii sú dobré prekrvenie kosti v oblasti zlomeniny a prítomnosť svalového puzdra, ktoré umožňuje odstránenie intermaxilárnej gumovej trakcie na 12. – 14. deň. Včasná funkčná liečba pomáha urýchliť konsolidáciu úlomkov čeľuste.
Liečba obetí so zlomeninami a vykĺbeniami kondylárnych výbežkov dolnej čeľuste predstavuje veľké ťažkosti, v dôsledku čoho je doba dočasnej invalidity osôb vykonávajúcich fyzickú prácu v priemere 60 dní.
Na posúdenie stupňa konsolidácie úlomkov čeľuste je užitočné použiť echoosteometer EOM-01-ts s frekvenciou oscilácií 120±36 kHz. Indikátor echoosteometrie pri použití napríklad extrafokálneho zariadenia V. A. Petrenka a kol. (1987) na liečbu zlomenín kondylárnych výbežkov sa takmer normalizuje až na 90. deň. Preto je zrejmé, že spomínaná 60-dňová lehota, predtým stanovená v „Metodických odporúčaniach“, podlieha buď vedeckému zdôvodneniu, alebo zmene, najmä v oblastiach rádioizotopovej, priemyselnej a chemickej kontaminácie pôdy, vody a potravín.
V prípadoch zlomenín dolnej čeľuste so zubom v zlomenine je trvanie obdobia dočasnej straty pracovnej kapacity výrazne dlhšie ako v prípadoch zlomenín mimo zubného oblúka.
Pri centrálnych zlomeninách dolnej čeľuste je doba zotavenia z pracovnej kapacity takmer rovnaká ako pri zlomeninách lokalizovaných v jej laterálnych častiach (44,2 dňa).
Doba zotavenia pri jednoduchých zlomeninách dolnej čeľuste je v priemere 41,2 dňa, u pacientov s dvojitými zlomeninami - 44,8 dňa. Viacnásobné zlomeniny dolnej čeľuste sú najzávažnejšie, pretože takmer vždy zahŕňajú výrazné posunutie úlomkov, ktoré môžu vyčnievať do ústnej dutiny. Takéto zlomeniny sú otvorené a náchylné na infekciu. Priemerná doba dočasnej invalidity je u nich 59,6 dňa.
Pri trieštivých zlomeninách dolnej čeľuste je doba zotavenia z práceneschopnosti o niečo dlhšia ako pri lineárnych zlomeninách a v priemere sa rovná 45,5 dňu.
U pacientov so zlomeninami mandibuly v kombinácii s otrasom mozgu sa priemerná doba invalidity zvyšuje na 47,4 dňa. Otázka možnosti prepustenia takýchto pacientov z nemocnice by sa mala rozhodnúť spoločne s neurológom.
Obdobie straty pracovnej schopnosti závisí aj od metód použitých na liečbu zlomenín dolnej čeľuste. Obdobie obnovenia pracovnej schopnosti u pacientov so zlomeninami dolnej čeľuste liečených nechirurgickými metódami je v priemere 43,7 dňa, chirurgickými metódami - 41,3 dňa. Minimálne obdobia straty dočasnej pracovnej schopnosti sa pozorujú pri liečbe zlomenín dolnej čeľuste bez posunutia fragmentov samotvrdnúcimi plastovými čiapkami (26,3 dňa) a závesným obväzom Z. I. Urbanskej (36,7 dňa). Pracovná schopnosť pacientov, ktorým boli na liečbu zlomenín dolnej čeľuste použité zubné dvojčeľustné hliníkové dlahy, sa obnovila neskôr (po 44,6 dňoch).
Hlavnými dôvodmi predĺženia doby obnovenia pracovnej kapacity sú dlhodobá intermaxilárna fixácia bez použitia včasnej funkčnej liečby, relatívna pohyblivosť fragmentov, trauma medzizubných papíl ďasien drôtenými dlahami, uvoľnenie zubov atď.
 [ 18 ]
[ 18 ]
Vyšetrenie dočasnej invalidity pri zlomeninách hornej čeľuste
Priemerná dĺžka dočasnej invalidity z dôvodu zlomenín hornej čeľuste je 64,9 dňa.
Priemerná dĺžka trvania práceneschopnosti závisí od povahy poranenia hornej čeľuste: v prípade mimopracovného úrazu je to 62,5 dňa a v prípade pracovného úrazu 68,3 dňa.
Trvanie invalidity v dôsledku úrazu je do určitej miery určené závažnosťou úrazu. Obnova pracovnej schopnosti v dôsledku zlomeniny alveolárneho výbežku maxily nastáva v priemere do 43,6 dňa a v prípade zlomeniny tela maxily je priemerná doba invalidity 69,9 dňa; podľa typu Le Fort I - 56,0 dňa, podľa typu Le Fort II - 65,4 dňa a podľa typu Le Fort III - 74,7 dňa.
Pri nekomplikovaných zlomeninách hornej čeľuste je doba práceneschopnosti v priemere 60,1 dňa a pri komplikovaných zlomeninách 120 – 130 dní.
Jedným zo znakov zlomenín čeľuste je ich kombinovaná povaha, čo je spôsobené anatomickou blízkosťou tvárovej a mozgovej časti lebky. Traumatické poranenia kostí lebky a mozgu nie sú vždy diagnostikované zubármi, čo negatívne ovplyvňuje liečbu pacientov.
Obdobia dočasnej invalidity pri izolovaných a kombinovaných zlomeninách hornej čeľuste sú rôzne. Pri zlomenine hornej čeľuste kombinovanej s otrasom mozgu sú teda 70,8 dňa, pri kombinácii so zlomeninou dolnej čeľuste sú priemerné doby invalidity 73,3 dňa, pri zlomenine lebečnej bázy - 81,0 dňa, pri zlomenine lebečnej klenby - 126,7 dňa, pri poškodení očnice - 120,5 dňa, pri zlomenine iných kostí - 89,5 dňa.
Viacnásobné zlomeniny kostí tváre, lebky a trupu majú za následok dočasnú invaliditu až na 87,5 dňa.
Trvanie dočasnej invalidity závisí aj od metód liečby zlomenín hornej čeľuste. Pri použití ortopedických metód liečby u pacientov so zlomeninami hornej čeľuste je priemerná dĺžka dočasnej invalidity 59,2 dňa (55,4 pri nekomplikovaných a 116,0 pri komplikovaných zlomeninách) a pri použití chirurgických metód je to 76,0 dňa (69,3 pri nekomplikovaných a 153,5 pri komplikovaných zlomeninách).
Dlhšie obdobie dočasnej invalidity pri chirurgických metódach liečby zlomenín je spôsobené tým, že sa používajú pri najťažších zraneniach, keď ortopedické metódy nie sú indikované alebo sú neúčinné.
 [ 19 ]
[ 19 ]
Registrácia dočasnej invalidity
Zubár má právo vydať pacientovi so zlomeninou čeľuste potvrdenie o práceneschopnosti na obdobie nepresahujúce šesť dní. Lekárske kontrolné komisie (KK) majú právo predĺžiť potvrdenie o práceneschopnosti na dlhšie obdobie (u pacientov so zranením až na 10 dní), ale vo všeobecnosti nie dlhšie ako 4 mesiace od dátumu zranenia. V takom prípade sú osoby, ktoré povoľujú predĺženie potvrdenia o práceneschopnosti, povinné pacienta osobne vyšetriť. V prípade dlhodobého priebehu ochorenia by sa takéto vyšetrenia mali vykonávať aspoň raz za 10 dní, a ak je to potrebné, aj oveľa častejšie, najmä v prvom období po zranení.
V prípade straty schopnosti pracovať v dôsledku pracovného úrazu lekár vydá potvrdenie o práceneschopnosti, čo je doklad potvrdzujúci dočasnú práceneschopnosť a dávajúci poškodenému nárok na dávky sociálneho poistenia.
V prípade straty schopnosti pracovať v dôsledku domáceho úrazu vydá zdravotnícke zariadenie potvrdenie o práceneschopnosti na päť dní a od šiesteho dňa - potvrdenie o práceneschopnosti. V prípade, že zranená osoba kontaktuje lekára v deň, keď už pracovala v práci, lekár v prípade potreby vydá potvrdenie o práceneschopnosti s dátumom podania žiadosti, ale zranenú osobu uvoľní z práce až od nasledujúceho dňa.
Pacientom so zlomeninami čeľuste, ktorí sú liečení v nemocnici, sa pri prepustení vydáva potvrdenie o práceneschopnosti, ale v prípadoch dlhodobého pobytu v nemocnici je možné pred prepustením vydať potvrdenie o práceneschopnosti, aby mohli poberať mzdu.
Ak sa v dôsledku ústavnej liečby pacientovi obnoví schopnosť pracovať, pracovný list sa uzavrie. V prípade, že pacient zostane po prepustení z nemocnice práceneschopný z dôvodu následkov zlomeniny, pracovný list sa v nemocnici neuzatvára, ale urobí sa na ňom zodpovedajúca poznámka o potrebe ambulantnej liečby. Následne platnosť pracovného listu predĺži zubár liečebno-preventívneho zariadenia, kde pacient pokračuje v liečbe. Treba poznamenať, že osobám, ktoré utrpeli zranenie v dôsledku intoxikácie alebo počas činností v dôsledku intoxikácie a ktoré potrebujú ambulantnú a ústavnú liečbu, sa pracovný list nevydáva.
Otázka prepustenia pacienta z práce alebo jeho odporučenia na VTEK s jednoduchou alebo komplikovanou zlomeninou hornej čeľuste sa rozhoduje v závislosti od klinickej a pracovnej prognózy. V prípadoch, keď napriek všetkým terapeutickým opatreniam zostáva klinická a pracovná prognóza nepriaznivá a zhoršenie pracovnej kapacity pretrváva, by mali byť pacienti odporučení na VTEK na určenie skupiny invalidity, napríklad v prípade zlomeniny dolnej čeľuste komplikovanej osteomyelitídou s následnou tvorbou rozsiahleho defektu kostného tkaniva a v prípade potreby rekonštrukčných kostno-plastických operácií. V takýchto prípadoch včasné určenie skupiny invalidity a prepustenie pacienta z práce umožňuje vykonať celý rad terapeutických opatrení na obnovenie zdravia postihnutého, po ktorých môže vykonávať prácu vo svojej alebo inej špecializácii. Potvrdenie o pracovnej neschopnosti sa uzatvára dňom vydania záveru VTEK o určení invalidity bez ohľadu na jej príčiny a skupinu.
Racionálne zamestnávanie ľudí so zdravotným postihnutím má veľký význam, pretože uskutočniteľná práca prispieva k rýchlejšej obnove alebo kompenzácii narušených funkcií, zlepšuje celkový stav ľudí so zdravotným postihnutím a zvyšuje ich materiálne zabezpečenie.
Niekedy sprievodné ochorenia, ktoré samy osebe nespôsobujú významné zhoršenie pracovnej schopnosti, zhoršujú stav pacienta a v kombinácii s hlavným ochorením spôsobujú výraznejšie zhoršenie funkcií. Preto je pri vyšetrení pracovnej schopnosti v takýchto prípadoch potrebná mimoriadna opatrnosť a kritický prístup, aby sa správne posúdila špecifická závažnosť uvedených zmien v otázke zníženia alebo straty pracovnej schopnosti.

