Lekársky expert článku
Nové publikácie
Osteoblastoklastóm
Posledná kontrola: 29.06.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
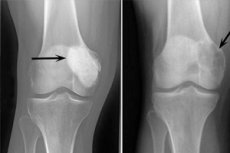
Osteoblastoklastóm je nádorový proces, ktorý môže byť benígny alebo malígny a poškodzuje rôzne kosti kostry. Patológia sa najprv nazývala gigantocelulárny nádor (od roku 1912), o 10 rokov neskôr Dr. Stewart navrhol názov osteoklastóm. Až v roku 1924 profesor Rusakov predstavil spresnený termín „osteoblastoklastóm“, ktorý viac zodpovedal bunkovému zloženiu nádoru.
Dnes sa osteoblastoklastóm považuje za skutočný nádor, nádor mäkkých tkanív s rozsiahlou cievnou sieťou. Jedinou správnou možnosťou liečby je odstránenie nádoru v zdravých tkanivách, niekedy súčasne so štepením kosti. [ 1 ]
Epidemiológia
Výskyt kostných nádorov sa na celom svete pohybuje od 0,5 do 2 %. Podľa štatistík Spojených štátov sú najčastejšie osteosarkóm (približne 34 % prípadov), chondrosarkóm (27 %) a Ewingov nádor (18 – 19 %). Menej časté sú chordómy, fibrosarkómy, fibrosarkómy, histiocytómy, obrovskobunkové nádory a angiosarkómy.
Miera výskytu vysoko koreluje s vekom. Prvý nárast rastu nádoru sa teda zisťuje v dospievaní (okolo 16 rokov) a druhý v strednom veku.
Osteoblastoklastóm je pomerne častý nádor. Vyskytuje sa približne v 2 – 30 % všetkých kostných neoplaziem. Častejšie sú postihnuté ženy, ale môžu byť postihnutí aj muži, najmä vo veku 18 až 40 rokov. Deti do 12 rokov sú postihnuté zriedkavo, ale ani v tomto vekovom období nie je výskyt vylúčený. Existujú opisy familiárnych a dedičných prípadov osteoblastoklastómu.
Najčastejšie (asi 75 %) sa nádor nachádza v dlhých tubulárnych kostiach, oveľa menej často sú postihnuté ploché a malé kosti.
Pri dlhých rúrkových kostiach je postihnutá prevažne epimetafýza a v detstve je postihnutá metafýza. Novotvar neprerastá do oblasti epifyzeálnej a kĺbovej chrupavky. Veľmi zriedkavo sa problém nachádza v diafýze (menej ako 0,5 % prípadov).
Je potrebné poznamenať, že s rozvojom medicíny zostáva výskyt osteoblastoklastómu stabilný, ale úmrtnosť sa výrazne znížila. Za hlavnú a najpravdepodobnejšiu príčinu patológie sa považuje vplyv ionizujúceho žiarenia. Riziká sa preto zvyšujú u ľudí, ktorí dostali vysoké dávky rádioterapie, ako aj u pacientov, ktorým boli injekčne podané rádioizotopy (na diagnostické alebo terapeutické účely). Medzi ďalšie bežné etiologické faktory patrí nepriaznivá ekológia a dedičnosť. [ 2 ]
Príčiny osteoblastoklastómy
Osteoblastoklastóm je ložisko patologicky zmenených buniek, ktoré sa môže objaviť takmer v ktorejkoľvek časti kostry. Napriek abnormalitám štruktúry sa patologické bunky naďalej delia, rovnako ako v zdravých tkanivách. Ich štruktúra sa do značnej miery líši od normy, čo so sebou prináša nahradenie vlastností priamo postihnutej kosti a jej typickej funkcie. Patologicky zmenené malígne bunky získavajú sklon k nekontrolovanému, často rýchlemu množeniu, v dôsledku čoho sa objem nádoru zväčšuje. Predtým normálne kostné tkanivo môže byť nahradené štruktúrami novotvaru a jednotlivé patologické bunky sa môžu oddeliť a transportovať krvou alebo lymfou do iných, vzdialených anatomických zón. Týmto spôsobom sa tvoria metastázy.
Je známe, že zdrojom malígneho osteoblastoklastómu môže byť akýkoľvek malígny nádor lokalizovaný v ktorejkoľvek časti tela (vrátane nádorov vnútorných orgánov). Spôsob šírenia procesu je metastázovanie. Väčšina osteoblastoklastómov (benígnych aj malígnych) sú však primárne nádory, ktoré sa objavia a vyvíjajú ako prvé a na rovnakom mieste.
Vo všeobecnosti sú osteoblastoklastómy multifaktoriálne nádory, ktorých presné príčiny neboli doteraz stanovené. Medzi podmienky vzniku nádoru patria napríklad:
- Stav imunodeficiencie;
- Vrodené zmeny tkaniva;
- Mutagénne vplyvy prostredia;
- Hormonálne zmeny;
- Súbežné patológie a zranenia (trauma je často prítomná v anamnéze).
Rizikové faktory
Chýbajú presné údaje o príčinách vzniku osteoblastoklastómu. Odborníci však naznačujú účasť viacerých faktorov spojených so zvýšeným rizikom onkopatológií kostí:
- Dedičnosť. V mnohých prípadoch je sklon k nádorovým procesom geneticky podmienený. Môže to byť najmä prípad Leigh Fraumeniho syndrómu, ktorý predisponuje k rozvoju rôznych novotvarov vrátane rakovinových nádorov a sarkómov.
- Pagetova choroba. Toto ochorenie môže postihnúť jednu alebo viac kostí a patrí medzi prednádorové patológie. U pacientov s týmto ochorením kosti zároveň zhrubnú a krehnú, čo vedie k častým patologickým zlomeninám. Osteosarkómy sa vyskytujú približne v 8 % prípadov závažnej Pagetovej choroby.
- Viacnásobné kostné prerasty, exostózy.
- Viacnásobné osteochondrómy (vrátane dedičných).
- Viacnásobné enchondrómy (riziko je malé, ale stále prítomné).
- Radiačná expozícia (vrátane intenzívneho ožarovania používaného na liečbu iných nádorových procesov a účinkov rádioaktívneho rádia a stroncia).
Do špeciálnej kategórie rizika patrí rádioterapia v detstve a mladom veku, pričom pacienti dostávajú dávky nad 60 Grayov.
Odborníci upozorňujú na skutočnosť, že neionizujúce lúče – najmä mikrovlnné a elektromagnetické žiarenie, ktoré vzniká z elektrického vedenia, mobilných telefónov a domácich spotrebičov – nepredstavujú riziko osteoblastoklastómu.
Patogenézy
Patogenetické znaky vzniku a vývoja osteoblastoklastómu nie sú úplne objasnené, čo je spôsobené komplexnosťou patológie. Základnou príčinou vzniku nádoru je zlyhanie diferenciácie buniek v dôsledku nesprávneho fungovania imunitného systému. To vedie k rastu nádoru pozostávajúceho z „nesprávnych“, nediferencovaných buniek, ktoré určujú vlastnosti novotvaru a štrukturálne sa podobajú nezrelým bunkám. Ak je bunková štruktúra blízka normálnej, ale nie je, hovorí sa o benígnom osteoblastoklastóme. Pri výrazných zmenách v štruktúre buniek sa nádor pripisuje malígnym procesom. Pre takýto novotvar je typická zmena antigénneho bunkového záhybu, nekontrolovaný rast a delenie buniek. Spolu so stratou špecifickosti bunkovej štruktúry trpí aj funkčnosť. Malígny osteoblastoklastóm sa od benígneho osteoblastoklastómu líši okrem iného procesom invázie do blízkych zdravých tkanív. Pri benígnom kostnom novotvare nedochádza k klíčeniu do zdravých štruktúr, neexistuje tendencia k rýchlemu rastu a šíreniu po celom tele, neexistuje tendencia k svojvoľnej sebadeštrukcii a intoxikácii produktmi rozkladu nádoru.
Kostná štruktúra je zničená vo všetkých prípadoch, bez ohľadu na benígnosť patológie. V dôsledku toho sa postihnutý segment kosti stáva krehkým, lámavým. Často dôvodom na obrátenie sa na lekárov je patologická zlomenina, ktorá sa vyskytuje aj pri minimálnom zaťažení.
Je dôležité poznamenať: benígnosť procesu je vždy podmieneným stavom, pretože existujú riziká malignity a benígne zameranie sa transformuje, dochádza k malígnemu osteoblastoklastómu.
Príznaky osteoblastoklastómy
Klinický obraz osteoblastoklastómu závisí hlavne od lokalizácie a štádia patologického procesu. Nádor sa spravidla vyznačuje nasledujúcimi znakmi:
- Novotvar je osamelý;
- Postihuje hlavne tubulárne kosti dolných alebo horných končatín;
- Menej často sa vyskytuje v plochých kostiach;
- V postihnutom segmente je nudná bolesť;
- Kožný a cievny vzor nad patologickým ložiskom sa zvyšuje;
- Chorá končatina je deformovaná (lokalizované zväčšenie objemu);
- Práca kĺbu najbližšieho k osteoblastoklastómu alebo končatiny ako celku je narušená;
- Palpátoricky určené zhutnené ložisko s charakteristickým „pergamenovým chrumkaním“.
Vo všeobecnosti možno príznaky rozdeliť na lokálne a všeobecné. Lokálne príznaky sa zisťujú vizuálne - najmä je možné vidieť prítomnosť zakrivenia alebo vydutia kostného fragmentu. Pozornosť sa venuje aj zmene kože nad patologickým ložiskom: jasne sa prejavuje cievny vzor, tkanivá sú opuchnuté alebo sploštené. Nádor sa dá nahmatať - často je bezbolestný, ale má charakteristickú štruktúru. Zhubné nádory sú zvyčajne hrudkovité a nepravidelnej konfigurácie.
Susedný kĺb môže mať obmedzený pohyb, pretrvávajúcu bolesť. V dôsledku stláčania ciev a nervových kmeňov je často znížená citlivosť a objavuje sa pretrvávajúci opuch. Reaguje aj lymfatický systém: zväčšujú sa blízke lymfatické uzliny.
Všeobecná symptomatológia je typickejšia pre malígne osteoblastoklastómy a je spôsobená procesmi intoxikácie tela. Pacienti môžu mať:
- Horúčka, horúčkové stavy;
- Vychudnutosť;
- Neustála slabosť;
- Ospalosť alebo nespavosť, poruchy chuti do jedla;
- Nadmerné potenie v noci;
- Kolaps.
Existuje aj malé percento osteoblastoklastomov, ktoré sú zvyčajne malé a klinicky nie sú zjavné. Z iných dôvodov sa stávajú náhodným nálezom počas rádiologických alebo zobrazovacích vyšetrení.
Prvé príznaky osifikácie osteoblastoklastómu
- Urýchlenie rastu novotvaru.
- Zvýšený syndróm bolesti.
- Rozšírenie deštruktívneho zamerania v priemere alebo transformácia bunkovo-trabekulárnej formy na lytickú formu.
- Rozpad kortikálnej vrstvy na relatívne dlhej ploche.
- Strata jasnosti konfigurácií deštruktívneho zamerania.
- Rozpad uzatváracej platničky, ktorá blokovala dreňový kanál.
- Periosteálna reakcia.
Malignita osteoblastoklastómu je založená na klinických a rádiologických ukazovateľoch a je nevyhnutne potvrdená morfologickou diagnózou nádorových tkanív.
Okrem osloplasticizácie pôvodne benígneho novotvaru existuje aj primárny malígny osteoblastoklastóm. V skutočnosti je takýto nádor typom sarkómu osteogénnej etiológie.
Lokalizácia malígneho osteoblastoklastómu je rovnaká ako pri benígnom procese. Rádiografia odhaľuje deštruktívne ložisko v kostnom tkanive bez jasných kontúr. Deštrukcia kortikálnej vrstvy je rozšírená, často sa pozoruje prerastanie do štruktúr mäkkých tkanív.
Znaky na rozlíšenie malígneho osteoblastoklastómu od osteogénnej formy osteoklastického sarkómu:
- Prevažne starší vek pacientov;
- Menej živá symptomatológia;
- Priaznivejšia dlhodobá prognóza.
Osteoblastoklastóm u detí
Osteoblastoklastóm v detstve je zriedkavý: vyskytujú sa iba dva alebo tri prípady na milión detí. Treba poznamenať, že medzi všetkými pediatrickými pacientmi prevažujú pacienti starší ako 10 – 15 rokov.
Vedci nemôžu pomenovať presnú príčinu osteoblastoklastómu u detí. Pravdepodobne je patológia spojená s intenzívnym rastom detského tela, ako aj s genetickým faktorom.
Existujú aj náznaky možných príčin, ako je rádioaktívna expozícia (najmä rádioterapia), chemoterapia (užívanie cytostatík). Mnohé chemoterapeutické lieky môžu zničiť genetický materiál kostných buniek, čo vedie k rozvoju tumorigenézy.
Okrem toho je riziko osteoblastoklastómu vyššie u detí s určitými vrodenými ochoreniami, ako je bilaterálny retinoblastóm alebo Li-Fraumeniho syndróm. Kauzálna súvislosť existuje aj s Pagetovou chorobou.
Je tiež známe, že u prevažnej väčšiny detí (asi 90 %) lekári nedokážu odhaliť žiadny z vyššie uvedených rizikových faktorov.
Je ťažké predpovedať priebeh osteoblastoklastómu v detstve, pretože závisí od charakteristík konkrétneho nádoru, jeho lokalizácie, stupňa rozšírenia v čase diagnózy, včasnosti liečby a úplnosti odstránenia novotvaru.
Kvalita liečby osteoblastoklastómu zaznamenala za posledné 2-3 desaťročia veľký pokrok. Terapeutický protokol sa stal kombinovaným a miera vyliečenia sa zvýšila na viac ako 70-80 %. Priaznivý výsledok možno predpokladať, ak sa nádorový proces radikálne chirurgicky odstráni a účinok sa upevní dostatočnou chemoterapiou. Deti s benígnym osteoblastoklastómom majú najväčšiu šancu na uzdravenie.
Keď sa oznamujú konkrétne čísla vyliečených pacientov, vidíme iba všeobecné čísla: žiadna štatistika nedokáže presne predpovedať a určiť šance pre konkrétne dieťa. Pojem „uzdravenie“ sa chápe predovšetkým ako „absencia nádorového procesu v tele“, pretože moderné terapeutické prístupy dokážu zabezpečiť dlhodobú absenciu recidívy. Netreba však zabúdať na možnosť nežiaducich vedľajších účinkov a neskorých komplikácií. Preto by akákoľvek liečba, bez ohľadu na jej zložitosť, mala byť súčasťou kvalitných rehabilitačných opatrení. Okrem toho deti stále dlhodobo potrebujú ortopedickú starostlivosť.
Formuláre
Klasifikácia novotvarov kostného tkaniva je pomerne široká. Pozornosť sa venuje najmä variáciám v bunkovej štruktúre a morfologickým charakteristikám nádorového procesu. Nádory sa teda delia do dvoch kategórií:
- Osteogénne (tvorené na základe kostných buniek);
- Neosteogénne (tvorené v kostiach pod vplyvom iných typov buniek - napríklad cievnych alebo spojivových tkanivových štruktúr).
Osteoblastoklastóm kosti je prevažne benígny nádor. Napriek tomu však často rastie agresívne, prispieva k deštrukcii a rednutiu kostného tkaniva, čo si vyžaduje chirurgický zákrok. Zároveň môže byť obrovskobunkový osteoblastoklastóm aj malígny.
V závislosti od klinických a rádiologických parametrov a morfologického obrazu sa rozlišujú tri základné formy osteoblastoklastómov:
- Bunková forma sa vyskytuje prevažne u starších ľudí, vyznačuje sa pomalým vývojom. Diagnóza odhaľuje zhrubnutý, hrudkovitý opuch bez možnosti klinického vymedzenia ložiska nádoru od zdravých kostných zón.
- Cystická forma sa prejavuje predovšetkým bolesťou. Palpátoricky sa určuje príznak „drvenia pergamenu“. Vizuálne sa pozoruje kostný nádor s hladko konvexnou, kupolovitou konfiguráciou.
- Lytická forma sa považuje za zriedkavý variant patológie, zisťuje sa hlavne v dospievaní. Nádorový proces sa vyvíja dostatočne rýchlo, pacient začína pociťovať bolesť, a to aj pri palpácii.
Obrovský bunkový nádor sa môže vytvoriť takmer na akejkoľvek kosti kostry, hoci o niečo častejšie sú postihnuté tubulárne kosti končatín, rebier a chrbtice. Osteoblastoklastóm dolnej čeľuste sa vyskytuje dvakrát častejšie ako na hornej čeľusti. Palpátoricky sa zaznamenáva hustý novotvar so zmäknutými zónami. Najčastejšie sťažnosti pacientov: prítomnosť vydutiny, ktorá krváca a spôsobuje nepríjemné pocity pri žuvaní jedla. S progresiou problému sa dopĺňa zhoršená funkcia temporomandibulárneho kĺbu. Spomedzi tubulárnych kostí nádor častejšie postihuje stehennú kosť a holennú kosť. Osteoblastoklastóm stehennej kosti sa vyskytuje prevažne u ľudí stredného veku. Ochorenie je sprevádzané zhoršenou funkciou príslušného kĺbu, dochádza k krívaniu a koža nad novotvarom je pokrytá výrazným cievnym vzorom.
Okrem vyššie uvedenej klasifikácie existujú centrálne a periférne formy patológie, hoci medzi nimi nie sú žiadne morfologické rozdiely. Periférny osteoblastoklastóm má gingiválnu lokalizáciu a centrálna forma sa vyvíja v kosti a vyznačuje sa prítomnosťou viacerých krvácaní v nej (preto je druhým názvom centrálneho osteoblastoklastómu hnedý nádor). Vzhľad hnedej farby je spôsobený ukladaním erytrocytov, ktoré sa rozpadajú za vzniku hemosiderínu.
Zhubné nádory kostí prechádzajú vo svojom vývoji nasledujúcimi štádiami:
- V kosti a jednom muskulofasciálnom segmente sa nachádza T1 ložisko s rozmermi 3 – 5 cm.
- Ohniská T2 sa rozprestierajú maximálne 10 cm pozdĺž kosti, ale nepresahujú jedno fasciálne puzdro.
- Ložiská T3 opúšťajú hranice jedného muskulofasciálneho prípadu a prerastajú do blízkeho.
- Ložiská T4 vyrastajú z kože alebo neurovaskulárnych kmeňov.
Podobným spôsobom sa kategorizuje stupeň postihnutia lymfatických uzlín a šírenie metastáz.
Komplikácie a následky
Medzi komplikácie osteoblastoklastómu patrí akékoľvek zvýšenie aktivity nádoru, ku ktorému dochádza najmä na pozadí dlhého pokojného obdobia. V niektorých takýchto prípadoch hovoríme o malígnej degenerácii nádorového procesu alebo jeho klíčení do citlivých blízkych anatomických štruktúr:
- Rozšírenie do nervového kmeňa vyvoláva výskyt neuropatického bolestivého syndrómu v dôsledku účinku na nerv veľkého kalibru. Takáto bolesť sa po užití konvenčných analgetík prakticky neodstráni, takže pacienta doslova vyčerpáva.
- Šírenie do krvných ciev môže byť komplikované náhlym masívnym krvácaním a tvorbou hematómu.
Nie sú vylúčené komplikácie, ktoré sú sprevádzané porušením funkcie blízkych kĺbov: rast osteoblastoklastómu v takejto situácii blokuje adekvátne fungovanie muskuloskeletálneho mechanizmu, čo vedie k obmedzenému rozsahu pohybu a vzniku bolestivého syndrómu.
Najčastejšie komplikácie osteoblastoklastómu sa považujú za patologické zlomeniny v postihnutej oblasti. Problém sa vyskytuje aj pri miernom traumatickom náraze, pretože kostné tkanivo sa stáva extrémne krehkým a nestabilným.
Okrem toho odborníci hovoria aj o špecifických všeobecných a lokálnych nežiaducich účinkoch charakteristických pre malígny osteoblastoklastóm:
- Tvorba vzdialených a blízkych metastáz;
- Intoxikácia tela produktmi rozkladu.
Ak sa metastázy zistia nejaký čas po počiatočných diagnostických opatreniach, naznačuje to neúčinnosť prebiehajúcej liečby a progresiu novotvaru.
Samostatnou líniou komplikácií je vznik nového nádoru alebo celkovej patológie v dôsledku chemoterapie alebo ožiarenia kostného ložiska osteoblastoklastómu.
Diagnostika osteoblastoklastómy
Diagnostické metódy používané na detekciu osteoblastoklastómu zahŕňajú:
- Klinické, ktoré zahŕňa externé vyšetrenie a palpáciu patologicky zmenenej oblasti;
- Röntgenové vyšetrenie (anteroposteriórna a laterálna rádiografia, ak je indikované - cielená a šikmá rádiografia);
- Tomografické (s použitím počítačového alebo magnetického rezonančného zobrazovania);
- Rádioizotop;
- Morfologická, ktorá zahŕňa histologickú, histochemickú a cytologickú analýzu biomateriálu získaného počas punkcie alebo trepanobiopsie;
- Laboratórium.
Lekár starostlivo študuje anamnézu ochorenia, určuje prvé príznaky, špecifikuje lokalizáciu a typ bolestivého syndrómu, jeho charakteristiky, berie do úvahy výsledky predchádzajúcich vyšetrení a liečebných postupov, hodnotí dynamiku celkového stavu pacienta. Ak existuje podozrenie na patológiu dlhých rúrkových kostí, špecialista venuje pozornosť prítomnosti opuchu, motorickému obmedzeniu v bližšom kĺbe, ako aj prítomnosti neurologických príznakov, svalovej slabosti a hypotrofii. Je dôležité starostlivo vyšetriť vnútorné orgány na možné šírenie metastáz do nich.
Všetci pacienti absolvujú všeobecné krvné a močové testy so stanovením bielkovín a bielkovinových frakcií, fosforu a vápnika, kyseliny sialovej. Je tiež potrebné stanoviť enzymatickú aktivitu fosfatáz, vykonať definilový test a študovať index C-reaktívneho proteínu. Ak je potrebné odlíšiť osteoblastoklastóm od mylómu, pacient absolvuje močový test na prítomnosť patologického Bence-Jonesovho proteínu.
Rádiologická diagnostika je základom diagnostiky osteoblastoklastómu. Povinne sa predpisuje kontrolné a cielené röntgenové vyšetrenie, vysokokvalitná tomografia, ktoré umožňujú objasniť lokalizáciu, typ patologického ložiska, jeho šírenie do iných tkanív a orgánov. Vďaka CT je možné objasniť stav mäkkých tkanív a najtenších kostných štruktúr v potrebnej rovine, identifikovať hlboké ložiská patologickej deštrukcie, opísať ich parametre v rámci kostných hraníc a určiť stupeň poškodenia okolitých tkanív.
Zároveň sa magnetická rezonancia (MRI) považuje za najinformatívnejší diagnostický postup, ktorý má oproti rádiografii aj CT množstvo výhod. Metóda umožňuje skúmať aj tie najtenšie vrstvy tkaniva a vytvoriť obraz patologického nádoru pomocou priestorového trojrozmerného obrazu.
Povinná inštrumentálna diagnostika je reprezentovaná morfologickými vyšetreniami. Vyhodnocuje sa biomateriál, ktorý sa získava počas aspirácie a trepanobiopsie alebo počas resekcie kostných segmentov spolu s novotvarom. Punkčná biopsia sa vykonáva pomocou špeciálnych ihiel a rádiologickou kontrolou.
Nasledujúce röntgenové príznaky sa považujú za typické pre osteoblastoklastóm:
- Obmedzenie pórovitosti;
- Homogenita lýzy kostí v type tenkej trabekulizácie;
- Prítomnosť pseudocystických lúčov, ktoré majú štruktúru zvláštnych „mydlových bublín“.
Tento rádiologický obraz je sprevádzaný absenciou primárnej alebo sekundárnej reaktívnej osteoformačnej periostózy. Zistilo sa stenčenie a atrofia kortikálnej vrstvy.
Malígny typ osteoblastoklastómu v dôsledku intenzívneho vaskulárneho klíčenia spôsobuje zvýšenie venóznej stázy. Cievne zmeny majú vzhľad novotvaru s bohatou vaskularizáciou.
Odlišná diagnóza
Niekedy je veľmi ťažké identifikovať osteoblastoklastóm. Problémy vznikajú pri diferenciálnej diagnostike ochorenia s osteogénnym sarkómom a kostnými cystami u pacientov rôzneho veku. Podľa štatistík bol osteoblastoklastóm vo viac ako 3 % prípadov zamenený za osteogénny sarkóm a v takmer 14 % prípadov za kostnú cystu.
Tabuľka sumarizuje hlavné príznaky týchto patológií:
Ukazovatele |
Osteoblastoklastóm |
Osteogénny osteoplastický sarkóm |
Kostná cysta |
Najčastejší vek výskytu |
20 až 30 rokov |
20 až 26 rokov |
Deti do 14 rokov |
Poloha |
Epimetafyzárna oblasť |
Epimetafyzárna oblasť |
Oblasť metadiafýzy |
Rekonfigurácia kostí |
Silné asymetrické vydutie. |
Malé priečne roztiahnutie |
Vretenovitá vydutina. |
Konfigurácia deštruktívneho ohniska |
Kontúry sú jasné |
Kontúry sú rozmazané, nie je tam žiadna jasnosť |
Kontúry sú jasné |
Stav miechového kanála |
Zakryté uzatváracou doskou |
Otvorené na hranici s novotvarom |
Žiadna zmena. |
Stav kortikálnej vrstvy |
Tenké, vláknité, nespojité. |
Riedenie, zničenie |
Tenký, plochý |
Sklerózne javy |
Atypické |
Súčasnosť |
Atypické |
Periosteálna reakcia |
Neprítomný |
Prítomné v tvare „periostálneho priezoru“ |
Neprítomný |
Stav epifýzy |
Lamina je tenká, zvlnená. |
V počiatočnom štádiu zostáva časť epifýzy neporušená |
Žiadna zmena. |
Blízka časť kosti |
Žiadna zmena. |
Príznaky osteoporózy |
Žiadna zmena. |
Povinná pozornosť si vyžaduje také ukazovatele, ako je vek pacienta, trvanie patológie, umiestnenie postihnutého zamerania a ďalšie anamnestické informácie uvedené v tabuľke.
Nasledujúce diagnostické chyby sú najčastejšie, keď sa osteoblastoklastóm zamieňa s takýmito patologickými procesmi:
- Aneuryzmatická cysta (lokalizovaná v diafýze alebo metafýze dlhých tubulárnych kostí);
- Monoaxiálny typ fibróznej osteodysplázie (prejavuje sa hlavne v detstve, sprevádzaný zakrivením kostí bez balónovania kostí);
- Hyperparatyreoidálna osteodystrofia (bez jasného vymedzenia ložiska od zdravej kostnej oblasti, bez zreteľného kostného vydutia);
- Solitárne rakovinové kostné metastázy (charakterizované deštruktívnymi ložiskami so zakrivenými „zjedenými“ kontúrami).
Je dôležité mať na pamäti, že benígny osteoblastoklastóm sa môže vždy transformovať a stať sa malígnym. Príčiny malignity ešte neboli presne stanovené, ale vedci sa domnievajú, že k nej prispieva trauma a hormonálne zmeny (napr. počas tehotenstva). Podľa niektorých pozorovaní sa malignizácia vyskytla aj pri opakovaných sériách diaľkovej rádioterapie.
Príznaky osifikácie:
- Novotvar začne rýchlo rásť;
- Bolesť sa zhoršuje;
- Veľkosť deštruktívneho zamerania sa zväčšuje a bunkovo-trabekulárna fáza prechádza do lytickej fázy;
- Kortikálna vrstva sa rozpadá;
- Obrysy deštruktívneho ohniska sa stávajú nejasnými;
- Zaisťovacia doska sa rúca;
- Dochádza k periostálnej reakcii.
V procese diferenciácie primárneho malígneho nádoru (osteogénny osteoklastický sarkóm) a malígneho osteoblastoklastómu sa osobitná pozornosť venuje trvaniu patológie, hodnoteniu rádiologického obrazu v dynamike. Na röntgenovom snímku primárneho malígneho nádoru nie je viditeľná kostná protrúzia typická pre osteoblastoklastóm, nie sú prítomné kostné mostíky, možno zistiť sklerotizovanú oblasť s nejasnými kontúrami. Pri malignite je však často prítomná malá oblasť uzatváracej platničky, ktorá slúžila ako bariéra voči zdravému kostnému segmentu.
Komu sa chcete obrátiť?
Liečba osteoblastoklastómy
Jedinou správnou liečbou pacientov s osteoblastoklastómom je chirurgický zákrok. Najšetrnejší zákrok sa vykonáva v počiatočných štádiách vývoja nádorového procesu a predstavuje excíziu postihnutých tkanív s ďalším vyplnením dutiny štepom. Štep sa odoberá z inej zdravej kosti pacienta. Takýto zákrok je najpriaznivejší a menej traumatický, v niektorých prípadoch je však aj menej radikálny. Excízia postihnutého kostného fragmentu spolu s novotvarom sa považuje za spoľahlivejšiu metódu, ktorá minimalizuje pravdepodobnosť opätovného rastu nádoru.
Ak ide o zanedbaný osteoblastoklastóm veľkých rozmerov, najmä náchylný na malignizáciu alebo už malígny, často sa zvažuje čiastočná alebo úplná amputácia končatiny.
Vo všeobecnosti sa taktika chirurgickej liečby osteoblastoklastómu volí v závislosti od lokalizácie, rozšírenia a agresivity patologického ložiska.
Ak nádor postihuje dlhé tubulárne kosti, odporúča sa venovať pozornosť týmto typom chirurgických zákrokov:
- Resekcia okrajov s aloplastikou alebo autoplastikou pri benígnych, oneskorených procesoch, ložiskách s bunkovou štruktúrou a na periférii epimetafýzy. Fixácia kovovými skrutkami.
- Keď sa bunkový osteoblastoklastóm rozšíri do stredu priemeru kosti, resekujú sa dve tretiny kondylu, čiastočne diafýza a kĺbová plocha. Defekt sa vyplní alotransplantátom kĺbovej chrupavky. Pevne sa fixuje sťahovacími skrutkami a čapmi.
- V prípade rozpadu epimetafýzy po celej dĺžke alebo patologickej zlomeniny sa používa taktika ako segmentálna resekcia s artikulárnou excíziou a vyplnenie defektu alotransplantátom. Fixuje sa cementovanou tyčou.
- V prípade patologickej zlomeniny a malignity osteoblastoklastómu v oblasti proximálneho femuru sa vykonáva totálna endoprotéza bedrového kĺbu.
- V prípade resekcie koncov v kĺbovej zóne kolena sa používa technika transplantácie alopolysubstancie s fixáciou. Na zabezpečenie následnej rádioterapie sa často uprednostňuje totálna endoprotéza s predĺženým titánovým driekom.
- Ak sa patologické ložisko nachádza na distálnom konci holennej kosti, vykoná sa resekcia s kostnoplastickou artrodézou členku. Ak je postihnutá talusová kosť, odstráni sa extenznou artrodézou.
- Pri léziách krčnej chrbtice sa vykonáva predný prístup k stavcom C1 a C2. Uprednostňuje sa anterolaterálny prístup. Na úrovni Th1-Th2 sa používa predný prístup so šikmou sternotómiou do tretieho medzirebrového priestoru (cievy sa opatrne posunú smerom nadol). Ak nádor postihuje telá 3-5 hrudných stavcov, vykoná sa anterolaterálny prístup s resekciou tretieho rebra. Lopatka sa posunie dozadu bez prerušenia svalstva. Ak sa osteoblastoklastóm nachádza v torakolumbálnej oblasti medzi Th11 a L2, operáciou voľby je pravostranná torakofrenolumbotómia. Prístup k prednej časti horných 3 stavcov krížovej kosti je ťažší. Odporúča sa anterolaterálny retroperitoneálny prístup z pravej strany s opatrnou drenážou cievnych kmeňov a močovodu.
- Ak sú stavce vážne zničené alebo sa patológia rozšírila do oblasti oblúka v hrudnej a lumbosakrálnej chrbtici, potom sa v tomto prípade vykoná transpedikulárno-translaminárna fixácia chrbtice, po ktorej sa zničené stavce odstránia ďalšou autoplastikou.
- Ak sa v obočí a sedacej kosti zistí benígna forma osteoblastoklastómu, patologicky zmenený segment sa odstráni v rámci zdravých tkanív bez kostného štepenia. Ak je postihnuté dno a strecha acetabula, vykoná sa resekcia s ďalším kostným štepením na nahradenie defektu s fixáciou spongióznymi spojovacími prvkami.
- Ak je postihnutá bedrová, prsná alebo sedacia kosť, vykonáva sa aloplastika štrukturálnym alotransplantátom, osteosyntéza transplantátu, vloženie plastu na báze cementu a premiestnenie hlavice protézy do umelej dutiny.
- Ak je postihnutá krížová kosť a L2, vykonáva sa dvojstupňový zákrok, ktorý zahŕňa resekciu patologicky zmeneného dolného sakrálneho fragmentu (až po S2 ) zo zadného prístupu, transpedikulárnu fixáciu a odstránenie novotvaru z prednej strany retroperitoneálnou metódou s kostným štepením.
V každej konkrétnej situácii lekár určí najvhodnejšiu metódu chirurgického zákroku, vrátane zváženia možnosti použitia najnovších technológií na zlepšenie výsledkov liečby a zabezpečenie normálnej kvality života pacienta.
Prevencia
Neexistuje špecifická prevencia osteoblastoklastómu. V prvom rade je to spôsobené nedostatočným skúmaním príčin vzniku takýchto nádorov. Mnohí odborníci zdôrazňujú prevenciu traumy kostného systému medzi hlavnými preventívnymi bodmi. Neexistujú však dôkazy o priamom vplyve traumy na vznik kostných novotvarov a trauma v mnohých prípadoch iba upozorňuje na existujúci nádorový proces a nemá zjavný význam pri vzniku patologického ložiska, ale zároveň môže prispieť k jeho rastu.
Netreba zabúdať, že osteoblastoklastóm sa často tvorí v kostiach, ktoré boli predtým vystavené ionizujúcemu žiareniu - napríklad za účelom terapie iných nádorových procesov. Rádioindukované neoplazmy sa zvyčajne vyskytujú najskôr 3 roky po ožiarení.
Medzi nešpecifické preventívne opatrenia patria:
- Odstránenie zlých návykov;
- Vedenie zdravého životného štýlu;
- Kvalitná a udržateľná výživa;
- Mierna pravidelná fyzická aktivita;
- Prevencia zranení, včasná liečba akýchkoľvek patologických procesov v tele, stabilizácia imunity.
Predpoveď
Patologické zlomeniny sa často vyskytujú v postihnutej oblasti kostného tkaniva. V tomto prípade majú benígne novotvary, za predpokladu použitia radikálnej metódy liečby, priaznivú prognózu, hoci nie je vylúčená možnosť recidív a malignity patologického ložiska. Nepriaznivý výsledok benígneho osteoblastoklastómu nie je vylúčený, ak je ložisko charakterizované aktívnym rastom a výraznou deštrukciou kostí. Takýto nádor môže rýchlo zničiť celý kostný segment, čo má za následok rozvoj patologickej zlomeniny a významné zhoršenie funkcie kostí. Takíto pacienti majú často problémy s chirurgickou náhradou defektu kostného tkaniva a vznikajú komplikácie spojené s nehojením zlomeniny.
Priemerná päťročná miera prežitia pre všetky varianty malígnych osteoblastoklastómov u detí aj dospelých je 70 %, čo možno považovať za celkom dobré. Môžeme teda konštatovať, že v mnohých prípadoch sa takéto novotvary vyliečia pomerne úspešne. Samozrejme, veľký význam majú aj také body, ako je typ nádorového procesu, jeho štádium, stupeň lézie a malignita.
Je zrejmé, že najväčšiu hrozbu predstavuje malígny osteoblastoklastóm. V tejto situácii môžeme hovoriť o priaznivej prognóze iba v prípadoch včasnej detekcie, dostupnej chirurgickej lokalizácie a citlivosti ložiska na chemopreventívne látky a rádioterapiu.

