Streptodermia u detí: príčiny a príznaky
Posledná kontrola: 23.04.2024

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
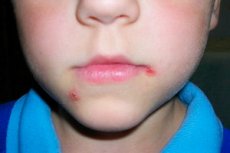
Streptodermia je jedným z typov kožnej pyodermie (ochorenia spôsobené bakteriálnou infekciou). Streptodermia u detí je spôsobená špecifickým typom mikroorganizmov - baktérií rodu Streptococcus. Ide o gramnegatívne paličky v tvare koksu (okrúhly tvar) kombinované v zhlukoch. Najčastejšie sa vyvíjajú na pozadí zníženej imunity, zhoršenej mikroflóry a prejavujú sa rôzne kožné vyrážky, zápal, podráždenie. Môžu to byť lokálne prejavy na úrovni kože a systémové prejavy na úrovni celého organizmu s tvorbou nových ohnísk infekčného procesu, zápalových a nekrotických oblastí, infiltrátov.
Epidemiológia
Počet prípadov streptokokovej pyodermie od roku 2005 u detí mladších ako 15 rokov sa odhaduje na 111 miliónov. [1]Podľa štatistík, v 45% prípadov rýchleho rozvoja streptodermy, s krátkou inkubačnou dobou, dochádza na pozadí zníženej imunity, zvýšenej bolesti u dieťaťa a celkovej slabosti tela.
Výskyt streptodermy u týchto detí je sprevádzaný ochoreniami, ako sú kazy, pulpitída, faryngitída, angína, zápal priedušiek. Mnoho detí (do 20%) má chronické ložiská infekcie v hrdle a ústach. [2]Môžu to byť chronické ochorenia zubov (12%), ďasná (10%), adenoidy (2-3%), zápal mandlí (5-6%), fistuly a folikuly (až 7%), upchaté čeľusťové dutiny (až 5%). ). V iných prípadoch ide o rôzne akútne a chronické ochorenia horných a dolných dýchacích ciest.
V 65,5% prípadov streptodermy boli sprievodnými faktormi hormonálna nerovnováha, imunitná nerovnováha, zvýšená reaktivita a senzibilizácia tela. V približne 35% prípadov sa streptodermia vyvíja po pobyte dieťaťa v nemocničnej nemocnici (nemocničná infekcia). V približne 5-10% prípadov sa ochorenie vyvíja na pozadí všeobecnej intoxikácie tela, v 70% prípadov - na pozadí porušenia mikroflóry kože, slizníc a ústnej dutiny. Približne 15-20% prípadov je spôsobených hormonálnymi a imunitnými zmenami. V 25% prípadov je vývoj ochorenia spojený s podváhou, nedostatkom vitamínov, minerálmi a jednotlivými živinami. V 30% prípadov je vývoj ochorenia spojený s nadváhou a zvýšeným indexom telesnej hmotnosti.
Maximálny výskyt streptodermy sa vyskytuje u detí vo veku od 2 do 5 rokov, ale môže sa pozorovať aj u starších detí a dospelých, ktorých zamestnanie môže viesť k porezaniu alebo odreninám na koži (Adams, 2002; Fehrs a kol., 1987; Wasserzug, et al., 2009). V citlivosti medzi dievčatami a chlapcami nie sú žiadne rozdiely.[3]
Príčiny streptodermia u dieťaťa
Dôvodom vzniku streptodermy (hlavná) - jedna. Ide o bakteriálnu infekciu, ale skôr o mikroorganizmus patriaci do rodu Streptococcus. Jeho intenzívna reprodukcia na pozadí zníženej imunity a zhoršenej odolnosti organizmu spôsobuje intenzívne šírenie zápalového a infekčného procesu, jeho progresiu. Iné príčiny môžu nepriamo ovplyvniť - je to určite nízka imunita, narušenie normálnych metabolických procesov v tele, nedostatok vitamínov, stopových prvkov, minerálnych zložiek. Styk s infekčným pacientom môže tiež spôsobiť streptodermiu. Môže to zahŕňať aj dieťa, ktoré sa dostane do centra infekcie (napríklad do epidemickej zóny alebo do zóny prosperity nozokomiálnych infekcií), nedodržania hygienických a hygienických noriem a požiadaviek, zlých podmienok bývania, ktoré prispievajú k šíreniu infekcie.[4]
Patogény
Rizikové faktory
Rizikom sú deti so zníženou imunitou, nevakcinované deti alebo deti očkované bez dodržiavania pravidiel očkovania, ktoré mali komplikácie očkovania, často choré deti, deti s dlhodobo sa opakujúcimi, opakovanými ochoreniami, chronickou infekciou a alergickými reakciami. Treba však poznamenať, že nedostatok očkovania má tiež nepriaznivý vplyv na zdravotný stav a môže spôsobiť rozvoj závažných infekčných chorôb a streptodermie.
Patria sem deti s rôznymi ložiskami infekcie, s chronickými infekčnými a somatickými ochoreniami vrátane zubného a dermatologického profilu. Deti s avitaminózou sú ohrozené, najmä ak je telo nedostatočne vitamínmi C a D. Ako je uvedené v mnohých štúdiách a klinických prípadoch, nedostatok vitamínu D sa často spája s deťmi s rozvojom infekčných ochorení rôznej závažnosti a lokalizácie. Je tiež potrebné poznamenať, že s nedostatkom tohto vitamínu, choroby sú oveľa ťažšie a znamenajú mnoho komplikácií.[5], [6], [7]
Rizikové faktory okrem toho zahŕňajú antibiotickú liečbu, používanie niektorých liekov s vážnymi toxickými účinkami na telo (antiparazitikum, antifungálnu liečbu, chemoterapiu, liečbu tuberkulózy). Podobným spôsobom pôsobia silné lieky proti bolesti, anestézia, anestézia a dokonca aj lokálna anestézia. Dlhodobý pobyt dieťaťa v nemocnici v dôsledku rôznych chorôb môže tiež spôsobiť rozvoj streptodermy, pretože v takmer všetkých nemocniciach je nemocničná infekcia. [8]Rizikoví ľudia sú po rádioterapii, chemoterapii, po dlhej hospitalizácii, chirurgickom zákroku, transplantácii a transfúzii krvi.
Rizikom sú aj deti narodené s rôznymi typmi vnútromaternicovej infekcie, poraneniami detí, oslabenými deťmi, deťmi s nízkou telesnou hmotnosťou, nedostatočným rozvojom alebo funkčnou nezrelosťou tela, predčasne narodenými deťmi alebo v súvislosti s prevádzkou cisárskeho rezu.
Patogenézy
Základom patogenézy je rozvoj bakteriálnej infekcie na koži. Hlavným pôvodcom streptodermy u dieťaťa je streptokoková infekcia. Rozvíja sa spravidla na pozadí zníženej imunity, všeobecného poklesu odolnosti a odolnosti organizmu, nedostatku vitamínov alebo minerálov. Spravidla platí, že v skorých štádiách nízkohodnotnej bakteriálnej invázie postihuje len povrchové vrstvy kože. Postupne však infekcia postihuje hlbšie vrstvy kože, resp. Stojí za zmienku, že najčastejšie sú postihnuté buď povrchové vrstvy (epidermis) alebo hlboké vrstvy (samotná dermis). V zriedkavých prípadoch sa podkožný tuk podieľa na zápalovo-infekčnom procese.
Povrchové štruktúry streptokokov, vrátane rodiny proteínov M, hyalurónových kapsúl a proteínov viažucich fibronektín, umožňujú baktériám adherovať, kolonizovať a prenikať ľudskou kožou a sliznicami [9], [10]za rôznych podmienok prostredia.[11]
Je streptodermia nákazlivá u detí?
Často počujete otázku, je streptoderma nákazlivá u detí? Pochopme túto otázku. Streptodermia je spôsobená bakteriálnou infekciou a špecifickejšie baktériami rodu Streptococcus. Akákoľvek akákoľvek bakteriálna infekcia a priori znamená určitú úroveň infekčnosti, pretože má vlastnosti na šírenie a prenos z jednej osoby na druhú, bez ohľadu na to, či je chorá v otvorenej forme alebo skrytá, alebo je jednoducho bakteriocarrier.[12]
Faktom však je, že u jedného dieťaťa, ktoré bolo v kontakte s infekčným pacientom, sa táto choroba môže prejaviť, zatiaľ čo v druhom prípade sa prejaví. Všetko závisí od stavu imunity, ako aj od náchylnosti tela k infekčným chorobám. Každá osoba má svoju vlastnú úroveň citlivosti. Preto je v každom prípade potrebné vychádzať zo skutočnosti, že choroba je nákazlivá. S rozvojom akútnej formy ochorenia je lepšie upustiť od kontaktu s inými deťmi, odolať karanténe. To pomôže nielen infikovať iné deti, ale tiež uľahčí ľahší a rýchlejší priebeh ochorenia, bez akýchkoľvek komplikácií, pretože nebude existovať žiadna vonkajšia mikroflóra, ktorá situáciu len zhoršuje.
Ako sa prenáša streptodermia u detí?
Streptodermia sa prenáša rovnakým spôsobom ako množstvo iných ochorení bakteriálneho pôvodu prostredníctvom priameho kontaktu s infekčným pacientom. Choroba môže byť prenášaná kontaktom, handshake, pri použití rovnakej bielizne, riadu, hygienických predmetov. V niektorých prípadoch, s obzvlášť závažnou formou ochorenia, môže byť prenášaný vo vzduchu kvapkami.[13]
Ak je vaše dieťa choré, určite potrebujete vedieť, ako sa streptodermia prenáša u detí, aby sa zabránilo infekcii iných detí. Uistite sa, že vaše dieťa nie je v priamom kontakte s inými deťmi. Naučte ho základné hygienické pravidlá: pred chôdzou a po nej si dôkladne umyte ruky mydlom, ošetrite kožu alkoholom, alkoholom obsahujúcimi tinktúry alebo pleťové vody alebo iné antiseptiká. Tým sa zníži kontaminácia kože patogénnou mikroflórou.
Musíte tiež pochopiť, že niekedy po tom, čo dieťa malo ochorenie, stále zostáva nositeľom baktérií a pravdepodobnosť infikovania zdravého dieťaťa je tu stále. Lekári preto odporúčajú zachovať 2-týždňovú karanténu a zabrániť dieťaťu so streptodermou v kontakte s inými deťmi. Karanténa by sa mala uchovávať aj po uzdravení, pretože baktérie sú stále uložené v tele a môžu predstavovať nebezpečenstvo pre iné deti.
Hoci nie všetci lekári zdieľajú tento názor. Niektorí lekári sú presvedčení, že dieťa so streptodermou môže bezpečne komunikovať s inými deťmi. A pre nich nepredstavuje žiadne nebezpečenstvo. Je to spôsobené skutočnosťou, že ochorenie sa môže vyvinúť len u dieťaťa, ktoré má na to predpoklady, a predispozície, napríklad nízku imunitu alebo zhoršenú prirodzenú mikroflóru so zníženou odolnosťou proti kolonizácii. V opačnom prípade samotné telo odolá infekcii a neumožní rozvoj ochorenia.
Príznaky streptodermia u dieťaťa
Inkubačná doba streptodermy u detí je určená mnohými faktormi. V priemere je to od 1 do 10 dní. Ak teda imunitný systém a prirodzená odolnosť organizmu sú normálne, alebo na vysokej úrovni, ochorenie sa môže vyvinúť po 7-10 dňoch a ešte viac po kontakte s osobou so streptodermou.
Často sa vyskytujú prípady, keď imunitný systém infekciu potláča a nedovoľuje jej rozvoj. V takýchto prípadoch sa choroba nevyvíja vôbec. So slabou imunitou, vysokou citlivosťou sa ochorenie môže vyvinúť oveľa rýchlejšie. Existujú prípady, kedy inkubačná doba streptodermy u často chorých detí bola 1-2 dni (choroba sa rýchlo vyvinula, takmer okamžite po kontakte s infekciou).
Hlavným príznakom je rozvoj hnisavého zápalového procesu na povrchu kože. To môže byť najprv mierne sčervenanie, podráždenie, ktoré sa postupne rozvíja do plačovej, červenej (zapálenej) oblasti. Nie je možné sa dotknúť tejto oblasti kvôli zvýšenej bolesti. Proces je často sprevádzaný zvýšením telesnej teploty, rozvojom lokálnej reakcie vo forme svrbenia, začervenania, tvorby abscesu alebo zhutnenia. Oddelené blistre sa môžu tvoriť, ktoré sú naplnené hnisavým obsahom (baktérie, odumreté kožné bunky, leukocyty a lymfocyty, sú zahrnuté ďalšie krvinky, ktoré migrovali do zápalového ohniska).
V pokročilejšej forme (chronickej) sa vyvíjajú vo forme vlhkých, neliečivých vredov, ktoré sa vyznačujú zvýšenou bolesťou. Tendencia k krvácaniu, dlhodobý neliečivý, progresívny rast. V ložiskách zápalu sa môže vyskytnúť viac a nová koža. Vredy sa často spájajú. V spodnej časti vredu môžu byť pozorované hnisavé a nekrotické oblasti naplnené hnisavými hmotami. Na stranách vytvorených oblastí granulácie. Spravidla sa takéto vredy stávajú nad povrchom zdravej kože, existujú známky infiltrácie.
Prvé príznaky, ako streptodermia začína u detí
Ak bolo dieťa v kontakte s infekčným pacientom, môže sa počas inkubačnej doby vyvinúť streptodermia. Preto sa určite opýtajte, ako začína streptoderma u detí. Prvé príznaky je potrebné starostlivo monitorovať, pretože je závislé od toho, ako skoro sa zistí, že úspešnosť ďalšej liečby ochorenia závisí. Nie je žiadnym tajomstvom, že úspech akejkoľvek liečby závisí od včasnej liečby.
Ak bolo dieťa v kontakte s pacientom, musíte s ním zaobchádzať oveľa podrobnejšie. Je potrebné denne vyšetrovať organizmus na výskyt prvých príznakov poškodenia kože pri bakteriálnej infekcii. Takže streptokoky spravidla ovplyvňujú najmä povrchové vrstvy, takže prvé reakcie sa dotknú povrchových vrstiev. Po prvé, je sčervenanie, ktoré môže veľmi svrbiť, alebo nemusí. Ale neskôr sa vyvinie do malého varu, alebo boľavé.[14]
Pus sa vyvíja, zvyšuje sa serózna exsudatívna reakcia. Oblasť okolo postihnutej oblasti sa stáva zhutnená, zapálená a bolestivá. Často sa vyvinie ťažké opuchy. Na povrchu sa môže tvoriť ochabnutá bublina (konflikt). Prerušenie tejto bubliny spravidla znamená vytvorenie nových ohnísk zápalového procesu.
Teplota u streptodermy u detí
U detí so streptodermou sa môže zvýšiť teplota, pretože streptodermia je infekčné ochorenie spôsobené bakteriálnou mikroflórou. Teploty do 37,2 ° C (subfebrilná teplota) zvyčajne indikujú prítomnosť infekcie v tele a tiež, že telo aktivovalo všetky zdroje na boj proti infekcii. To znamená, že imunitný systém, systém nešpecifickej rezistencie, je v aktívnom stave a poskytuje spoľahlivú ochranu proti progresii infekcie. V niektorých prípadoch môže byť horúčka nízkeho stupňa známkou regeneračných procesov v tele. Pri tejto teplote spravidla nie je potrebné vykonávať žiadnu činnosť, ale je potrebné pozorne sledovať dieťa a monitorovať teplotný graf - súčasne merať teplotu aspoň 2-krát denne a zaznamenávať indikátory do osobitného listu teploty. To môže byť veľmi informatívne a užitočné pre ošetrujúceho lekára, umožní sledovať stav dieťaťa v dynamike. To však nevylučuje potrebu konzultácie s lekárom.[15]
Ak teplota stúpne nad 37,2 ° C (febrilná teplota) - je to zvyčajne dôvod na obavy. To znamená, že telo je v napätom stave a nemá prostriedky na boj proti infekcii. V tomto prípade je potrebné dať dieťaťu antipyretikum ako symptomatickú liečbu. Je lepšie dávať jednoduché nástroje, ktoré sú účinné látky - analgin, aspirín, paracetamol. Dojčenská výživa, suspenzie a iné antipyretické liečivá pre deti sú najlepšie vylúčené, pretože môžu spôsobiť ďalšie nežiaduce reakcie, dostať sa do napätej organizmy, čo môže zhoršiť stav spôsobujúci progresiu a šírenie streptodermy.
Ak sa teplota u dieťaťa zvýši nad 38 stupňov, je potrebné prijať naliehavé opatrenia na zníženie teploty. Akákoľvek febrifuge bude robiť. Môžu byť tiež kombinované s klasickými protizápalovými liekmi. Neodporúča sa, aby dieťa zvýšilo teplotu nad 38 stupňov, pretože nad touto teplotou už dieťa na rozdiel od dospelých začína denaturovať krvné proteíny. Je tiež potrebné poznamenať, že pri teplotách nad 38 stupňov, zaťažených bakteriálnou infekciou, môže byť potrebná pohotovostná lekárska starostlivosť. Ak sa stav dieťaťa zhorší, nie je možné odložiť tiesňové volanie. Ak sa teplota nezníži do 3 dní, môže byť potrebná hospitalizácia. Prípady akéhokoľvek, aj mierneho zvýšenia teploty u detí na pozadí streptodermy, sa majú okamžite oznámiť Vášmu lekárovi.
Streptoderma u dojčiat
Výskyt príznakov streptodermy u dojčiat je dosť nebezpečný, pretože streptodermia je bakteriálne ochorenie. U dojčiat sa prirodzená mikrobiocenóza ešte nevytvorila. U dojčiat úplne chýba kolonizačná rezistencia slizníc a kože a nevytvára sa ani imunita. Mikroflóra a imunita dieťaťa sú až tri roky identické s imunitou a mikroflórou matky. Vlastná mikroflóra ešte nie je, je vo fáze tvorby, takže telo je najzraniteľnejšie a náchylné na akýkoľvek typ infekcie, vrátane streptokokov.[16]
Charakteristickým znakom streptodermy u dojčiat je to, že postupuje tvrdo, často sprevádzané horúčkou, a postupuje rýchlo, pokrýva stále viac a viac nových oblastí kože. V niektorých prípadoch streptokoková infekcia môže tiež ovplyvniť sliznice. Často sa vyskytuje plesňová infekcia, ktorá zhoršuje situáciu a zhoršuje stav dieťaťa. Streptodermia u dieťaťa môže spôsobovať intestinálnu dysbakteriózu ako komplikáciu, ktorá vedie k závažným poruchám trávenia, stolici. Ochorenie je charakterizované tendenciou k chronizácii a rekurentnému priebehu.
Keď sa objavia prvé príznaky ochorenia, je potrebné sa čo najskôr poradiť s lekárom a od prvých dní vykonať príslušnú liečbu. Ak sa objavia komplikácie alebo progresia ochorenia, môže byť potrebná hospitalizácia. Samoliečba nemôže byť zapojená, všetky stretnutia by mal vykonávať iba lekár.
Использованная литература

