Lekársky expert článku
Nové publikácie
T-bunkové lymfómy kože
Last reviewed: 04.07.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
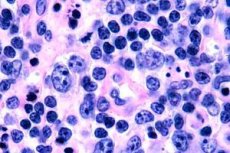
Najčastejšie sa T-bunkové lymfómy hlásia u starších ľudí, hoci ojedinelé prípady ochorenia sa vyskytujú aj u detí. Muži sú chorí dvakrát častejšie ako ženy. T-bunkové lymfómy majú epidermotropný charakter.
Príčiny T-bunkové lymfómy kože
Príčiny a patogenéza kožných T-bunkových lymfómov nie sú úplne objasnené. V súčasnosti väčšina výskumníkov považuje ľudský vírus T-bunkovej leukémie typu 1 (HTLV-1) I za hlavný etiologický faktor iniciujúci vývoj malígnych T-bunkových lymfómov kože. Spolu s tým sa diskutuje o úlohe iných vírusov pri vývoji T-bunkového lymfómu: vírus Epstein-Barrovej, herpes simplex typu 6. U pacientov s T-bunkovým lymfómom sa vírusy nachádzajú v koži, periférnej krvi a Langerhansových bunkách. Protilátky proti HTLV-I sa detegujú u mnohých pacientov s mycosis fungoides.
Dôležité miesto v patogenéze T-bunkových lymfómov zohrávajú imunopatologické procesy v koži, z ktorých hlavným je nekontrolovaná proliferácia klonálnych lymfocytov.
Cytokíny produkované lymfocytmi, epitelovými bunkami a bunkami makrofágového systému majú prozápalové a proliferatívne účinky (IL-1, zodpovedný za diferenciáciu lymfocytov; IL-2 - rastový faktor T-buniek; IL-4 a IL-5, zvyšujúce prítok eozinofilov do lézie a ich aktiváciu atď.). V dôsledku prítoku T-lymfocytov do lézie sa tvoria Pautrierove mikroabscesy. Súčasne so zvýšením proliferácie lymfocytov je potlačená aktivita protinádorových obranných buniek: prirodzených zabíjačov, lymfocytotoxických lymfocytov, dendritických buniek, najmä Langerhansových buniek, ako aj cytokínov (IL-7, IL-15 atď.) - inhibítorov rastu nádoru. Úlohu dedičných faktorov nemožno vylúčiť. Prítomnosť familiárnych prípadov, častá detekcia niektorých histokompatibilných antigénov (HLA B-5 a HLA B-35 - pri vysoko malígnych kožných lymfómoch, HLA A-10 - pri menej agresívnych lymfómoch, HLA B-8 - pri erytrodermickej forme mycosis fungoides) potvrdzujú dedičnú povahu dermatózy.
Klinické pozorovania naznačujú možnú transformáciu dlhodobých chronických dermatóz (neurodermatitída, atopická dermatitída, psoriáza atď.) na mycosis fungoides. Kľúčovým faktorom je dlhodobá perzistencia lymfocytov v zápalovom ložisku, ktoré narúšajú imunitný dohľad a podporujú vznik klonu malígnych lymfocytov, a tým aj rozvoj malígneho proliferatívneho procesu.
Vplyv fyzikálnych faktorov na telo, ako je slnečné žiarenie, ionizujúce žiarenie a chemické látky, môže viesť k vzniku klonu „genotraumatických“ lymfocytov, ktoré majú mutagénny účinok na lymfoidné bunky a rozvoju malignity lymfocytov.
Preto možno T-bunkové lymfómy považovať za multifaktoriálne ochorenie, ktoré začína aktiváciou lymfocytov pod vplyvom rôznych karcinogénnych, „genotraumatizujúcich“ faktorov a vznikom dominantného klonu T-buniek. Závažnosť poruchy imunitného dohľadu, klon malígnych lymfocytov, určuje klinické prejavy (škvrnité, plakové alebo nádorové elementy) T-bunkových lymfómov.
Patogenézy
V skorom štádiu mycosis fungoides sa pozoruje akantóza so širokými výbežkami, hyperplázia a zhutnenie bazálnych keratinocytov, vakuolárna degenerácia niektorých bazálnych buniek, atypické mitózy v rôznych vrstvách epidermy, epidermotropizmus infiltrátu s prenikaním lymfocytov do epidermy. V derme sa okolo ciev pozorujú malé infiltráty pozostávajúce z jednotlivých mononukleárnych buniek s hyperchromatickými jadrami - "mykotické" bunky. V druhom štádiu sa pozoruje zvýšenie závažnosti dermálneho infiltrátu a epidermotropizmus buniek infiltrátu, v dôsledku čoho malígne lymfocyty prenikajú do epidermy a tvoria zhluky vo forme Potrierových mikroabscesov. V treťom, nádorovom štádiu, sa pozoruje masívna akantóza a mierna atrofia epidermy, ako aj zvýšená infiltrácia epidermy nádorovými lymfocytmi, ktoré tvoria viacnásobné Potrierove mikroabscesy. Masívny infiltrát sa nachádza v celej hrúbke dermy a pokrýva časť hypodermy. Pozorujú sa blastové formy lymfocytov.
Kožný veľkobunkový anaplastický T-bunkový lymfóm
Je reprezentovaná skupinou lymfoproliferatívnych procesov charakterizovaných prítomnosťou proliferátov z atypických klonálnych veľkých anaplastických CD30+ T buniek. Spravidla sa sekundárne vyvíja v nádorovom štádiu mycosis fungoides alebo pri Sezaryho syndróme, ale môže sa vyvinúť samostatne alebo s disemináciou systémových lymfómov tohto typu. Klinicky takéto lymfómy zodpovedajú tzv. dekapitovanej forme mycosis fungoides vo forme jednotlivých alebo viacerých uzlín, zvyčajne zoskupených.
Histologicky proliferát zaberá takmer celú dermu s epidermotropizmom alebo bez neho v prípade epidermálnej atrofie.
Cytologicky sa nádorové bunky môžu líšiť veľkosťou a tvarom. Na základe týchto vlastností sa rozlišuje medzi pleomorfným T-bunkovým lymfómom so strednými a veľkými bunkami s jadrami rôznych nepravidelných konfigurácií - stočenými, viaclaločnými, s hustým chromatínom, dobre definovaným jadierko a pomerne bohatou cytoplazmou; imunoblastickým - s veľkými okrúhlymi alebo oválnymi jadrami s čírou karyoplazmou a jedným centrálne umiestneným jadierko; anaplastickým - so škaredými veľmi veľkými bunkami s jadrami nepravidelnej konfigurácie a bohatou cytoplazmou. Fenotypicky celá táto skupina patrí k T-helper lymfómom a môže byť CD30+ alebo CD30-.
R. Willemze a kol. (1994) preukázali, že priebeh CD30+ lymfómu je priaznivejší. Genotypicky sa zisťuje klonálna prestavba receptora T-lymfocytov.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Príznaky T-bunkové lymfómy kože
Najčastejším ochorením v skupine T-bunkových lymfómov kože je mycosis fungoides, ktorá predstavuje približne 70 % prípadov. Existujú tri klinické formy ochorenia: klasická, erytrodermická a dekadentná. T-bunkové lymfómy sa vyznačujú polymorfizmom vyrážok vo forme škvŕn, plakov, nádorov.
Erytrodermická forma mycosis fungoides zvyčajne začína nekontrolovateľným svrbením, opuchom, univerzálnou hyperémiou, výskytom erytematózno-dlaždicových lézií na koži trupu a končatín, ktoré majú tendenciu splynúť a vyvinúť sa do erytrodermie v priebehu 1-2 mesiacov. Takmer všetci pacienti majú palmárno-plantárnu hyperkeratózu a difúzne rednutie vlasov po celej koži. Všetky skupiny lymfatických uzlín sú značne zväčšené. Zväčšené inguinálne, femorálne, axilárne a lakťové lymfatické uzliny sa palpujú ako „balíčky“ hustej elastickej konzistencie, nie sú zrastené s okolitými tkanivami, bezbolestné. Celkový stav sa prudko zhoršuje: objavuje sa horúčka s telesnou teplotou až 38-39 °C, nočné potenie, slabosť a úbytok hmotnosti. V súčasnosti je Sezaryho syndróm mnohými dermatológmi považovaný za najvzácnejší leukemický variant erytrodermickej formy mycosis fungoides,
Na lymfocytogramoch sa pozoruje výrazná leukocytóza - Sezaryho bunky. Sezaryho bunky sú malígne T-pomocné bunky, ktorých jadrá majú zložený cerebriformný povrch s hlbokými invagináciami jadrovej membrány. Fatálny výsledok sa pozoruje po 2-5 rokoch, častou príčinou je kardiovaskulárna patológia a intoxikácia.
Dekapitovaná forma mycosis fungoides sa vyznačuje rýchlym vývojom nádorovitých lézií na zdanlivo zdravej koži bez predchádzajúcej dlhodobej tvorby plakov. Táto forma sa vyznačuje vysokým stupňom malignity, ktorý sa považuje za prejav lymfosarkómu. Fatálny výsledok sa pozoruje do jedného roka.
Etapy
Klasická forma mycosis fungoides sa vyznačuje tromi štádiami vývoja: erytematózno-dlaždicovým, plakovým a nádorovým.
Prvé štádium pripomína klinický obraz niektorých benígnych zápalových dermatóz - ekzém, seboroická dermatitída, plaková parapsoriáza. V tomto štádiu ochorenia sa pozorujú škvrny rôznych veľkostí, intenzívne ružové, ružovočervené s fialovým odtieňom, okrúhle alebo oválne obrysy, s relatívne jasnými hranicami, povrchové otrubovité alebo jemnoplaštikové olupovanie. Prvky sa často nachádzajú na rôznych miestach kože, najčastejšie na trupe a tvári. Postupne sa ich počet zvyšuje. Postupom času môže proces nadobudnúť charakter erytrodermie (erytrodermické štádium). Vyrážka môže pretrvávať roky alebo spontánne vymiznúť. Na rozdiel od benígnych zápalových dermatóz sú prvky vyrážky a svrbenia v tomto štádiu rezistentné na liečbu.
Infiltratívno-plakové štádium sa vyvíja niekoľko rokov. Namiesto predtým existujúcich bodkovaných vyrážok sa objavujú plaky okrúhlych alebo nepravidelných obrysov, intenzívne fialovej farby, jasne ohraničené od zdravej kože, husté, s šupinatým povrchom. Ich konzistencia pripomína „hrubý kartón“. Niektoré z nich spontánne vymiznú a zanechajú oblasti tmavohnedej hyperpigmentácie a/alebo atrofie (poikilodermia). Svrbenie je v tomto štádiu ešte intenzívnejšie a bolestivejšie, pozoruje sa horúčka a úbytok hmotnosti. V tomto štádiu sa môže pozorovať lymfadenopatia.
V treťom, nádorovom štádiu, sa objavujú bezbolestné nádory hustej, elastickej konzistencie, žltočervenej farby, ktoré sa vyvíjajú z plakov alebo vznikajú na zdanlivo zdravej koži. Tvar nádorov je guľovitý alebo sploštený, často pripomínajúci hubovú čiapku. Nádory sa môžu objaviť kdekoľvek. Ich počet sa značne líši od jedného až po desiatky, veľkosti - od 1 do 20 cm v priemere. Pri rozpade dlhodobo existujúcich nádorov sa tvoria vredy s nerovnými okrajmi a hlbokým dnom, ktoré siahajú až po fasciu alebo kosť. Najčastejšie sú postihnuté lymfatické uzliny, slezina, pečeň a pľúca. Celkový stav sa zhoršuje, objavujú sa a zhoršujú príznaky intoxikácie, vyvíja sa slabosť. Priemerná dĺžka života pacientov s klasickou formou mycosis fungoides od okamihu diagnózy je 5 až 10 rokov. Úmrtnosť sa zvyčajne pozoruje na pridružené ochorenia: zápal pľúc, kardiovaskulárne zlyhanie, amyloidóza. Subjektívne sa pociťuje svrbenie a pri rozpade nádorov bolesť v postihnutých oblastiach.
Čo je potrebné preskúmať?
Ako preskúmať?
Liečba T-bunkové lymfómy kože
V erytematózno-dlaždicovom štádiu pacienti nepotrebujú protinádorovú liečbu; predpisujú sa im lokálne kortikosteroidy (prednizolón, betametazón, deriváty dexametazónu), interferón alfa (3 milióny IU denne, potom 3-krát týždenne počas 3-6 mesiacov v závislosti od klinických prejavov alebo účinnosti liečby), interferón gama (100 000 IU denne počas 10 dní, cyklus sa opakuje 12-3-krát s 10-dňovou prestávkou), PUVA terapia alebo Re-PUVA terapia. Účinnosť PUVA terapie je založená na selektívnej tvorbe kovalentných zosieťovacích väzieb psoralénov s DNA v proliferujúcich T-pomocných bunkách, čo inhibuje ich delenie. V druhom štádiu sa okrem vyššie uvedených látok používajú aj systémové kortikosteroidy (30-40 mg prednizolónu denne počas 1,5-2 mesiacov) a cytostatiká (prospedín 100 mg denne denne, spolu 4-5 injekcií). Kombinácia interferónov s inými metódami terapie má výraznejší terapeutický účinok (interferóny + PUVA, interferóny + cytostatiká, interferóny + aromatické retinoidy).
V štádiu nádoru je hlavnou metódou polychemoterapia. Používa sa kombinácia vinkristínu (0,5-1 mg intravenózne jedenkrát denne, celkovo 4-5 injekcií) s prednizolónom (40-60 mg denne perorálne počas chemoterapie), prospidínom (100 mg denne, celkovo 3 g) a interferónmi. Odporúča sa fotodynamická terapia, terapia elektrónovým lúčom a fotoferéza (mimotelová fotochemoterapia).

