Lekársky expert článku
Nové publikácie
Zhubné nádory vaječníkov
Posledná kontrola: 04.07.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
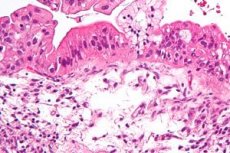
Primárna rakovina je zhubný nádor, ktorý primárne postihuje vaječník. Sekundárna rakovina vaječníkov (cystadenokarcinóm) je najčastejším zhubným nádorom tohto orgánu. Najčastejšie sa vyvíja v seróznych, menej často mucinóznych cystadenómoch. Medzi sekundárne lézie vaječníkov patrí endometrioidný cystadenokarcinóm, ktorý sa často vyvíja u mladých žien trpiacich primárnou neplodnosťou.
Epidemiológia
Výskyt sa pohybuje od 3,1 prípadu na 100 000 žien v Japonsku do 21 prípadov na 100 000 žien vo Švédsku. Celosvetovo sa rakovinou vaječníkov vyvinie každý rok viac ako 200 000 žien a približne 100 000 z nich na túto chorobu zomrie. Rakovina epitelu sa vyskytuje najčastejšie u bielych žien v industrializovaných krajinách severnej a západnej Európy a Severnej Ameriky a najmenej často v Indii a Ázii.
Rizikové faktory
- poruchy menštruačného cyklu: skorá menarché, skorá (pred 45 rokmi) alebo neskorá (po 55 rokoch) menopauza, krvácanie z maternice;
- reprodukčná funkcia (neplodnosť);
- maternicové myómy;
- genitálna endometrióza;
- hyperplastické procesy endometria;
- operácie nádorov vnútorných pohlavných orgánov so zachovaním jedného alebo oboch vaječníkov;
- ochorenia mliečnych žliaz (mastopatia, fibroadenomatóza).
Patogenézy
Klinický priebeh malígnych nádorov vaječníkov sa vyznačuje agresivitou, krátkym obdobím zdvojnásobenia nádoru a univerzálnou povahou metastáz. Regionálne lymfatické uzliny pre vaječníky sú iliakálne, laterálne sakrálne, paraaortálne a inguinálne lymfatické uzliny. Implantačná cesta vzdialených metastáz je prevládajúca - do parietálneho a viscerálneho peritonea, pleury, karcinomatózneho ascitu a hydrothoraxu. Lymfatické metastázy (do paraaortálnych a iliakálnych kolektorov) sa pozorujú u 30 – 35 % primárnych pacientov. Hematogénne metastázy v pľúcach a pečeni nie sú nikdy izolované. Často sa určujú na pozadí rozsiahlej implantácie a lymfatické diseminácie.
Príznaky malignity vaječníkov
Zhubné nádory vaječníkov sa vyznačujú nasledujúcimi príznakmi: bolesť brucha (ťahavá, konštantná, narastajúca, náhla, paroxyzmálna atď.), zmeny celkového stavu (únava, slabosť, sucho v ústach atď.), úbytok hmotnosti, zväčšenie brucha, zmeny menštruačnej funkcie, výskyt acyklického krvavého výtoku z genitálneho traktu atď.
Etapy
V súčasnosti onkológia používa TNM klasifikáciu malígnych nádorov vaječníkov:
T – primárny nádor.
- T0 – primárny nádor nie je detekovaný.
- T1 – nádor je obmedzený na vaječníky.
- T1A – nádor je obmedzený na jeden vaječník, nie je prítomný ascites.
- T1B – nádor je obmedzený na oba vaječníky, bez ascitu.
- T1C - nádor je obmedzený na jeden alebo oba vaječníky, v brušnej laváži je prítomný ascites alebo malígne bunky.
- T2 – nádor postihuje jeden alebo oba vaječníky s rozšírením do parametrií.
- T2A - nádor s rozšírením a/alebo metastázami do maternice a/alebo jedného alebo oboch vajcovodov, ale bez postihnutia viscerálneho peritonea a bez ascitu.
- T2B – nádor sa šíri do iných tkanív a/alebo postihuje viscerálny peritoneum, ale bez ascitu.
- T2C - nádor sa rozširuje do maternice a/alebo jedného alebo oboch vajcovodov a/alebo iných panvových tkanív. Ascites.
- T3 - nádor postihuje jeden alebo oba vaječníky, zasahuje do tenkého čreva alebo omenta, je obmedzený na panvu alebo sa vyskytujú intraperitoneálne metastázy mimo panvy alebo v retroperitoneálnych lymfatických uzlinách.
N – regionálne lymfatické uzliny.
- N0 – žiadne známky poškodenia regionálnych lymfatických uzlín.
- N1 – dochádza k poškodeniu regionálnych lymfatických uzlín.
- NX – nedostatočné údaje na posúdenie stavu regionálnych lymfatických uzlín.
M – vzdialené metastázy.
- M0 – žiadne známky vzdialených metastáz.
- Ml – existujú vzdialené metastázy.
- MX – nedostatočné údaje na určenie vzdialených metastáz.
V praxi sa používa klasifikácia rakoviny vaječníkov v závislosti od štádia nádorového procesu, ktoré sa určuje na základe klinického vyšetrenia a počas chirurgického zákroku.
Štádium I – nádor je obmedzený na vaječníky:
- Štádium 1a – nádor je obmedzený na jeden vaječník, chýba ascites;
- Štádium 16 – nádor je obmedzený na oba vaječníky;
- Štádium 1b – nádor je obmedzený na jeden alebo oba vaječníky, ale vo výplachoch sa nachádza zjavný ascites alebo atypické bunky.
Štádium II – nádor postihuje jeden alebo oba vaječníky a šíri sa do panvovej oblasti:
- Štádium IIa – šírenie a/alebo metastázy na povrchu maternice a/alebo vajíčkovodov;
- Štádium IIb – rozšírenie do iných panvových tkanív vrátane pobrušnice a maternice;
- Štádium IIb – rozšírené ako v IIa alebo II6, ale vo výplachoch sú prítomné zjavné ascites alebo atypické bunky.
Štádium III – rozšírenie do jedného alebo oboch vaječníkov s metastázami do pobrušnice mimo panvy a/alebo metastázami do retroperitoneálnych lymfatických uzlín:
- Štádium IIIa – mikroskopické metastázy v peritoneu;
- Štádium IIIb – makrometastázy v peritoneu menšie alebo rovné 2 cm;
- Štádium IIIb – metastázy v peritoneu viac ako 2 cm a/alebo metastázy v regionálnych lymfatických uzlinách a omentu.
Štádium IV – rozšírenie do jedného alebo oboch vaječníkov so vzdialenými metastázami (vzdialené lymfatické uzliny, pečeň, pupok, pohrudnica). Ascites.
Diagnostika malignity vaječníkov
Vek pacienta, ktorý určuje frekvenciu výskytu rôznych nádorov, progresiu ochorenia a prognózu liečby.
Povolanie pacienta, najmä to, ktoré je spojené s vystavením nepriaznivým výrobným a environmentálnym faktorom, môže byť rizikovým faktorom pre rozvoj nádorových procesov.
Celkové vyšetrenie: farba kože, úbytok hmotnosti, opuch nôh, zväčšenie brucha, stav periférnych lymfatických uzlín, palpácia brucha (veľkosť, bolestivosť, pohyblivosť, konzistencia nádoru, prítomnosť ascitu).
Gynekologické vyšetrenie a vaginálno-rektálne vyšetrenie: stav krčka maternice a tela maternice, prítomnosť nádoru v prídavkoch maternice, jeho veľkosť, konzistencia, spojenie s okolitými orgánmi, stav rektovaginálnej priehradky, Douglasovho vaku a parametrií.
Ďalšie výskumné metódy
Ultrazvuk panvových orgánov, počítačová tomografia a magnetická rezonancia, punkcia Douglasovho vaku s následným cytologickým vyšetrením výplachu, diagnostická laparoskopia (laparotómia) s expresnou biopsiou a odobratím sterov na objasnenie histotypu nádoru a revízia brušných orgánov (v prípade malígneho nádoru sa určuje rozsah šírenia procesu).
Na objasnenie stavu susedných orgánov a charakteristík topografie nádoru je indikovaná irrigoskopia, vylučovacia urografia, fibrogastroskopia, röntgenové vyšetrenie hrudných orgánov atď.
Imunologické metódy na včasnú diagnostiku rakoviny vaječníkov – stanovenie nádorových markerov CA-125 (pre serózny a slabo diferencovaný adenokarcinóm), CA-119 (pre mucinózny cystadenokarcinóm a endometrioidný cystadenokarcinóm), glykoproteínový hormón (pre granulosabunkový a mucinózny karcinóm vaječníkov).
Čo je potrebné preskúmať?
Aké testy sú potrebné?
Komu sa chcete obrátiť?
Liečba malignity vaječníkov
Základné princípy liečby pacientok s rôznymi nádormi vaječníkov
Benígne nádory - V reprodukčnom veku (do 45 rokov) - odstránenie maternicových príveskov na postihnutej strane. V prípade bilaterálnych nádorov u mladých žien - resekcia nádoru s možným zachovaním ovariálneho tkaniva. V pre- a postmenopauze - supravaginálna amputácia alebo extirpácia maternice s príveskami.
Zhubné nádory - V štádiách I a II sa liečba začína chirurgickým zákrokom (extirpácia maternice s príveskami a odstránenie veľkého omenta), po ktorom nasleduje chemoterapia. V štádiách III a IV sa liečba začína polychemoterapiou, po ktorej nasleduje cytoreduktívna chirurgia (maximálne možné odstránenie nádorových hmôt a metastáz, supravaginálna amputácia alebo extirpácia maternice s príveskami, odstránenie veľkého omenta a metastatických uzlín). Následne sa vykonávajú opakované kúry polychemoterapie.
Hraničné nádory - Indikovaná je extirpácia maternice s príveskami a omentektómia. U mladých žien je možná operácia na zachovanie orgánov (odstránenie nádoru a resekcia veľkého omenta), ktorá je doplnená niekoľkými cyklami adjuvantnej polychemoterapie (najmä v prípade invázie puzdra nádoru alebo prítomnosti implantačných metastáz).
V súčasnosti sa za adekvátnu považuje komplexná liečba pacientok so zhubnými nádormi vaječníkov: kombinácia chirurgického zákroku s polychemoterapiou a/alebo diaľkovým ožarovaním panvy a brušnej dutiny. Vo väčšine prípadov je výhodnejšie začať liečbu chirurgickým zákrokom. V prípade ascitu a hydrotoraxu sa môžu platinové prípravky podávať do brušnej alebo pleurálnej dutiny. Polychomoterapia zahŕňa niekoľko protinádorových liekov s rôznymi mechanizmami účinku. V pooperačnom období sa polychemoterapia vykonáva po obdržaní výsledkov histologického vyšetrenia odstránených orgánov.
Štandardné režimy polychemoterapie rakoviny vaječníkov
| Schéma | Zloženie, kurz |
| SR | Cisplatina – 75 mg/ m2 a cyklofosfamid 750 mg/ m2 intravenózne každé 3 týždne, 6 cyklov |
| SAR | Cisplatina – 50 mg/ m2, doxorubicín 50 mg/ m2 a cyklofosfamid 500 mg/m2 intravenózne každé 3 týždne, 6 cyklov |
| Taxány | Paklitaxel – 135 mg/m2 / 24 h, cisplatina 75 mg/ m2 intravenózne každé 3 týždne, 6 cyklov |
Väčšina liekov má vedľajšie účinky spojené s potlačením hematopoézy v kostnej dreni a rozvojom leukopénie, trombocytopénie, ktorých maximálna závažnosť sa prejaví do konca druhého týždňa po ukončení liečby. V tejto súvislosti je potrebné sledovať krvný obraz a ukončiť liečbu protinádorovými liekmi, keď počet leukocytov klesne pod 3 x 10⁶ / l a krvných doštičiek pod 1 x 10⁶ / l.
Významný význam má aj tolerancia liekov pacientom a závažnosť reakcií, ktoré sa vyskytnú počas ich užívania. Najmä užívanie cyklofosfamidu spôsobuje nevoľnosť, vracanie, alopéciu, niekedy bolesti svalov a kostí, bolesti hlavy a v zriedkavých prípadoch toxickú hepatitídu a cystitídu.
V štádiu chemoterapie je potrebné snažiť sa o dosiahnutie úplnej regresie ochorenia (vymiznutie všetkých prejavov ochorenia, normalizácia hladiny CA-125) a potom upevniť účinok vykonaním 2-3 ďalších cyklov. Po dosiahnutí čiastočnej regresie by sa v chemoterapii malo pokračovať až do okamihu, keď sa počas posledných dvoch cyklov liečby zaznamená stabilizácia procesu, ktorá sa hodnotí podľa veľkosti zvyškových nádorových hmôt a hodnoty nádorových markerov. V týchto prípadoch sa počet liečebných cyklov u väčšiny pacientov pohybuje od 6 do 12, nie však menej ako 6.
Na určenie dávky chemoterapeutických liekov sa vypočíta plocha tela (v m2) . V priemere pri výške 160 cm a telesnej hmotnosti 60 kg je plocha tela 1,6 m2 , pri výške 170 cm a hmotnosti 70 kg - 1,7 m2.
V súčasnosti rádioterapia nie je nezávislou metódou liečby pacientok s nádormi vaječníkov a odporúča sa ako jedna zo etáp kombinovanej liečby v pooperačnom období. Pooperačná rádioterapia je indikovaná pacientkam s klinickými štádiami I a II, ako aj v štádiu III po cytoreduktívnych chirurgických zákrokoch, ktoré znižujú objem nádorových hmôt v brušnej dutine. Najčastejšie sa na brušnú dutinu používa dištančná gamaterapia v dávke 22,5 – 25 grayov s dodatočným ožiarením malej panvy (do 45 g). V týchto štádiách je pooperačné ožiarenie doplnené „preventívnou“ chemoterapiou počas 2 – 3 rokov. Rádioterapia pacientok so zhubnými nádormi vaječníkov v klinickom štádiu IV zostáva nevyriešeným problémom, pretože prítomnosť veľkých nádorových hmôt a/alebo výpotku v seróznych dutinách sa považuje za kontraindikáciu rádioterapie. U takýchto pacientok by sa mala voľba ďalších liečebných metód k chirurgickému zákroku rozhodnúť v prospech chemoterapie.
Podľa Medzinárodnej federácie pôrodníkov a gynekológov (RGO) 5-ročná miera prežitia vo všetkých štádiách rakoviny vaječníkov nepresahuje 30 – 35 %, 5-ročné prežitie v štádiu I je 60 – 70 %, v štádiu II – 40 – 50 %, v štádiu III – 10 – 15 % a v štádiu IV – 2 – 7 %.
Lieky
Prevencia
- Pravidelné vyšetrenia (2-krát ročne) pomocou ultrazvuku panvových orgánov (1-krát ročne) u žien s rizikovými faktormi rakoviny vaječníkov: menštruačná a reprodukčná dysfunkcia, maternicové myómy, benígne cysty vaječníkov, chronické zápalové ochorenia maternicových príveskov atď.
- Korekcia anovulácie a hyperstimulácie ovulácie steroidnou antikoncepciou (primárna prevencia rakoviny vaječníkov).
- Moderná diagnostika benígnych a hraničných nádorov vaječníkov a ich chirurgická liečba (sekundárna prevencia rakoviny vaječníkov).
Predpoveď
5-ročné miery prežitia (zaokrúhlené na najbližšie celé číslo) pri epitelovom karcinóme vaječníkov podľa štádia FIGO sú nasledovné:
- Štádium IA - 87 %
- Štádium IB - 71 %
- Štádium IC - 79 %
- Štádium IIA - 67 %
- Štádium IIB - 55 %
- Štádium IIC - 57 %
- Štádium IIIA - 41 %
- Štádium IIIB - 25 %
- Štádium IIIC - 23 %
- Štádium IV - 11 %
Celkovo je prežitie približne 46 %.


 [
[