Lekársky expert článku
Nové publikácie
Schizofrénia
Posledná kontrola: 04.07.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
Schizofrénia je závažná a chronická duševná porucha, ktorá ovplyvňuje myslenie, pocity a správanie človeka. Ľudia so schizofréniou môžu pociťovať rôzne príznaky vrátane sluchových halucinácií ( sluchových halucinácií ), delíria (nesúvislé alebo nezmyselné myslenie), zmätenosti ohľadom času a miesta a kognitívneho poškodenia. Porucha sa zvyčajne začína v ranej dospelosti, často v dospievaní alebo mladej dospelosti.
Medzi hlavné charakteristiky schizofrénie patria:
- Pozitívne príznaky: Medzi tieto príznaky patria sluchové a zrakové halucinácie, delírium (zmätené myšlienky a reč), bludy (presvedčenia, ktoré nie sú založené na realite) a poruchy myslenia.
- Negatívne príznaky: Medzi negatívne príznaky patrí apatia, sociálne stiahnutie, anedónia (neschopnosť prežívať potešenie), apraxia (zhoršená schopnosť vykonávať každodenné úlohy) a strata reči.
- Dezorganizácia: Dezorganizácia zahŕňa poruchy schopnosti udržiavať logickú postupnosť myšlienok a normálne sociálne a pracovné fungovanie.
- Kognitívne príznaky: Ide o poruchy kognitívnych funkcií, ako je pamäť, pozornosť a plánovanie.
Príčiny schizofrénie ešte nie sú úplne pochopené ani preskúmané, ale predpokladá sa, že môžu zahŕňať genetické faktory, neurochemické nerovnováhy v mozgu a faktory prostredia, ako je stres, drogy a vystavenie v ranom detstve.
Liečba schizofrénie zahŕňa kombináciu liekov (psychofarmakoterapia) a psychosociálnych intervencií (psychoterapia, rehabilitácia a podpora). Cieľom liečby je zmierniť príznaky, zlepšiť kvalitu života a zvládnuť ochorenie. Včasná detekcia a liečba môžu pomôcť znížiť účinky schizofrénie a zlepšiť prognózu.
Epidemiológia
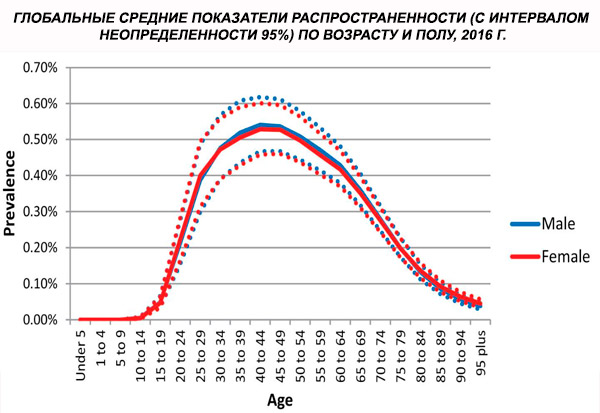
Globálna vekovo štandardizovaná prevalencia schizofrénie v roku 2016 sa odhadovala na 0,28 % (95 % UI: 0,24 – 0,31), čo naznačuje nástup schizofrénie v dospievaní a mladej dospelosti, pričom prevalencia vrcholila okolo 40 rokov a v starších vekových skupinách klesá. Neboli pozorované žiadne rozdiely v prevalencii medzi pohlaviami.[ 4 ]
Celosvetovo sa prevalencia prípadov zvýšila z 13,1 (95 % CI: 11,6 – 14,8) milióna v roku 1990 na 20,9 (95 % CI: 18,5 – 23,4) milióna prípadov v roku 2016. Veková skupina 25 – 54 rokov.
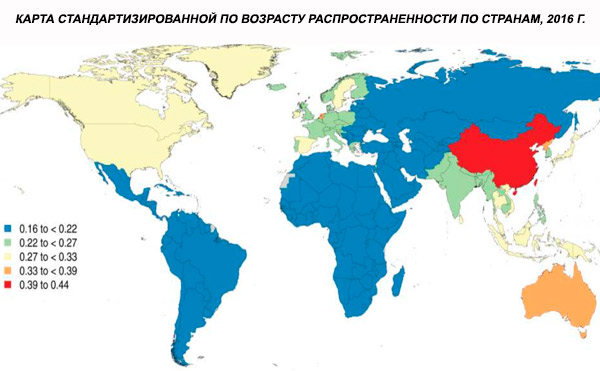
Celosvetovo je prevalencia schizofrénie približne 1 %. Miera výskytu je u mužov a žien podobná a v rôznych kultúrach je relatívne konštantná. Prevalencia je vyššia medzi nižšími socioekonomickými vrstvami v mestách, pravdepodobne kvôli invalidizujúcim účinkom nezamestnanosti a chudoby. Podobne vyššia prevalencia medzi osamelými ľuďmi môže odrážať vplyv choroby alebo jej prekurzorov na sociálne fungovanie. Priemerný vek nástupu je u mužov približne 18 rokov a u žien 25 rokov. Schizofrénia zriedkavo začína v detstve, ale môže sa vyskytnúť v ranom dospievaní a neskorej dospelosti (niekedy sa nazýva parafrénia).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Rizikové faktory
Príchod psychotropných liekov a moderných vysoko citlivých neurochemických metód umožnil stanoviť súvislosť medzi funkciou centrálneho nervového systému a duševnými poruchami. Výskum mechanizmov účinku psychotropných liekov umožnil predložiť množstvo hypotéz o úlohe určitých neurotransmiterov v patogenéze psychózy a schizofrénie. Tieto hypotézy naznačovali účasť dopamínu, norepinefrínu, serotonínu, acetylcholínu, glutamátu, niekoľkých peptidových neuromodulátorov a/alebo ich receptorov na patogenéze týchto porúch. Dopamínová hypotéza schizofrénie zostáva dominantná už viac ako štvrťstoročie.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamín
Psychostimulanciá vrátane kokaínu, amfetamínu a metylfenidátu aktivujú dopaminergný systém mozgu. Ich zneužívanie môže spôsobiť paranoidnú psychózu, pripomínajúcu pozitívne príznaky schizofrénie. U pacientov so schizofréniou môžu psychostimulanciá vyvolať exacerbáciu psychózy. Naopak, existujú silné dôkazy o tom, že účinok typických neuroleptík je spojený s blokádou dopamínových receptorov. Po prvé, väčšina typických neuroleptík môže spôsobiť extrapyramídové vedľajšie účinky, ktoré sa môžu vyvinúť so smrťou dopaminergných neurónov (napríklad pri Parkinsonovej chorobe). Po druhé, štúdie väzby na receptory odhalili vzťah medzi klinickou účinnosťou typických neuroleptík a ich afinitou k dopamínovým D2 receptorom. Okrem toho sa ukázalo, že antipsychotická aktivita neuroleptík nezávisí od ich interakcie s inými receptormi: muskarínovými, alfa-adrenergnými, histamínovými alebo serotonínovými. To všetko dáva dôvod predpokladať, že príznaky schizofrénie sú spôsobené nadmernou stimuláciou dopamínových receptorov, pravdepodobne v kortiko-limbických oblastiach mozgu. [ 21 ]
Slabou stránkou dopamínovej hypotézy schizofrénie je však to, že účinok na dopamínové receptory ovplyvňuje prevažne pozitívne symptómy a má malý vplyv na negatívne symptómy a kognitívne poruchy. Okrem toho nebolo možné stanoviť primárnu poruchu dopaminergného prenosu pri schizofrénii, pretože výskumníci dosiahli odlišné výsledky pri funkčnom hodnotení dopaminergného systému. Výsledky stanovenia hladiny dopamínu a jeho metabolitov v krvi, moči a mozgovomiechovom moku boli nepresvedčivé kvôli veľkému objemu týchto biologických prostredí, čo eliminovalo možné zmeny spojené s obmedzenou dysfunkciou dopaminergného systému pri schizofrénii.
Zvýšenie počtu dopamínových receptorov v nucleus caudatus pri schizofrénii možno tiež považovať za potvrdenie dopamínovej hypotézy, ale interpretácia týchto zmien je náročná a nemusia byť ani tak príčinou, ako skôr dôsledkom ochorenia. [ 22 ] Informatívnejší prístup k hodnoteniu stavu dopaminergného systému je založený na použití ligandov, ktoré selektívne interagujú s D2 receptormi a umožňujú nám určiť ich väzbovú kapacitu. Porovnaním počtu obsadených receptorov pred a po podaní lieku je možné odhadnúť pomer uvoľňovania a spätného vychytávania dopamínu. Dve nedávne štúdie využívajúce pozitrónovú emisnú tomografiu (PET) založené na tejto technike poskytli prvý priamy dôkaz o pravdivosti hyperdopaminergnej teórie schizofrénie. [ 23 ], [ 24 ]
Meranie dopamínu a jeho metabolitov v mozgovom tkanive pri pitve môže byť tiež dôležité. Keďže sa však bunky po smrti rozpadajú, skutočné koncentrácie dopamínu v tkanive je často ťažké určiť. Okrem toho, podávanie antipsychotík môže tiež ovplyvniť výsledky biochemických štúdií po smrti. Napriek týmto metodologickým obmedzeniam, štúdie po smrti odhalili neurochemické rozdiely v mozgu pacientov so schizofréniou a kontrolnej skupiny. Napríklad, pitva mozgu pacientov so schizofréniou odhalila zvýšené koncentrácie dopamínu v ľavej amygdale (časť limbického systému). Toto zistenie bolo potvrdené v niekoľkých štúdiách a je nepravdepodobné, že by išlo o artefakt (pretože zmeny sú lateralizované). Zvýšené postsynaptické dopamínové receptory boli hlásené aj v mozgu pacientov so schizofréniou, ktorí nedostávali antipsychotickú liečbu. Tieto údaje potvrdzujú, že zvýšený počet receptorov nie je dôsledkom liekovej terapie. Okrem toho existujú dôkazy o zvýšení počtu dopamínových D4 receptorov v určitých oblastiach mozgu bez ohľadu na to, či pacient užíval neuroleptiká alebo nie.
Dopamínová hypotéza však nedokáže vysvetliť vývoj abulických a anhedonických prejavov schizofrénie. Ako už bolo spomenuté, komplex negatívnych symptómov sa javí ako relatívne nezávislý od pozitívnych symptómov. Je zaujímavé, že agonisty dopamínových receptorov môžu pozitívne ovplyvňovať negatívne symptómy, zatiaľ čo antagonisty receptorov podporujú ich vývoj u ľudí a modelujú ich u laboratórnych zvierat. Hoci zvýšené hladiny dopamínu v prednom cingulárnom kortexe a iných limbických štruktúrach môžu čiastočne spôsobovať pozitívne psychotické symptómy, negatívne symptómy môžu byť dôsledkom zníženej aktivity dopaminergného systému v prefrontálnom kortexe. Možno práve preto je ťažké vytvoriť antipsychotikum, ktoré by súčasne korigovalo dopaminergnú hyperfunkciu v niektorých oblastiach mozgu a ich hypofunkciu v iných.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Glutamatergická hypotéza vývoja schizofrénie
Glutamát je hlavný excitačný neurotransmiter v mozgu. Záujem o jeho možnú úlohu v patogenéze schizofrénie vznikol na základe údajov o receptorovom komplexe N-MemuA-D-acuapmame (NMDA), hlavnom podtype glutamátových receptorov. Nedávne štúdie interakcií medzi glutamátergným, dopaminergným a GABAergným systémom mozgu ukázali, že fencyklidín, pri akútnom a chronickom podávaní, je psychotomimetikum, ktoré nekompetitívne blokuje iónový kanál NMDA receptora. Akútne podanie fencyklidínu vyvoláva účinky podobné pozitívnym, negatívnym a kognitívnym symptómom schizofrénie. Okrem toho správy o dlhodobej exacerbácii psychózy u pacientov so schizofréniou potvrdzujú psychotomimetické vlastnosti fencyklidínu. Dlhodobé podávanie fencyklidínu vyvoláva stav dopaminergného deficitu v prefrontálnom kortexe, ktorý môže byť zodpovedný za rozvoj negatívnych symptómov. Okrem toho fencyklidín aj jeho analóg ketamín oslabujú glutamátergický prenos. Pozorovania symptómov podobných schizofrénii u užívateľov fencyklidínu potvrdzujú štúdie na zdravých dobrovoľníkoch, u ktorých ketamín vyvolal prechodné, mierne pozitívne, negatívne a kognitívne symptómy charakteristické pre schizofréniu. Podobne ako fencyklidín, aj ketamín vyvolal skreslenie vnímania. Glutamatergický deficit teda spôsobuje rovnaké symptómy ako v hyperdopaminergickom stave, ktoré sa podobajú prejavom schizofrénie. Glutamatergické neuróny sú schopné potlačiť aktivitu dopaminergných neurónov prostredníctvom NMDA receptorov (priamo alebo prostredníctvom GABAergných neurónov), čo môže vysvetľovať súvislosť medzi glutamatergickým systémom a dopamínovou teóriou schizofrénie. Tieto údaje podporujú hypotézu spájajúcu schizofréniu s nedostatočnosťou glutamatergických systémov. Zlúčeniny, ktoré aktivujú komplex NMDA receptorov, môžu byť preto účinné pri schizofrénii. [ 32 ], [ 33 ]
Problém s vývojom liekov, ktoré stimulujú glutamatergický systém, spočíva v tom, že nadmerná glutamatergická aktivita má neurotoxický účinok. Bolo však hlásené, že aktivácia komplexu NMDA receptora prostredníctvom jeho glycínového miesta samotným glycínom alebo D-cykloserínom zmierňuje negatívne symptómy u pacientov so schizofréniou, čo je vynikajúcim príkladom možného praktického uplatnenia glutamatergickej hypotézy.
Glutamatergická hypotéza predstavuje významný prelom v štúdiu biochemických porúch pri schizofrénii. Až donedávna sa neurochemické štúdie schizofrénie obmedzovali na štúdium mechanizmov účinku neuroleptík, ktoré boli vyvinuté empiricky. S rastom poznatkov o neuronálnej organizácii mozgu a vlastnostiach neurotransmiterov sa stalo možným najprv vyvinúť patofyziologickú teóriu a potom na jej základe vytvoriť nové lieky. Rôzne hypotézy o pôvode schizofrénie, ktoré dnes existujú, nám umožňujú dúfať, že v budúcnosti bude vývoj nových liekov prebiehať rýchlejšie.
Iné neurotransmiterové a neuromodulačné hypotézy pre rozvoj schizofrénie
Bohatá serotonergná inervácia frontálneho kortexu a limbického systému, schopnosť serotonergných systémov mozgu modulovať aktivitu dopaminergných neurónov a podieľať sa na regulácii širokej škály komplexných funkcií viedli množstvo výskumníkov k záveru, že serotonín hrá dôležitú úlohu v patogenéze schizofrénie. Obzvlášť zaujímavá je hypotéza, že nadbytok serotonínu môže spôsobiť pozitívne aj negatívne symptómy. [ 34 ] Táto teória je v súlade so schopnosťou klozapínu a iných neuroleptík novej generácie, ktoré blokujú serotonínové receptory, potlačiť pozitívne symptómy u chronicky chorých pacientov rezistentných na typické neuroleptiká. Množstvo štúdií však spochybnilo schopnosť antagonistov serotonínových receptorov znižovať negatívne symptómy spojené s psychózou, depresiou alebo vedľajšími účinkami farmakoterapie. Tieto lieky neboli oficiálne schválené ako liečba primárnych negatívnych symptómov, ktoré tvoria základný defekt schizofrénie. Myšlienka, že antagonisty serotonínových receptorov (najmä 5-HT2a) môžu byť účinné, však zohrala hlavnú úlohu vo vývoji neuroleptík novej generácie. Výhodou kombinovaných antagonistov D2/5-HT2 receptorov je skôr nižší výskyt extrapyramídových vedľajších účinkov než vyššia antipsychotická aktivita. Keďže to však zlepšuje spoluprácu (ochotu pacientov spolupracovať), liečba je účinnejšia.
Existujú aj hypotézy o význame dysfunkcie noradrenergných systémov pri schizofrénii. Predpokladá sa, že anhedónia je jedným z najcharakteristickejších prejavov schizofrénie, ktorý spočíva v neschopnosti prijímať uspokojenie a prežívať potešenie, a ďalšie deficitné symptómy môžu byť spojené s dysfunkciou noradrenergného posilňovacieho systému. Výsledky biochemických a farmakologických štúdií testujúcich túto hypotézu sa však ukázali ako protichodné. Rovnako ako v prípade dopamínovej a serotonínovej hypotézy sa predpokladá, že pri schizofrénii môže dôjsť k zníženiu aj zvýšeniu aktivity noradrenergných systémov.
Všeobecné hypotézy vývoja schizofrénie
Budúci výskum schizofrénie sa pravdepodobne bude riadiť komplexnými modelmi založenými na syntéze neuroanatomických a neurochemických hypotéz. Príkladom takéhoto prístupu je teória, ktorá zohľadňuje úlohu neurotransmiterových systémov pri narúšaní spojení medzi kôrou, bazálnymi gangliami a talamom, ktoré tvoria subkortikálno-talamokortikálne nervové okruhy. Mozgová kôra prostredníctvom glutamatergických projekcií do bazálnych ganglií uľahčuje vykonávanie vybraných akcií a zároveň potláča iné. [ 35 ] Glutamatergické neuróny stimulujú interkalované GABAergické a cholinergné neuróny, ktoré následne potláčajú aktivitu dopaminergných a iných neurónov. Štúdium neuroanatomických a neurochemických mechanizmov kortikálno-subkortikálnych okruhov uvažovaných v tomto modeli slúžilo ako východiskový bod pre vytvorenie nových hypotéz o patogenéze schizofrénie. Tieto modely uľahčujú hľadanie neurotransmiterových cieľov pre nové lieky a tiež vysvetľujú niektoré vlastnosti účinku existujúcich liekov, ako je fencyklidín, pri schizofrénii.
Kinan a Lieberman (1996) navrhli moderný neuroanatomický model na vysvetlenie odlišného účinku atypických antipsychotík (ako je klozapín ) v porovnaní s konvenčnými látkami (napr. haloperidol ). Podľa tohto modelu sa odlišný účinok klozapínu vysvetľuje skutočnosťou, že má veľmi špecifický účinok na limbický systém bez ovplyvnenia aktivity striatálnych neurónov, zatiaľ čo typické antipsychotiká majú významný vplyv na funkciu striatálneho systému. Iné antipsychotiká s podobnými vlastnosťami (napr. olanzapín ) môžu mať tiež výhodu oproti konvenčným látkam. Novšie antipsychotiká (napr. risperidón a sertindol ) nie sú tak limbicky obmedzené ako klozapín, ale v porovnaní s typickými antipsychotikami vynikajú v tom, že pri terapeutických dávkach je menej pravdepodobné, že spôsobia neurologické poškodenie. Výskum platnosti tejto a ďalších hypotéz bude pokračovať, keď budú k dispozícii nové látky s farmakologicky a klinicky podobnými účinkami.
Patogenézy
Pacientom so schizofréniou sa predpisujú určité skupiny liekov, ale výber lieku často nie je určený ani tak diagnózou, ako skôr symptómami pacienta a povahou ich kombinácie.
Hoci percepčné skreslenie a behaviorálna dezorganizácia sú odlišné symptómy, reagujú na rovnaké lieky, antagonisty dopamínových D2 receptorov. [ 36 ], [ 37 ] To oprávňuje na spoločné zváženie týchto dvoch komplexov symptómov pri diskusii o antipsychotickej liečbe.
Mechanizmy vývoja negatívnych symptómov pri schizofrénii sú spojené so zníženou aktivitou dopaminergného systému v prefrontálnom kortexe, a nie s jeho hyperfunkciou v limbických štruktúrach, ktorá má byť základom psychózy. V tejto súvislosti vznikajú obavy, že lieky, ktoré potláčajú psychózu, môžu zhoršovať negatívne symptómy. [ 38 ], [ 39 ], [ 40 ] Zároveň agonisty dopamínových receptorov môžu oslabiť negatívne symptómy, ale vyvolať pozitívne symptómy. Negatívne symptómy patria medzi kľúčové prejavy schizofrénie a sú charakterizované pretrvávajúcimi poruchami emocionálno-volnej sféry. Doteraz neexistujú žiadne lieky, ktoré by preukázateľne zmiernili tieto najdôležitejšie prejavy ochorenia. Klinické štúdie atypických antipsychotík však ukázali, že sú schopné znížiť závažnosť negatívnych symptómov, hodnotených pomocou hodnotiacich škál. Škály SANS, BPRS a PANSS obsahujú položky hodnotiace aktivitu v škole alebo práci, obmedzenie sociálnych kontaktov a emocionálny odstup. Tieto príznaky možno považovať za všeobecné prejavy ochorenia, ktoré sa znižujú s oslabením psychózy, ale môžu byť spojené aj s vedľajšími účinkami neuroleptík (napríklad bradykinéza a sedatívny účinok) alebo depresie (napríklad anhedónia). Pacient s výraznými paranoidnými bludmi na pozadí neuroleptickej liečby sa teda môže stať spoločenskejším a menej ostražitým a jeho emocionálne reakcie sa môžu stať živšími s ústupom paranoidných symptómov. Toto všetko by sa však malo považovať za oslabenie sekundárnych negatívnych symptómov, a nie za dôsledok poklesu primárnych afektívno-volných porúch.
Mnohé neuropsychologické testy, ktoré hodnotia pozornosť a spracovanie informácií a zahŕňajú neuroanatomickú interpretáciu, odhaľujú zmeny u pacientov so schizofréniou. Kognitívne poruchy u pacientov so schizofréniou priamo nesúvisia s hlavnými príznakmi ochorenia a zvyčajne zostávajú stabilné aj pri významnej regresii psychotických symptómov. [ 41 ], [ 42 ] Kognitívne poruchy spolu s primárnymi negatívnymi príznakmi sú zrejme jednou z dôležitých príčin pretrvávajúcej maladaptácie a zníženej kvality života. Nedostatok účinku typických neuroleptík na tieto centrálne prejavy ochorenia môže vysvetľovať takú vysokú mieru postihnutia u pacientov, a to aj napriek schopnosti neuroleptík účinne potláčať psychotické symptómy a predchádzať ich relapsom.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Príznaky schizofrénia
Koncept schizofrénie ako samostatného ochorenia sa objavil na začiatku 20. storočia, keď Emil Kraepelin naznačil, že paranoja, hebefrénia a katatónia nie sú samostatné choroby, ale prejavy demencie praecox. Taktiež jasne rozlíšil túto formu duševného ochorenia od maniodepresívnej psychózy. Toto sa stalo možným po tom, čo bol značný počet prípadov duševných ochorení spojený so syfilisom, čo umožnilo odlíšiť ich od zvyšku skupiny pacientov s duševnými poruchami. Objav etiológie, liečby a prevencie neurosyfilisu bol jedným z najväčších víťazstiev lekárskej vedy a dal nádej, že sa nájdu príčiny hlavných duševných porúch.
Eugen Bleuler (1950) navrhol nový termín „schizofrénia“ namiesto predtým používaného termínu „dementia praecox“ s argumentom, že základným psychopatologickým javom charakteristickým pre toto ochorenie je disociácia („rozštiepenie“) – a to ako „v rámci“ myšlienkového procesu, tak aj medzi myšlienkami a emóciami. Termín „schizofrénia“ bol vyjadrením tohto konceptu a mal následne významný vplyv na jeho ďalší vývoj. Klasické formy schizofrénie (napr. hebefrenická, paranoidná, katatonická, jednoduchá), ku ktorým boli neskôr pridané schizoafektívna a latentná, sa v klinickej praxi stále bežne diagnostikujú na deskriptívne účely, hoci v poslednom čase existuje tendencia transformovať psychiatrickú terminológiu pod vplyvom oficiálnej americkej nomenklatúry DSM-III a DSM-IV. Identifikácia jednotlivých foriem schizofrénie sa však ukázala ako neproduktívna z hľadiska vývoja diferencovanej terapie alebo štúdia etiológie a patogenézy.
MKCH-10 uvádza nasledujúce príznaky schizofrénie: bludy (bizarné, grandiózne alebo prenasledujúce), poruchy myslenia (prerušovaný alebo nelogický tok myšlienok alebo nezrozumiteľná reč), poruchy vnímania (halucinácie, pocity pasivity, predstavy o vzťahu), poruchy nálady, poruchy pohybu (katatónia, agitácia, stupor), pokles osobnosti a znížené funkčné schopnosti.
Počas života sa schizofrénia vyvinie u 0,28 % (95 % UI: 0,24–0,31). V detstve sa príznaky schizofrénie prejavujú oslabením motivácie a emocionálnych reakcií. Následne je narušený zmysel pre realitu a vnímanie a myslenie sa výrazne odchyľujú od noriem existujúcich v danej kultúre, čo sa zvyčajne prejavuje bludmi a sluchovými halucináciami. Časté sú aj vizuálne a somatické halucinácie, dezorganizácia myslenia a správania.
Psychóza spojená s poruchou vnímania reality sa zvyčajne prejavuje u mužov vo veku 17 – 30 rokov a u žien vo veku 20 – 40 rokov. Priebeh a výsledok psychotických porúch sú veľmi variabilné. U niektorých pacientov (približne 15 – 25 %) prvá psychotická epizóda končí úplnou remisiou a v nasledujúcich 5 rokoch sa psychotické poruchy nevyskytujú (pri následnom pozorovaní však podiel týchto pacientov klesá). U iných pacientov (približne 5 – 10 %) výrazné psychotické poruchy pretrvávajú bez remisie mnoho rokov. U väčšiny pacientov po prvej psychotickej epizóde dochádza k čiastočnej remisii a následne sa periodicky pozorujú exacerbácie psychotických symptómov.
Vo všeobecnosti, zatiaľ čo závažnosť psychotických porúch dosiahne plató 5 – 10 rokov po prvej epizóde, emocionálno-volebné ochudobnenie pokračuje dlhšie. [ 53 ] Progresia symptómov schizofrénie je často dôsledkom nárastu primárnych porúch spojených so schizofréniou. Patria sem autizmus, strata pracovnej schopnosti, poruchy učenia a nízke sebavedomie a sebavedomie ostatných. V dôsledku toho sú pacienti ponechaní sami, neschopní si nájsť prácu a vystavení stresu, čo môže vyvolať zhoršenie symptómov a zvýšenie ich funkčného poškodenia. Okrem toho samotná diagnóza schizofrénie naďalej vyvoláva negatívnu reakciu, čo ďalej obmedzuje pacientove schopnosti. Hoci s vekom existuje tendencia k oslabeniu symptómov schizofrénie a často k zlepšeniu funkčného stavu, nemôže to kompenzovať stratené roky života pacienta a premeškané príležitosti.
Vzťah medzi kriminálnou činnosťou a schizofréniou
Wessely a kol. sa vo svojej štúdii Camberwell Register snažili odpovedať na otázku: „Je schizofrénia spojená so zvýšeným rizikom a frekvenciou páchania trestných činov?“ Dospeli k záveru, že ľudia so schizofréniou, hoci sa všeobecne nepovažujú za osoby so zvýšeným rizikom kriminálneho správania, majú vyššie riziko odsúdenia za násilné trestné činy ako iné duševné poruchy. U ľudí s psychózou existovalo zvýšené riziko násilia, a teda aj odsúdenia za násilie, ale táto súvislosť bola menej jasná pri absencii komorbidít zneužívania návykových látok. V prehľade psychiatrickej morbidity u väzňov, ktorý vykonal Úrad pre národnú štatistiku, bola prevalencia funkčnej psychózy v sledovanom roku 7 % u odsúdených mužov, 10 % u neodsúdených mužov vo väzbe a 14 % u väzenkyní v porovnaní s porovnateľným údajom 0,4 % vo všeobecnej populácii. Výsledky tohto prehľadu si môžu vyžadovať prehodnotenie vyššie uvedených výsledkov, pretože je veľmi nepravdepodobné, že by rozdiely v miere duševných porúch medzi väzenskou a všeobecnou populáciou tejto veľkosti bolo možné vysvetliť zaujatosťou súdov voči odsudzovaniu duševne chorých ľudí. Tieto výsledky samozrejme v žiadnom prípade nenaznačujú kauzálny vzťah medzi kriminalitou a psychózou, iba súvislosť.
Súvislosti schizofrénie s násilnou trestnou činnosťou sa vo všeobecnosti venovala väčšia pozornosť ako súvislosti schizofrénie s inými trestnými činmi. [ 54 ], [ 55 ] Taylorova analýza výskumu na túto tému dospela k záveru, že u ľudí so schizofréniou a odsúdenými za násilné trestné činy sa násilné činy prevažne vyskytujú po nástupe ochorenia. Štúdia schizofrénie s prvou epizódou ukazuje, že medzi pacientmi s prvou epizódou sa viac ako tretina zapojila do násilného správania v mesiaci pred prijatím, vrátane potenciálne život ohrozujúceho správania a bizarného sexuálneho správania. Mnohí z týchto pacientov mali kontakt s políciou pred prvým prijatím, ale len málo z nich bolo po prijatí obvinených. Taylor skúmal možnosť schizofrénie v po sebe idúcej vzorke väzňov vo väznici Brixton. Prevalencia odsúdení za násilné trestné činy medzi osobami so schizofréniou bola približne 12 % až 13 %. Približne 5 % až 8 % kontrolnej skupiny bolo odsúdených za násilné trestné činy. Podľa správy Národného dôverného vyšetrovania vrážd spáchaných ľuďmi s duševnou chorobou malo 5 % osôb odsúdených za vraždu príznaky psychózy. Na rozdiel od všeobecného presvedčenia o ľuďoch s psychózou je obeťou najčastejšie člen rodiny a nie cudzí človek (všeobecnejší nález pre násilné správanie vo vzorke komunity v štúdii Steadmana a kol.).
Niektoré špecifické príznaky schizofrénie sú spojené s násilím. Virkkunen pri štúdiu skupiny schizofrenických pacientov vo Fínsku, ktorí sa dopustili závažných epizód násilia a skupiny podpaľačov, zistil, že 1/3 z nich spáchala trestné činy priamo v dôsledku halucinácií alebo bludov; zvyšné 2/3 spáchali trestné činy v dôsledku problémov spôsobených stresom v rodine. Príznaky ohrozenia/straty kontroly nad situáciou sú priamo spojené s násilím. Pri príznakoch, ktoré ničia pocit osobnej autonómie a schopnosť ovplyvniť situáciu, môžu pacienti považovať svoje konanie zamerané na potlačenie hrozieb, ktoré sa ich týkajú, za opodstatnené („racionalita v rámci iracionality“).
Pacienti s bludnými psychózami, ktorí sa dopúšťajú násilných činov v dôsledku svojich predstáv, sa od nenásilných pacientov líšia svojou posadnutosťou dôkazmi na podporu svojich predstáv, presvedčením, že takéto dôkazy boli nájdené, a afektívnymi zmenami, najmä depresiou, hnevom alebo strachom, spojenými s ich posadnutosťou bludmi. V štúdiách z Brixtonu od Taylora a kol. boli bludy pasivity, náboženské bludy a bludy vplyvu výrazne viac spojené s násilnými činmi.
Riziko spojené s aktívnymi príznakmi schizofrénie, vrátane príznakov hrozby/straty kontroly, sa výrazne zvyšuje pri zneužívaní návykových látok. Úlohu tohto posledného faktora zdôrazňuje štúdia Steadmana a kol.: keď sa tento faktor kontroloval, miera násilia medzi nedávno prepustenými psychiatrickými pacientmi nebola vyššia ako miera násilia vo všeobecnej populácii. Halucinácie ako súčasť ochorenia sú najčastejšie spojené s násilím, ak ide o halucinácie rozkazov alebo ak sa falošne vnímané chute a vône interpretujú ako „dôkaz“ bludov kontroly. Menej pochopená je úloha abnormálneho vývoja osobnosti pri páchaní trestných činov jednotlivcami so schizofréniou (či už ide o komorbidný stav alebo dôsledok ochorenia).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Teórie symptómov schizofrénie
Pôvodná koncepcia schizofrénie ako neurodegeneratívneho ochorenia s včasným nástupom a stabilne progredujúcim ochorením (dementia praecox) je v súčasnosti zamietnutá. Moderné hypotézy považujú schizofréniu za neurovývojové ochorenie spojené s poruchou vývoja nervového systému a progredujúce iba v prvých rokoch, ale nie počas celého života, čo je viac v súlade s klinickými pozorovaniami. [ 60 ], [ 61 ] Dysontogenetická teória schizofrénie nám umožňuje pochopiť úlohu zavedených etiologických faktorov. Rizikové faktory schizofrénie, ako je pôrod v zime, pozitívna rodinná anamnéza, komplikované tehotenstvo a pôrod, môžu narušiť vývoj mozgu a včas vytvoriť predispozíciu k ochoreniu. Pozorovania detí s dedičnou predispozíciou, napríklad detí narodených matkám trpiacim schizofréniou, odhalili súvislosť medzi prítomnosťou motorických, kognitívnych a afektívnych porúch a následným rozvojom psychózy. Existuje diskusia o tom, či je psychóza výsledkom progresie ochorenia v detstve a dospievaní, alebo či k nej dochádza, keď sa predispozícia, ktorá vznikla v raných rokoch, ale zostala stabilná, prejaví počas dospievania za podmienok zvýšeného psychického stresu. Tieto teórie sa navzájom nevylučujú, pretože obe naznačujú skorý výskyt miernych symptómov a následný rozvoj plnohodnotnej psychózy. Treba poznamenať, že po dosiahnutí psychotickej úrovne choroby ani neurozobrazovacie metódy, ani neuropsychologický výskum, ani klinické pozorovanie, a nakoniec ani patomorfologické údaje nenaznačujú ďalšiu progresiu ochorenia.
Väčšina pacientov so schizofréniou má počas celého života negatívne príznaky a narastajúca sociálna neprispôsobivosť môže byť dôsledkom vzťahu medzi pacientom a spoločnosťou. [ 62 ] Toto sa dá vysvetliť na veľmi základnej úrovni, napríklad zvážením problému zamestnania. Po psychotickej epizóde je pre pacienta ťažké vrátiť sa k predchádzajúcemu životu a predchádzajúcemu zamestnaniu. Aj pri absencii akýchkoľvek príznakov ho zamestnávatelia, spolupracovníci, priatelia a príbuzní nepovažujú za schopného človeka. Miera nezamestnanosti medzi pacientmi so schizofréniou dosahuje 80 %, hoci značná časť z nich si zachováva schopnosť pracovať. Význam tohto faktora je dobre preukázaný v štúdiách sociocentrických kultúr v rozvojových krajinách, kde si pacienti so schizofréniou dokážu udržať svoje sociálne a profesionálne postavenie v výrazne menej stresujúcom prostredí. V týchto krajinách má ochorenie benígnejší priebeh. Podrobnú diskusiu o etiológii a neurobiologických základoch schizofrénie poskytujú Carpenter a Buchanan, Waddington.
Dlho sa poznamenáva, že pacienti so schizofréniou sú veľmi heterogénni, pokiaľ ide o povahu nástupu ochorenia, hlavné symptómy, priebeh, účinnosť liečby a výsledok. V roku 1974 bola navrhnutá alternatívna hypotéza (Strauss a kol., 1974), založená na údajoch z prierezových a dlhodobých klinických pozorovaní, ktoré naznačujú relatívnu nezávislosť medzi pozitívnymi psychotickými symptómami, negatívnymi symptómami a narušením medziľudských vzťahov. Podstata hypotézy spočíva v tom, že tieto skupiny symptómov majú nezávislý psychopatologický základ a nepredstavujú prejavy jediného patofyziologického procesu. [ 63 ] Počas obdobia pozorovania bola zaznamenaná vysoká korelácia medzi závažnosťou psychopatologických symptómov súvisiacich s jednou skupinou a naopak, nebola pozorovaná žiadna korelácia medzi závažnosťou symptómov súvisiacich s rôznymi skupinami. Tieto údaje boli potvrdené v mnohých štúdiách, ale s jedným doplnkom. Ukázalo sa, že halucinácie a bludy spolu úzko súvisia, ale nekorelujú s inými pozitívnymi symptómami (napríklad dezorganizácia myslenia a správania). V súčasnosti sa všeobecne uznáva, že medzi kľúčové prejavy schizofrénie patrí skreslenie zmyslu pre realitu, dezorganizácia myslenia a správania, negatívne symptómy a kognitívne poruchy. Medzi negatívne symptómy schizofrénie patrí oslabenie emocionálnych reakcií a ich vonkajších prejavov, chudoba reči a znížená sociálna motivácia. Kraepelin tieto prejavy skôr opísal ako „vysychanie zdroja vôle“. Rozdiely medzi skupinami symptómov sú pri predpisovaní farmakoterapie mimoriadne dôležité. Medzi ďalšie klinické prejavy, ktoré sú dôležité z terapeutického hľadiska, patria depresia, úzkosť, agresia a nepriateľstvo, samovražedné správanie.
Účinok liekov pri schizofrénii sa mnoho rokov hodnotil najmä na základe ich vplyvu na psychotické symptómy alebo súvisiace parametre, ako je trvanie hospitalizácie alebo remisia. S uznaním relatívnej nezávislosti rôznych skupín symptómov sa štandardom stalo komplexné hodnotenie účinku terapie na každú z týchto skupín. Ukázalo sa, že štandardná antipsychotická liečba prakticky nemá žiadny vplyv na kognitívne poruchy a negatívne symptómy schizofrénie. [ 64 ] Tieto dve skupiny symptómov môžu mať zároveň rozhodujúci vplyv na závažnosť stavu pacienta a kvalitu jeho života. Uvedomenie si obmedzení tradičnej farmakoterapie sa stalo impulzom pre vývoj nových látok na liečbu týchto prejavov schizofrénie.
Schizofrénia je chronické ochorenie, ktoré môže prebiehať počas niekoľkých exacerbácií, hoci trvanie a charakteristiky exacerbácií sa môžu líšiť. Pacienti so schizofréniou majú tendenciu rozvíjať psychotické príznaky 12 až 24 mesiacov pred vyhľadaním liečby. Premorbidné obdobie môže zahŕňať normálnu alebo zhoršenú sociálnu kompetenciu, miernu kognitívnu dezorganizáciu alebo percepčné skreslenia, zníženú schopnosť prežívať potešenie (anhedónia) a iné generalizované ťažkosti so zvládaním. Takéto príznaky schizofrénie môžu byť jemné a rozpoznateľné až spätne, alebo môžu byť výraznejšie pri zhoršení sociálneho, akademického a pracovného fungovania. Subklinické príznaky môžu byť prítomné v prodromálnom období, vrátane stiahnutia sa alebo izolácie, podráždenosti, podozrievavosti, nezvyčajných myšlienok, percepčných skreslení a dezorganizácie. Nástup ochorenia (bludy a halucinácie) môže byť náhly (v priebehu dní alebo týždňov) alebo pomalý a postupný (v priebehu rokov). Priebeh schizofrénie môže byť epizodický (so zjavnými exacerbáciami a remisiami) alebo kontinuálny; existuje tendencia k zhoršovaniu funkčného deficitu. V neskorej fáze ochorenia môžu byť vzorce ochorenia stabilné, stupeň postihnutia sa môže stabilizovať a dokonca znížiť.
Vo všeobecnosti možno symptómy schizofrénie rozdeliť na pozitívne, negatívne, kognitívne a dezorganizačné symptómy. Pozitívne symptómy sú charakterizované nadmerným alebo skresleným normálnym fungovaním; negatívne symptómy sú charakterizované znížením alebo stratou normálnych funkcií. Dezorganizačné symptómy zahŕňajú poruchy myslenia a nevhodné správanie. Kognitívne symptómy sú poruchy spracovania informácií a ťažkosti s riešením problémov. Klinický obraz môže zahŕňať symptómy z jednej alebo všetkých týchto kategórií.
Pozitívne príznaky schizofrénie možno rozdeliť na bludy a halucinácie, čiže poruchy myslenia a nevhodné správanie. Bludy sú falošné presvedčenia. Pri bludoch prenasledovania pacient verí, že je obťažovaný, sledovaný alebo klamaný. Pri bludoch odkazovania pacient verí, že pasáže z kníh, novín, textov piesní alebo iných vonkajších podnetov sú pre neho relevantné. Pri bludoch vkladania alebo sťahovania myšlienok pacient verí, že iní ľudia mu dokážu čítať myšlienky, že jeho myšlienky prenášajú iní alebo že myšlienky a impulzy sú mu vštepované vonkajšími silami. Halucinácie môžu byť sluchové, vizuálne, čuchové, chuťové alebo hmatové, ale sluchové halucinácie sú zďaleka najčastejšie. Pacient môže počuť hlasy, ktoré komentujú jeho správanie, rozprávajú sa medzi sebou alebo robia kritické a urážlivé poznámky. Bludy a halucinácie môžu byť pre pacienta mimoriadne znepokojujúce. [ 65 ]
Poruchy myslenia zahŕňajú dezorganizované myslenie s nesúvislou, bezúčelnou rečou s neustálym prechodom z jednej témy na druhú. Poruchy reči sa môžu pohybovať od miernej dezorganizovanosti až po nesúvislosť a nezmyselnosť. Nevhodné správanie môže zahŕňať detskú hlúposť, nepokoj a nevhodný vzhľad a spôsoby správania. Katatónia je extrémna forma porúch správania, ktorá môže zahŕňať udržiavanie strnulého držania tela a pretrvávajúci odpor voči pohybu alebo bezúčelnú spontánnu motorickú aktivitu.
Negatívne (deficitné) prejavy ochorenia sa prejavujú formou a zahŕňajú sploštený afekt, chudobu reči, anhedóniu a asociálnosť. Pri sploštenom afekte sa tvár pacienta javí ako hypomimetická, so slabým očným kontaktom a nedostatočnou expresivitou. Chudoba reči sa prejavuje znížením rečovej produkcie, monosylabickými odpoveďami na otázky, čo vytvára dojem vnútornej prázdnoty. Anhedónia môže odrážať nedostatočný záujem o aktivitu a zvýšenie bezcieľnej aktivity. Asociálnosť sa prejavuje nedostatočným záujmom o vzťahy s ľuďmi. Negatívne príznaky často vedú k slabej motivácii a zníženiu cieľavedomosti správania.
Medzi kognitívne deficity patria problémy s pozornosťou, spracovaním jazyka, pracovnou pamäťou, abstraktným myslením, riešením problémov a porozumením sociálnym interakciám. Myšlienok pacienta sa môže stať rigidným a schopnosť riešiť problémy, chápať názory iných ľudí a učiť sa zo skúseností je znížená. Príznaky schizofrénie zvyčajne zhoršujú schopnosť fungovať a významne narúšajú prácu, sociálne vzťahy a starostlivosť o seba. Bežné sú nezamestnanosť, izolácia, narušené vzťahy a znížená kvalita života. Závažnosť kognitívneho poškodenia do značnej miery určuje stupeň celkového postihnutia.
Samovraždy
Výskum naznačuje, že najmenej 5 – 13 % pacientov so schizofréniou zomiera samovraždou. [ 66 ] Samovražda je hlavnou príčinou predčasného úmrtia u ľudí so schizofréniou, čo môže čiastočne vysvetľovať, prečo je priemerná dĺžka života u ľudí so schizofréniou skrátená v priemere o 10 rokov. Pacienti s paranoidnou schizofréniou, neskorým nástupom a adekvátnym fungovaním pred ochorením, ktorí majú najlepšiu prognózu na uzdravenie, majú tiež väčšiu pravdepodobnosť spáchania samovraždy. Keďže si títo pacienti zachovávajú schopnosť smútku a úzkosti, môžu s väčšou pravdepodobnosťou konať v zúfalstve na základe realistického chápania dôsledkov svojej choroby.
Násilie
Schizofrénia je relatívne malým rizikovým faktorom násilného správania. Hrozby násilia a menšie agresívne výbuchy sú oveľa častejšie ako skutočne nebezpečné správanie. Medzi pacientov, ktorí sú náchylnejší na páchanie násilných činov, patria tí, ktorí zneužívajú drogy a alkohol, majú perzekučné bludy alebo halucinácie a tí, ktorí nepodstupujú predpísanú liečbu. Veľmi zriedkavo ťažko depresívni paranoidní pacienti, ktorí sa cítia izolovaní, zaútočia alebo zabijú tých, ktorých vnímajú ako jediný zdroj svojich problémov (napr. autoritu, celebritu, manžela/manželku). Väčšina pacientov so schizofréniou nikdy nebude násilná. Na každú osobu so schizofréniou, ktorá spácha vraždu, pripadá 100 na samovraždu. [ 67 ] Pacienti so schizofréniou sa môžu dostaviť na pohotovosť s hrozbami násilia alebo so žiadosťou o jedlo, prístrešie a potrebnú starostlivosť.
Etapy
Typy progresie ochorenia:
- Neustále progresívna, teda chronická schizofrénia;
- Paroxyzmálna schizofrénia, ktorá má zase podtypy
- Kožušinovitý (paroxyzmálny - progresívny);
- Opakujúce sa (periodické).
Štádiá schizofrénie:
- Počiatočné. Zvyčajne začína asténiou, apatiou a prejavuje sa hlbokou depresiou, psychózou, delíriom, hypomániou.
- Prejav. Príznaky sa zintenzívňujú, klinický obraz sa zastaví a stabilizuje.
- Záverečné, posledné štádium. Príznaky sú zvyčajne deficitné, klinický obraz zamrzne.
Stupeň rýchlosti (progresivity) vývoja ochorenia:
- Malígna schizofrénia (rýchlo progresívna);
- Paranoidná schizofrénia (mierne progresívna);
- Pomaly sa rozvíjajúca forma (nízko progresívna).
Formuláre
Bolo opísaných päť foriem schizofrénie: paranoidná, dezorganizovaná, katatonická, reziduálna a nediferencovaná. Paranoidná schizofrénia sa vyznačuje bludmi a sluchovými halucináciami s intaktnými kognitívnymi funkciami a afektom. Dezorganizovaná schizofrénia sa vyznačuje dezorganizáciou reči a správania a splošteným alebo neprimeraným afektom. Pri katatonickej schizofrénii prevládajú fyzické symptómy vrátane nehybnosti alebo nadmernej motorickej aktivity a zaujímania bizarných pozícií. Pri nediferencovanej schizofrénii sú symptómy zmiešané. Pri reziduálnej schizofrénii existuje jasný anamnestický dôkaz schizofrénie s výraznejšími príznakmi, po ktorej nasleduje dlhé obdobie mierne vyjadrených negatívnych symptómov.
Niektorí odborníci naopak klasifikujú schizofréniu na deficitné a nedeficientné podtypy na základe prítomnosti a závažnosti negatívnych symptómov, ako je sploštený afekt, nedostatočná motivácia a znížená cieľová orientácia. Pacientom s deficitným podtypom dominujú negatívne symptómy bez zohľadnenia iných faktorov (t. j. depresie, úzkosti, nedostatočnej environmentálnej stimulácie, vedľajších účinkov liekov). Pacienti s nedeficientným podtypom môžu mať bludy, halucinácie a poruchy myslenia, ale prakticky nemajú žiadne negatívne symptómy.
Diagnostika schizofrénia
Neexistujú žiadne špecifické testy na diagnostiku schizofrénie. Diagnóza je založená na komplexnom posúdení anamnézy, symptómov a prejavov pacienta. [ 76 ] Informácie z ďalších zdrojov, ako sú rodina, priatelia, učitelia a spolupracovníci, sú často užitočné. Podľa Diagnostického a štatistického manuálu duševných porúch, štvrté vydanie (DSM-IV), diagnóza vyžaduje dva alebo viac charakteristických symptómov (bludy, halucinácie, dezorganizovaná reč, dezorganizované správanie, negatívne symptómy) prítomných počas významnej časti mesiaca, prodromálne príznaky ochorenia alebo mikrosymptómy so sociálnymi, pracovnými a sebaobslužnými poruchami musia byť evidentné počas 6 mesiacov vrátane 1 mesiaca zjavných symptómov.
Psychóza spôsobená inými zdravotnými problémami alebo zneužívaním návykových látok sa musí vylúčiť preskúmaním anamnézy pacienta a testovaním vrátane laboratórnych testov a neurozobrazovania. Hoci sa u niektorých pacientov so schizofréniou nachádzajú štrukturálne abnormality mozgu, nie sú dostatočne špecifické na to, aby boli diagnostické.
Medzi ďalšie duševné poruchy s podobnými príznakmi patria niektoré poruchy súvisiace so schizofréniou: prechodná psychotická porucha, schizofreniformná porucha, schizoafektívna porucha a bludná porucha. Okrem toho môžu poruchy nálady u niektorých ľudí spôsobiť psychózu. Niektoré poruchy osobnosti (najmä schizoidné) sa prejavujú príznakmi podobnými schizofrénii, hoci sú zvyčajne miernejšie a nie psychotické.
Keď sa vyvinie psychóza, prvým krokom je pokúsiť sa zistiť jej príčinu. Ak je príčina známa, liečba a prevencia môžu byť špecifickejšie. Skutočnosť, že presná diagnóza je kľúčom k účinnej terapii, možno vidieť na príklade bludných symptómov, ktoré môžu byť prejavom nielen schizofrénie, ale aj temporálnej epilepsie, závislosti od amfetamínov a manickej fázy afektívnej poruchy. Každý z týchto prípadov si vyžaduje špeciálnu liečbu.
Odlišná diagnóza
Algoritmus pre diferenciálnu diagnostiku schizofrénie možno nájsť v 4. revízii Diagnostického a štatistického manuálu duševných porúch Americkej psychiatrickej asociácie (DSM-IV). Podľa tohto algoritmu by sa u pacienta s psychózou mali najprv vylúčiť somatické ochorenia a zneužívanie návykových látok. Potom by sa malo zistiť, či sú príznaky spôsobené afektívnou poruchou. Ak nie, potom sa v závislosti od klinického obrazu stanoví diagnóza schizofrénie alebo schizotypovej poruchy. Hoci liečba psychotických porúch rôzneho pôvodu má svoje vlastné charakteristiky, vo všetkých prípadoch sa spravidla používajú neuroleptiká.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Komu sa chcete obrátiť?
Liečba schizofrénia
Schizofrénia je určite stav, ktorý si vyžaduje odporučenie na psychiatrickú liečbu. A tu vôbec nie je potrebné, aby existovala priama súvislosť medzi psychotickými zážitkami a spáchaným trestným činom. Úplne stačí, že subjekt je chorý. Vo všeobecnosti, ako potvrdzuje prax, ak trestný čin nie je spojený s pozitívnymi psychotickými príznakmi, potom je spojený so znížením osobnosti pacienta v dôsledku choroby. Zároveň sa samozrejme možno stretnúť s ľuďmi, ktorých trestný čin je súčasťou ich životného kriminálneho vzorca a ktorí - tak sa stalo - ochoreli na schizofréniu, ale vo všeobecnosti by sa ľuďom, ktorí v súčasnosti potrebujú psychiatrickú liečbu, mala takáto liečba ponúknuť. Nie vždy sa to stane, najmä pri absencii uspokojivých ústavných služieb. Ak na jednej strane subjekt spácha trestný čin v úplnej remisii a to je súčasťou jeho kriminálnej „kariéry“, potom je za svoje činy zodpovedný. Schizofrénia môže byť taká závažná, že subjekt môže byť uznaný za nespôsobilého zúčastniť sa na súdnom konaní. Toto ochorenie je základom pre zníženú zodpovednosť v prípadoch vraždy a môže byť základom pre uplatnenie MacNaughtenových pravidiel.
Čas od nástupu psychotických symptómov do začiatku liečby koreluje s rýchlosťou počiatočnej terapeutickej odpovede, kvalitou terapeutickej odpovede a závažnosťou negatívnych symptómov. Včasná liečba zvyčajne vedie k rýchlejšej a úplnejšej odpovedi. Ak sa počas prvej epizódy nelieči, u 70 – 80 % pacientov sa vyvinie následná epizóda do 12 mesiacov. Dlhodobé užívanie antipsychotík môže znížiť mieru relapsov približne o 30 % počas 1 roka.
Hlavnými cieľmi liečby sú zníženie závažnosti psychotických symptómov, prevencia exacerbácií symptómov a súvisiacich porúch fungovania a pomoc pacientovi pri fungovaní na čo najvyššej možnej úrovni. Hlavnými zložkami liečby sú antipsychotiká, komunitná rehabilitácia a psychoterapia. Vzhľadom na to, že schizofrénia je dlhodobé a opakujúce sa ochorenie, dôležitým cieľom terapie je naučiť pacientov svojpomocným zručnostiam.
Na základe afinity k špecifickým neurotransmiterovým receptorom a aktivity sa lieky delia na typické antipsychotiká (neuroleptiká) a antipsychotiká druhej generácie (SGA). SGA môžu mať určité výhody, ktoré spočívajú v mierne vyššej účinnosti (hoci pri niektorých SGA sú tieto výhody kontroverzné) a zníženej pravdepodobnosti hyperkinetických porúch a iných vedľajších účinkov.
Liečba schizofrénie tradičnými antipsychotikami
Mechanizmus účinku týchto liekov súvisí predovšetkým s blokádou dopamínových D2 receptorov (blokátory dopamínu-2). Tradičné antipsychotiká možno rozdeliť na vysokoúčinné, stredneúčinné a nízkoúčinné. Vysokoúčinné antipsychotiká majú vyššiu afinitu k dopamínovým receptorom a nižšiu afinitu k adrenergným a muskarínovým receptorom. Nízkoúčinné antipsychotiká, ktoré sa používajú zriedkavo, majú nižšiu afinitu k dopamínovým receptorom a relatívne vyššiu afinitu k adrenergným, muskarínovým a histamínovým receptorom. Rôzne lieky sú dostupné vo forme tabliet, tekutín, krátkodobo a dlhodobo pôsobiacich intramuskulárnych injekcií. Výber lieku je založený predovšetkým na profile vedľajších účinkov, požadovanej ceste podania a predchádzajúcej reakcii pacienta na liek.[ 91 ]
Tradičné antipsychotiká
Trieda |
Príprava (hranice) |
Denná dávka |
Priemerná dávka |
Komentáre |
Alifatické fenotiazíny |
Chlórpromazín |
30 – 800 |
400 mg perorálne pred spaním |
Prototyp liekov s nízkou účinnosťou. Tiež v rektálnych čapíkoch. |
Piperidín |
Tioridazín |
150 – 800 |
400 mg perorálne pred spaním |
Jediný liek s absolútnou maximálnou dávkou (800 mg/deň) – vo vysokých dávkach spôsobuje pigmentovú retinopatiu a má výrazný anticholinergný účinok. V návode sú uvedené ďalšie upozornenia z dôvodu predĺženia QTk intervalu. |
Dibenzoxazepíny |
Loxapín |
20 – 250 |
60 mg perorálne pred spaním |
Má afinitu k dopamínovým D- a serotonínovým 5HT-receptorom |
Dihydroindolóny |
Molindon |
15-225 |
60 mg perorálne pred spaním |
Môže spôsobiť úbytok hmotnosti |
Tioxantény |
Tiotixén |
8-60 |
10 mg perorálne pred spaním |
Vysoký výskyt akatízie |
Butyrofenóny |
Haloperidol |
1-15 |
4 mg perorálne pred spaním |
K dispozícii je prototyp vysoko účinných liekov; haloperidol dekanoát (i/m depot). Akatízia je bežná. |
Difenylbutylpyridíny |
Pimozid |
1 – 10 |
3 mg perorálne pred spaním |
Schválené len pre Tourettov syndróm |
Piperazín |
Trifluoperazín Flufenazín Perfenazín 2 ' 3 |
2-40 0,5 – 40 12 – 64 |
10 mg perorálne pred spaním 7,5 mg perorálne pred spaním 16 mg perorálne pred spaním |
Existujú aj flufenazín dekanoát a flufenazín enantát, ktoré sú depotné formy (neexistujú žiadne dávkové ekvivalenty). |
Interval QTk - 0,7" korigovaný na srdcovú frekvenciu.
1 Súčasné odporúčania pre začatie liečby typickými antipsychotikami sú začať s najnižšou dávkou a titrovať ju až do požadovanej dávky; odporúča sa užívať pred spaním. Neexistujú dôkazy o tom, že rýchle zvyšovanie dávky je účinnejšie. Na akútnu liečbu sú k dispozícii intramuskulárne formy.
Konvenčné antipsychotiká majú niektoré závažné vedľajšie účinky vrátane sedácie, zmätenosti, dystónie alebo svalovej rigidity, tremoru, zvýšených hladín prolaktínu a priberania na váhe (na liečbu vedľajších účinkov). Akatízia (motorický nepokoj) je obzvlášť problematická a môže viesť k nedostatočnej spolupráci. Tieto lieky môžu tiež spôsobiť tardívnu dyskinézu, poruchu mimovoľných pohybov, ktorá sa najčastejšie vyznačuje zvrásnením pier a jazyka a/alebo pocitom „krútenia“ v rukách alebo nohách. Výskyt tardívnej dyskinézy je približne 5 % ročne u pacientov užívajúcich konvenčné antipsychotiká. V približne 2 % prípadov je tardívna dyskinéza závažne znetvorujúca. U niektorých pacientov tardívna dyskinéza pretrváva neurčito, aj po ukončení užívania liekov.
Dve tradičné antipsychotiká a jedno antipsychotikum sú dostupné ako dlhodobo pôsobiace depotné prípravky. Tieto prípravky sa používajú na zabránenie liekovým inkompatibilitám. Môžu tiež pomôcť pacientom, ktorí kvôli dezorganizácii, ľahostajnosti alebo averzii k chorobe nie sú schopní užívať svoje lieky perorálne denne.
Depotné antipsychotiká
Príprava 1 |
Dávkovanie |
Čas do dosiahnutia vrcholu 2 |
Flufenazín dekanoát |
12,5 – 50 mg každé 2 – 4 týždne |
1 deň |
Flufenazín enantát |
12,5 – 50 mg každé 1 – 2 týždne |
2 dni |
Haloperidol dekanoát |
25 – 150 mg každých 28 dní (možno každé 3 – 5 týždňov) |
7 dní |
Mikrosféry risperidónu S |
25 – 50 mg každé 2 týždne |
35 dní |
1 Podáva sa intramuskulárne pomocou techniky Z-track.
2 Čas do dosiahnutia maximálnej hladiny po jednorazovej dávke.
Keďže medzi prvou injekciou a dosiahnutím adekvátnych hladín v krvi uplynie 3 týždne, pacient by mal pokračovať v perorálnej antipsychotickej liečbe ešte 3 týždne po prvej injekcii. Pred začatím liečby perorálnym risperidónom sa odporúča posúdiť znášanlivosť.
Klozapín je jediný SGA, u ktorého sa preukázala účinnosť u približne 50 % pacientov rezistentných na tradičné antipsychotiká. Klozapín znižuje negatívne symptómy, nespôsobuje prakticky žiadne motorické vedľajšie účinky, má minimálne riziko vzniku tardívnej dyskinézy, ale spôsobuje iné nežiaduce účinky, ako je sedácia, hypotenzia, tachykardia, priberanie na váhe, diabetes mellitus 2. typu a zvýšené slinenie. Klozapín môže tiež spôsobiť záchvaty, tento účinok je závislý od dávky. Najzávažnejším vedľajším účinkom je agranulocytóza, ktorá sa môže vyvinúť u približne 1 % pacientov. Preto je potrebné časté sledovanie počtu bielych krviniek a klozapín sa zvyčajne používa ako rezervný liek u pacientov, ktorí nereagujú adekvátne na iné lieky. [ 92 ], [ 93 ]
Novšie SGA majú mnoho výhod klozapínu bez rizika agranulocytózy a vo všeobecnosti sa uprednostňujú pred tradičnými antipsychotikami pri liečbe akútnych epizód a prevencii exacerbácií. Novšie SGA majú veľmi podobnú účinnosť, ale majú odlišné vedľajšie účinky, takže výber lieku je založený na individuálnej citlivosti a ďalších charakteristikách lieku. Napríklad olanzapín, ktorý má relatívne vysoké riziko u pacientov dostávajúcich dlhodobú udržiavaciu liečbu, by sa mal hodnotiť aspoň každých 6 mesiacov. Môžu sa použiť hodnotiace nástroje, ako je Škála abnormálnych mimovoľných pohybov. Neuroleptický malígny syndróm je zriedkavý, ale potenciálne fatálny nežiaduci účinok charakterizovaný svalovou rigiditou, horúčkou, autonómnou nestabilitou a zvýšenou kreatinínfosfokinázou.
Približne 30 % pacientov so schizofréniou nereaguje na tradičné antipsychotiká. V týchto prípadoch môže byť účinný klozapín, antipsychotikum druhej generácie.
Liečba schizofrénie antipsychotikami druhej generácie
Antipsychotiká druhej generácie účinkujú blokovaním dopamínových aj serotonínových receptorov (antagonisty serotonín-dopamínových receptorov). SGA vo všeobecnosti znižujú pozitívne symptómy; môžu znižovať negatívne symptómy vo väčšej miere ako tradičné antipsychotiká (hoci tieto rozdiely sú kontroverzné); môžu spôsobovať menšie kognitívne poruchy; je menej pravdepodobné, že spôsobia extrapyramídové (motorické) vedľajšie účinky; majú nižšie riziko vzniku tardívnej dyskinézy; niektoré SGA nespôsobujú alebo spôsobujú len mierne zvýšenie hladín prolaktínu.
Škála patologických mimovoľných pohybov
- Sledujte chôdzu pacienta cestou do ordinácie.
- Požiadajte pacienta, aby si odstránil žuvačku alebo zubnú protézu, ak mu spôsobujú problémy.
- Zistite, či si pacient uvedomuje niektoré pohyby.
- Nechajte pacienta sedieť na pevnej stoličke bez podrúčok s rukami na kolenách, nohami mierne od seba a chodidlom položeným na podlahe. Teraz a počas celého vyšetrenia pozorujte celé telo pacienta, aby ste posúdili jeho pohyb.
- Poučte pacienta, aby sedel s rukami prevesenými bez opory cez kolená.
- Požiadajte pacienta, aby dvakrát otvoril ústa. Sledujte pohyby jazyka.
- Požiadajte pacienta, aby dvakrát vyplazil jazyk.
- Požiadajte pacienta, aby palcom poklepával na ostatné prsty ruky 15 sekúnd na každej ruke. Pozorujte tvár a nohy.
- Požiadajte pacienta, aby sa postavil s rukami natiahnutými dopredu.
Každú položku ohodnoťte na stupnici od 0 do 4 podľa stupňa zvýšenia závažnosti. 0 – žiadne; 1 – minimálne, môže to byť extrémna hranica normy; 2 – mierne; 3 – stredné; 4 – závažné. Ak sa pohyby pozorujú až po aktivácii, mali by sa ohodnotiť o 1 bod menej ako tie, ktoré sa objavia spontánne.
Pohyby tváre a úst |
Výrazy tváre Pery a periorálna oblasť Čeľuste Jazyk |
Pohyby končatín |
Ruky Nohy |
Pohyby trupu |
Krk, ramená, boky |
Všeobecný záver |
Závažnosť patologických pohybov Zlyhanie v dôsledku patologických pohybov Pacientovo uvedomenie si abnormálnych pohybov (0 – neuvedomuje si to; 4 – silná tieseň) |
Adaptované z: ECDEU Assessment Manual for Psychopharmacology od W. Guya. Autorské práva 1976 patria Ministerstvu zdravotníctva, školstva a sociálnych vecí USA.
Prírastok hmotnosti, hyperlipidémia a zvýšené riziko diabetu 2. typu sú hlavnými nežiaducimi účinkami ACE inhibítorov. Preto by sa pred začatím liečby ACE inhibítormi mali všetci pacienti vyšetriť na rizikové faktory vrátane osobnej/rodinnej anamnézy diabetu, hmotnosti, obvodu pása, krvného tlaku, hladiny glukózy v krvi nalačno a lipidového profilu. Pacienti a rodiny by mali byť poučení o príznakoch a symptómoch diabetu (polyúria, polydipsia, úbytok hmotnosti) vrátane diabetickej ketoacidózy (nevoľnosť, vracanie, dehydratácia, rýchle dýchanie, rozmazané videnie). Okrem toho by sa všetci pacienti, ktorí začínajú užívať ACE inhibítory, mali poradiť o výžive a fyzickej aktivite. Všetci pacienti liečení antipsychotikami potrebujú pravidelné sledovanie telesnej hmotnosti, indexu telesnej hmotnosti (BMI), hladín glukózy nalačno a mali by byť odoslaní na špeciálne vyšetrenie, ak sa u nich vyvinie hyperlipidémia alebo diabetes mellitus 2. typu. Neuroleptický malígny syndróm sa spája s prakticky všetkými antipsychotikami vrátane novo uvedených neuroleptík.[ 94 ]
Antipsychotiká druhej generácie 1
DIEVČA |
Príprava |
Dávkové limity |
Priemerná dávka pre dospelých |
Komentáre |
Dibenzodiazepíny |
Klozapín |
150 – 450 mg perorálne 2-krát denne |
400 mg perorálne pred spaním |
Prvá ASA, ktorá preukázala účinnosť u pacientov rezistentných na liečbu. Vyžaduje si časté sledovanie počtu bielych krviniek kvôli riziku agranulocytózy; zvyšuje riziko záchvatov a priberania na váhe. |
Benzoxazoly |
Risperidón |
4-10 mg perorálne pred spaním |
4 mg perorálne pred spaním |
Môže spôsobiť extrapyramídové príznaky pri dávkach > 6 mg; zvýšenie hladín prolaktínu závislé od dávky; jediné ASAID s dlhodobo pôsobiacou injekčnou formou |
Tienobenzodiazepíny |
Olanzapín |
10 – 20 mg perorálne pred |
15 mg perorálne pred spaním |
Najčastejšími vedľajšími účinkami sú ospalosť, priberanie na váhe a závraty. |
Dibenzotiazepíny |
Kvetiapín |
150 – 375 mg perorálne 2-krát denne |
200 mg perorálne 2-krát denne |
Nízka účinnosť umožňuje široké dávkovanie; žiadny anticholinergný účinok. Titrácia dávky je potrebná kvôli blokáde α-receptorov; podávanie je potrebné dvakrát denne. |
Benzizotiazolylpiperazíny |
Ziprasidón |
40 – 80 mg perorálne 2-krát denne |
80 mg perorálne 2-krát denne |
Inhibuje spätné vychytávanie serotonínu a norepinefrínu, môže mať antidepresívne vlastnosti. Najkratší polčas rozpadu nových liekov; vyžaduje podávanie dvakrát denne s jedlom. Pri akútnych stavoch je k dispozícii intramuskulárna forma. Nízka tendencia k zvýšeniu telesnej hmotnosti. |
Dihydrokarostyril |
Aripiprazol |
10 – 30 mg perorálne pred |
15 mg perorálne pred spaním |
Čiastočný agonista dopamínového-2 receptora, nízky sklon k priberaniu na váhe |
APVP sú antipsychotiká druhej generácie.
1 Pri tejto skupine antipsychotík sa odporúča monitorovanie priberania na váhe a rozvoja diabetu 2. typu.
Všetky antipsychotiká druhej generácie sú spojené so zvýšenou úmrtnosťou u starších pacientov s demenciou.
Liečba schizofrénie atypickými neuroleptikami sa začala takmer súčasne so začiatkom predpisovania typických neuroleptík pacientom so schizofréniou.
Rehabilitačné a sociálne podporné služby
Programy psychosociálneho tréningu a odbornej rehabilitácie pomáhajú mnohým pacientom pracovať, nakupovať a starať sa o seba, riadiť si domácnosť, vychádzať s ostatnými a spolupracovať s odborníkmi na duševné zdravie. Udržanie zamestnania môže byť obzvlášť cenné, keď je pacient umiestnený v konkurenčnom pracovnom prostredí a je mu poskytnutý mentor na pracovisku, ktorý mu uľahčí adaptáciu na prácu. Postupom času mentor na pracovisku slúži len ako záloha pri rozhodovaní alebo komunikácii so zamestnávateľmi.
Komunitné podporné služby umožňujú mnohým ľuďom so schizofréniou žiť v komunite. Hoci väčšina pacientov môže žiť samostatne, niektorí potrebujú dohliadané bývanie, kde je prítomný personál, ktorý zabezpečuje dodržiavanie liečby. Programy poskytujú odstupňované úrovne dohľadu v rôznych prostrediach, od 24-hodinovej podpory až po pravidelné domáce návštevy. Tieto programy pomáhajú zabezpečiť autonómiu pacienta a zároveň poskytovanie primeranej lekárskej starostlivosti znižuje pravdepodobnosť relapsov a potrebu hospitalizácie. Komunitné liečebné programy fungujú v domácnosti pacienta alebo v inom prostredí a majú vysoký pomer personálu k pacientom; liečebné tímy priamo poskytujú väčšinu alebo všetku potrebnú liečbu.
Počas závažných exacerbácií môže byť potrebná hospitalizácia alebo krízová intervencia v nemocnici, ako aj nedobrovoľná hospitalizácia, ak pacient predstavuje nebezpečenstvo pre seba alebo ostatných. Napriek lepšej rehabilitácii a sociálnym službám malý počet pacientov, najmä tí s ťažkými kognitívnymi deficitmi a tí, ktorí sú rezistentní na liečbu, vyžadujú dlhodobý pobyt v nemocnici alebo inú podpornú starostlivosť.
Psychoterapia
Súčasné modely psychoterapie schizofrénie, do značnej miery zmiernené sklamaním z minulých snáh, sú vo svojich cieľoch skromnejšie a pragmatickejšie a sú vnímané ako súčasť komplexnej liečby, ktorej jadrom sú farmakologické intervencie. [ 95 ] Cieľom psychoterapie je vytvoriť integrovaný vzťah medzi pacientom, rodinou a lekárom, aby sa pacient naučil rozumieť svojej chorobe a zvládať ju, užívať lieky podľa predpisu a efektívnejšie sa vyrovnávať so stresom. Hoci bežným prístupom je kombinovať individuálnu psychoterapiu s liekmi, existuje len málo praktických pokynov. Najúčinnejšia psychoterapia je taká, ktorá začína riešením základných sociálnych potrieb pacienta, poskytuje podporu a vzdelávanie o povahe choroby, podporuje adaptívne fungovanie a je založená na empatii a správnom dynamickom chápaní schizofrénie. Mnohí pacienti potrebujú empatickú psychologickú podporu pri adaptácii na skutočnosť, že choroba je často celoživotnou poruchou, ktorá môže výrazne obmedziť fungovanie.
Pre pacientov žijúcich so svojimi rodinami môžu psychoedukačné rodinné intervencie znížiť mieru recidívy. Podporné a advokačné skupiny, ako napríklad Národná aliancia pre duševne chorých, sú často užitočné pre rodiny.
Viac informácií o liečbe
Predpoveď
Počas prvých 5 rokov od nástupu ochorenia môže byť fungovanie narušené, sociálne a profesionálne zručnosti sa môžu znižovať a zanedbávanie starostlivosti o seba sa môže postupne zvyšovať. Závažnosť negatívnych symptómov sa môže zvyšovať a kognitívne funkcie sa môžu znižovať. Následne poruchy dosiahnu plató. Existujú dôkazy o tom, že závažnosť ochorenia sa môže s vekom znižovať, najmä u žien. Hyperkinetické poruchy sa môžu vyvinúť u pacientov so závažnými negatívnymi symptómami a kognitívnou dysfunkciou, a to aj v prípade, že sa antipsychotiká nepoužívajú.
Prognóza sa líši v závislosti od formy schizofrénie. Pacienti s paranoidnou schizofréniou majú menšie postihnutie a lepšie reagujú na liečbu. Pacienti s deficitným podtypom sú zvyčajne viac postihnutí, majú horšiu prognózu a sú odolnejší voči liečbe.
Schizofrénia môže byť spojená s inými duševnými poruchami. [ 96 ] Ak je spojená s obsedantno-kompulzívnymi príznakmi, prognóza je obzvlášť zlá; ak je spojená s príznakmi hraničnej poruchy osobnosti, prognóza je lepšia. Približne 80 % ľudí so schizofréniou zažije v určitom okamihu svojho života jednu alebo viac epizód závažnej depresie.
Počas prvého roka po stanovení diagnózy je prognóza úzko spojená s prísnym dodržiavaním predpísanej psychotropnej liečby. Celkovo 1/3 pacientov dosiahne významné a trvalé zlepšenie; 1/3 vykazuje určité zlepšenie, ale má periodické exacerbácie a reziduálne poškodenie; 1/3 má závažné a pretrvávajúce príznaky. Len 15 % všetkých pacientov sa úplne vráti na úroveň fungovania pred ochorením. Medzi faktory spojené s dobrou prognózou patrí dobré fungovanie pred ochorením (napr. dobrý akademický prospech, úspešná práca), neskorý a/alebo náhly nástup ochorenia, rodinná anamnéza porúch nálady iných ako schizofrénia, minimálne kognitívne poškodenie, mierne negatívne príznaky a paranoidná alebo nedeficientná forma. Medzi faktory spojené so zlou prognózou patrí skorý vek nástupu ochorenia, zlé fungovanie pred ochorením, rodinná anamnéza schizofrénie a dezorganizovaný alebo deficitný podtyp s viacerými negatívnymi príznakmi. Muži majú horšie výsledky ako ženy; ženy lepšie reagujú na antipsychotickú liečbu.
Zneužívanie alkoholu a drog predstavuje významný problém u približne 50 % ľudí so schizofréniou. Neoficiálne dôkazy naznačujú, že marihuana a iné halucinogény môžu byť u ľudí so schizofréniou mimoriadne deštruktívne a malo by sa im odradiť. Súbežné zneužívanie návykových látok je silným prediktorom zlého výsledku a môže viesť k nedodržiavaniu liečby, relapsom, častým hospitalizáciám, zníženej funkčnosti a strate sociálnej podpory vrátane bezdomovectva.

