Lekársky expert článku
Nové publikácie
Goodpastureov syndróm: príčiny, príznaky, diagnostika, liečba
Posledná kontrola: 12.07.2025

Všetok obsah iLive je lekársky kontrolovaný alebo kontrolovaný, aby sa zabezpečila čo najväčšia presnosť faktov.
Máme prísne smernice týkajúce sa získavania zdrojov a len odkaz na seriózne mediálne stránky, akademické výskumné inštitúcie a vždy, keď je to možné, na lekársky partnerské štúdie. Všimnite si, že čísla v zátvorkách ([1], [2] atď.) Sú odkazmi na kliknutia na tieto štúdie.
Ak máte pocit, že niektorý z našich obsahov je nepresný, neaktuálny alebo inak sporný, vyberte ho a stlačte kláves Ctrl + Enter.
Goodpastureov syndróm je autoimunitný syndróm zahŕňajúci alveolárne pľúcne krvácanie a glomerulonefritídu spôsobenú cirkulujúcimi protilátkami proti GBM. Goodpastureov syndróm sa najčastejšie vyvíja u jedincov s genetickou predispozíciou, ktorí fajčia cigarety, ale možnými ďalšími faktormi sú inhalácia uhľovodíkov a vírusové infekcie dýchacích ciest. Medzi príznaky Goodpastureovho syndrómu patrí dýchavičnosť, kašeľ, únava, hemoptýza a/alebo hematúria. Goodpastureov syndróm je podozrivý u pacientov s hemoptýzou alebo hematúriou a potvrdzuje sa prítomnosťou protilátok proti GBM v krvi. Liečba Goodpastureovho syndrómu zahŕňa plazmatickú výmenu, glukokortikoidy a imunosupresíva, ako je cyklofosfamid. Prognóza je dobrá, ak sa liečba začne skôr, ako sa vyvinie respiračné alebo renálne zlyhanie.
Goodpastureov syndróm prvýkrát opísal Goodpasture v roku 1919. Goodpastureov syndróm je kombináciou glomerulonefritídy a alveolárneho krvácania v prítomnosti protilátok proti GBM. Goodpastureov syndróm sa najčastejšie prejavuje ako kombinácia difúzneho alveolárneho krvácania a glomerulonefritídy, ale niekedy spôsobuje izolovanú glomerulonefritídu (10 – 20 %) alebo postihnutie pľúc (10 %). Muži sú postihnutí častejšie ako ženy.
Čo spôsobuje Goodpastureov syndróm?
Príčina ochorenia nebola presne stanovená. Predpokladá sa genetická predispozícia k Goodpastureovmu syndrómu, za jej marker sa považuje prítomnosť HLA-DRW2. Existuje názor na možnú úlohu predchádzajúcej vírusovej infekcie (vírus hepatitídy A a iné vírusové ochorenia), priemyselných rizík a liekov (predovšetkým D-penicilamínu).
Základom patogenézy Goodpastureovho syndrómu je tvorba autoprotilátok proti bazálnym membránam glomerulárnych kapilár obličiek a alveol. Tieto protilátky patria do triedy IgG, viažu sa na protilátky bazálnych membrán v prítomnosti C3 zložky komplementu s následným rozvojom imunitného zápalu obličiek a alveol pľúc.
Protilátky proti GBM sú namierené proti nekolagénnej (NC-1) doméne 3. reťazca kolagénu typu IV, ktorý sa nachádza v najvyššej koncentrácii v bazálnych membránach renálnych a pľúcnych kapilár. Vystavenie faktorom prostredia - fajčenie, vírusové ARI a vdýchnutie uhľovodíkových suspenzií (častejšie) - a menej často pneumónia aktivuje prezentáciu alveolárno-kapilárnych antigénov cirkulujúcim protilátkam u ľudí s dedičnou predispozíciou (najčastejšie ide o nositeľov alel HLA-DRwl5, -DR4 a -DRB1). Cirkulujúce protilátky proti GBM sa viažu na bazálne membrány, fixujú komplement a indukujú bunkovú zápalovú odpoveď, čo vedie k rozvoju glomerulonefritídy a/alebo pľúcnej kapilaritídy.
Pravdepodobne existuje určitá spoločná črta autoantigénov bazálnej membrány glomerulárnych kapilár obličiek a alveol. Autoantigén vzniká pod vplyvom škodlivého účinku etiologického faktora. Neznámy etiologický faktor poškodzuje a modifikuje štruktúru bazálnych membrán obličiek a pľúc. Vylučovanie výsledných produktov degradácie glomerulárnych bazálnych membrán obličiek sa pri ich poškodení spomaľuje a znižuje, čo prirodzene vytvára predpoklady pre rozvoj autoimunitného poškodenia obličiek a pľúc. Stále nie je úplne známe, ktorá zložka bazálnej membrány sa stáva autoantigénom. V súčasnosti sa predpokladá, že ide o vnútornú štrukturálnu zložku glomerulárnej bazálnej membrány obličiek, a3-reťazec kolagénu typu 4.
Vytvorené imunitné komplexy sa ukladajú pozdĺž bazálnych membrán glomerulárnych kapilár, čo vedie k rozvoju imunitného zápalového procesu v renálnom glomerule (glomerulonefritída) a alveolách (alveolitída). Hlavnými bunkami zapojenými do rozvoja tohto imunitného zápalu sú T-lymfocyty, monocyty, endoteliocyty, polymorfonukleárne leukocyty, alveolárne makrofágy. Interakciu medzi nimi zabezpečujú molekulárne mediátory, cytokíny (rastové faktory - krvné doštičky, inzulínu podobné, b-transformujúce; interleukín-1, faktor nekrózy nádorov atď.). Hlavnú úlohu pri rozvoji imunitného zápalu zohrávajú metabolity kyseliny arachidónovej, voľné kyslíkové radikály, proteolytické enzýmy a adhezívne molekuly.
Aktivácia alveolárnych makrofágov má veľký význam pri vzniku alveolitídy pri Goodpastureovom syndróme. V aktivovanom stave vylučujú približne 40 cytokínov. Cytokíny skupiny I (chemotaxíny, leukotriény, interleukín-8) zvyšujú tok polymorfonukleárnych leukocytov do pľúc. Cytokíny skupiny II (rastové faktory - krvné doštičky, makrofágy) podporujú pohyb fibroblastov do pľúc. Alveolárne makrofágy produkujú aj aktívne formy kyslíka, proteázy, ktoré poškodzujú pľúcne tkanivo.
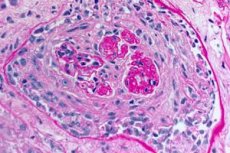
Patomorfológia Goodpastureovho syndrómu
Hlavné patomorfologické prejavy Goodpastureovho syndrómu sú:
- prevládajúce poškodenie mikrocirkulačného riečiska obličiek a pľúc. V pľúcach sa pozoruje obraz venulitídy, arteriolitídy, kapilaritídy s výraznými javmi deštrukcie a proliferácie; poškodenie kapilár sa pozoruje hlavne v interalveolárnych septách, vyvíja sa alveolitída s hemoragickým exsudátom v alveolách. Poškodenie obličiek sa vyznačuje rozvojom extrakapilárnej proliferatívnej glomerulonefritídy s následnou tvorbou hyalinózy a fibrózy, čo vedie k rozvoju zlyhania obličiek;
- výrazné intraalveolárne krvácania;
- rozvoj pľúcnej hemosiderózy a pneumosklerózy rôzneho stupňa závažnosti v dôsledku vývoja alveolitídy.
Príznaky Goodpastureovho syndrómu
Ochorenie sa najčastejšie prejavuje klinickými prejavmi pľúcnej patológie. Hemoptýza je najvýraznejším príznakom; hemoptýza však môže chýbať pri hemoragických prejavoch a pacient sa môže na röntgene hrudníka prejaviť iba infiltratívnymi zmenami alebo infiltrátom a respiračnou tiesňou a/alebo zlyhaním dýchania. Časté sú dýchavičnosť (najmä pri námahe), kašeľ, nevoľnosť, znížená pracovná schopnosť, bolesť na hrudníku, horúčka a úbytok hmotnosti. Až 40 % pacientov má makrohematúriu, hoci pľúcne krvácanie môže predchádzať renálnym prejavom o týždne až roky.
Počas hemoptyzy sa môže zvýšiť dýchavičnosť. Problémom je aj slabosť a znížená schopnosť pracovať.
Príznaky Goodpastureovho syndrómu sa časom menia a pohybujú sa od čírych pľúc pri auskultácii až po praskanie a suché chrapľavé zvuky. Niektorí pacienti majú periférny edém a bledosť v dôsledku anémie.
Počas vyšetrenia sa pozornosť zameriava na bledú pokožku, cyanózu slizníc, pastozitu alebo výrazný opuch tváre, zníženú svalovú silu a úbytok hmotnosti. Telesná teplota je zvyčajne zvýšená na horúčkovitú úroveň.
Pri perkusii pľúc je možné zistiť skrátenie perkusie nad rozsiahlymi ložiskami pľúcneho krvácania, ale toto sa pozoruje zriedkavo; častejšie nedochádza k žiadnym zmenám perkusie.
Charakteristickým auskultatívnym znakom Goodpastureovho syndrómu je suché a vlhké sipot, ktorého počet sa počas hemoptýzy alebo po nej výrazne zvyšuje.
Pri vyšetrení kardiovaskulárneho systému sa zistí arteriálna hypertenzia, prípadne zvýšenie hranice relatívnej srdcovej tuposti vľavo, tlmené srdcové ozvy, jemný systolický šelest a s rozvojom závažného zlyhania obličiek sa objavuje perikardiálny trecí šelest. Pri progresívnom poškodení obličiek na pozadí významnej arteriálnej hypertenzie sa môže vyvinúť akútne zlyhanie ľavej komory s obrazom srdcovej astmy a pľúcneho edému. Zvyčajne sa táto situácia vyvíja v terminálnom štádiu ochorenia.
Poškodenie obličiek sa spravidla prejavuje neskôr, po určitom čase po vzniku pľúcnych príznakov. Charakteristickými klinickými príznakmi renálnej patológie sú hematúria (niekedy makrohematúria), rýchlo postupujúce zlyhanie obličiek, oligúria, arteriálna hypertenzia.
V 10-15% prípadov začína Goodpastureov syndróm klinickými príznakmi renálnej patológie - objavuje sa klinický obraz glomerulonefritídy (oligúria, edém, arteriálna hypertenzia, výrazná bledosť) a potom sa pridávajú príznaky poškodenia pľúc. Mnohí pacienti môžu mať myalgiu, artralgiu.
Bez ohľadu na varianty nástupu je Goodpastureov syndróm vo väčšine prípadov závažný, ochorenie postupne progreduje, vyvíja sa závažné pľúcne a renálne zlyhanie. Priemerná dĺžka života pacientov od nástupu ochorenia sa pohybuje od niekoľkých mesiacov do 1-3 rokov. Najčastejšie pacienti zomierajú na urémiu alebo pľúcne krvácanie.
Čo vás trápi?
Diagnóza Goodpastureovho syndrómu
Diagnóza Goodpastureovho syndrómu vyžaduje detekciu sérových protilátok proti GBM nepriamou imunofluorescenciou alebo, ak je k dispozícii, priamym enzýmovo-imunosorbentným testom (ELISA) s rekombinantným ľudským NC-1 a3. Na detekciu SLE sa používajú ďalšie sérologické testy, ako napríklad testovanie antinukleárnych protilátok (ANA) a na detekciu titra antistreptolyzínu-O na detekciu poststreptokokovej glomerulonefritídy, ktorá môže byť príčinou mnohých prípadov pľúcno-renálneho syndrómu. ANCA je pozitívna (v periférnych vzorkách) v 25 % prípadov Goodpastureovho syndrómu. Biopsia obličiek môže byť indikovaná, ak je prítomná glomerulonefritída (hematúria, proteinúria, kal červených krviniek v analýze moču a/alebo zlyhanie obličiek). Pri Goodpastureovom syndróme a všetkých ostatných príčinách pľúcno-renálneho syndrómu sa pri biopsii zistí rýchlo progredujúca fokálna segmentálna nekrotizujúca glomerulonefritída s progresívnym priebehom. Imunofluorescenčné farbenie renálneho alebo pľúcneho tkaniva klasicky odhaľuje lineárne ukladanie IgG pozdĺž glomerulárnych alebo alveolárnych kapilár. Vyskytuje sa aj pri diabetickej obličkovej a fibrilárnej glomerulonefritíde, čo je zriedkavé ochorenie spôsobujúce pulmonálno-renálny syndróm, ale detekcia protilátok proti GBM pri týchto ochoreniach je nešpecifická.
Testy pľúcnych funkcií a bronchoalveolárna laváž nie sú diagnostické pre Goodpastureov syndróm, ale môžu sa použiť na potvrdenie prítomnosti difúzneho alveolárneho krvácania u pacientov s glomerulonefritídou a pľúcnymi infiltrátmi, ale bez hemoptýzy. Výplachová tekutina, ktorá zostáva hemoragická po viacerých premytiach, môže potvrdiť difúzny hemoragický syndróm, najmä ak je súčasne prítomný pokles hematokritu.
 [ 3 ]
[ 3 ]
Laboratórna diagnostika Goodpastureovho syndrómu
- Všeobecný krvný test. Charakteristickými znakmi sú hypochrómna anémia z nedostatku železa, hypochrómia, anizocytóza, poikilocytóza erytrocytov. Pozoruje sa aj leukocytóza, posun leukocytového vzorca doľava a významné zvýšenie sedimentácie erytrocytov (ESR).
- Všeobecná analýza moču. V moči sa nachádzajú bielkoviny (stupeň proteinúrie môže byť významný), valce (granulované, hyalínové, erytrocytové), erytrocyty (môže sa vyskytnúť makrohematúria). S progresiou chronického zlyhania obličiek sa relatívna hustota moču znižuje a v Zimnitského teste sa vyvíja izohypostenúria.
- Biochemický krvný test. Zvýšené hladiny močoviny, kreatinínu, haptoglobínu, seromukoidu, a2 a gama globulínov v krvi, znížený obsah železa.
- Imunologické štúdie. Môže sa zistiť pokles počtu supresorov T-lymfocytov, detegujú sa cirkulujúce imunitné komplexy. Protilátky proti bazálnej membráne glomerulárnych a alveolárnych kapilár sa detegujú nepriamou imunofluorescenciou alebo rádioimunologickými metódami.
- Analýza spúta. Spúto obsahuje veľa erytrocytov, hemosiderín, detekujú sa siderofágy.
Inštrumentálna diagnostika Goodpastureovho syndrómu
- Röntgenové vyšetrenie pľúc. Charakteristickými röntgenovými príznakmi sú pľúcne infiltráty v koreňovej oblasti šíriace sa do dolných a stredných častí pľúc, ako aj progresívne, symetrické, bilaterálne obláčikovité infiltráty.
- Štúdium funkcie vonkajšieho dýchania. Spirometria odhaľuje reštriktívny typ respiračného zlyhania (znížená vitálna kapacita), s progresiou ochorenia sa pridáva obštrukčný typ respiračného zlyhania (znížený FEV1, Tiffeneauov index).
- EKG. Zistili sa príznaky ťažkej myokardiálnej dystrofie anemického a hypoxického pôvodu (zníženie amplitúdy T vĺn a ST intervalu v mnohých zvodoch, najčastejšie v ľavých hrudných zvodoch). Pri ťažkej arteriálnej hypertenzii sa objavujú príznaky hypertrofie myokardu ľavej komory.
- Analýza krvných plynov odhaľuje arteriálnu hypoxémiu.
- Vyšetrenie biopsií pľúc a obličiek. Biopsia pľúcneho tkaniva (otvorená biopsia) a obličiek sa vykonáva na konečné overenie diagnózy, ak nie je možné presne diagnostikovať ochorenie neinvazívnymi metódami. Vykonáva sa histologické a imunologické vyšetrenie biopsií. Pre Goodpastureov syndróm sú charakteristické nasledujúce príznaky:
- prítomnosť morfologických znakov glomerulonefritídy (najčastejšie extrakapilárnej), hemoragickej alveolitídy, hemosiderózy a intersticiálnej fibrózy;
- detekcia lineárnych depozitov IgG a zložky komplementu C3 na bazálnych membránach pľúcnych alveol a renálnych glomerulov pomocou imunofluorescenčnej metódy.
Diagnostické kritériá pre Goodpastureov syndróm
Pri diagnostikovaní Goodpastureovho syndrómu sa odporúča použiť nasledujúce kritériá.
- Kombinácia pľúcnej patológie a patológie obličiek, teda hemoptýza (často pľúcne krvácanie), dýchavičnosť a príznaky glomerulonefritídy.
- Neustále progresívny priebeh ochorenia s rozvojom respiračného a renálneho zlyhania.
- Vývoj anémie z nedostatku železa.
- Detekcia viacerých bilaterálnych oblačných infiltrátov počas rádiografického vyšetrenia pľúc na pozadí retikulárnej deformácie pľúcneho vzoru.
- Detekcia vysokých titrov cirkulujúcich protilátok proti bazálnej membráne renálnych glomerulov a alveol v krvi.
- Detekcia lineárnych depozitov IgG a zložky komplementu C3 na bazálnych membránach glomerulárnych a alveolárnych kapilár.
- Absencia iných systémových (okrem pľúcnych a renálnych) prejavov.
Diferenciálna diagnostika Goodpastureovho syndrómu
Goodpastureov syndróm sa musí odlišovať od množstva ochorení prejavujúcich sa hemoptýzou alebo pľúcnym krvácaním. Je potrebné vylúčiť onkologické ochorenia priedušiek a pľúc, tuberkulózu, pľúcne abscesy, bronchiektázie, srdcové a cievne ochorenia (vedúce k preťaženiu a hypertenzii v pľúcnom obehu), systémovú vaskulitídu, hemoragickú diatézu.
Skríningový program Goodpastureovho syndrómu
- Všeobecné krvné a močové testy.
- Biochemický krvný test: stanovenie celkového proteínu a proteínových frakcií, kreatinínu a močoviny, transamináz, seromukoidu, haptoglobínu, fibrínu, železa.
- Analýza spúta: cytologické vyšetrenie, stanovenie siderofágov.
- Imunologické štúdie: stanovenie obsahu B- a T-lymfocytov, subpopulácií T-lymfocytov, imunoglobulínov, cirkulujúcich imunitných komplexov, protilátok proti bazálnym membránam glomerulov obličiek a alveol.
- Röntgenové vyšetrenie pľúc.
- EKG.
- Spirometria.
- Vyšetrenie biopsií pľúc a obličiek.
Aké testy sú potrebné?
Liečba Goodpastureovho syndrómu
Liečba Goodpastureovho syndrómu zahŕňa dennú alebo obdennú plazmatickú výmenu počas 2 až 3 týždňov (4 l plazmatickej výmeny) na odstránenie protilátok proti GBM v kombinácii s intravenóznymi glukokortikoidmi (zvyčajne metylprednizolón 1 g počas najmenej 20 minút každý druhý deň 3-krát s prednizolónom 1 mg/kg telesnej hmotnosti denne) a cyklofosfamidom (2 mg/kg jedenkrát denne) počas 6 až 12 mesiacov, aby sa zabránilo tvorbe nových protilátok. Liečba sa môže postupne znižovať, keď sa funkcie pľúc a obličiek prestanú zlepšovať. Dlhodobá úmrtnosť súvisí so stupňom poruchy funkcie obličiek na začiatku ochorenia; pacienti, ktorí vyžadujú dialýzu včas, a pacienti s viac ako 50 % polmesiacových nefrónov pri biopsii majú dobu prežitia kratšiu ako 2 roky a často potrebujú dialýzu, pokiaľ sa neuvažuje o transplantácii obličiek. Hemoptýza môže byť dobrým prognostickým znakom, pretože vedie k skoršej detekcii ochorenia; menšina pacientov, ktorí sú ANCA-pozitívni, lepšie reaguje na liečbu Goodpastureovho syndrómu. Recidíva sa vyskytuje v malom percente prípadov a je spojená s pokračujúcim fajčením a infekciou dýchacích ciest. U pacientov s terminálnym štádiom ochorenia obličiek, ktorí podstúpili transplantáciu obličky, sa ochorenie môže v transplantovanom tkanive recidívovať.
Aká je prognóza Goodpastureovho syndrómu?
Goodpastureov syndróm často rýchlo progreduje a môže byť smrteľný, pokiaľ nie je včas diagnostikovaný a liečený; prognóza je dobrá, ak sa s liečbou začne skôr, ako sa vyvinie respiračné alebo renálne zlyhanie.
Okamžité prežitie v čase pľúcneho krvácania a respiračného zlyhania je spojené so zabezpečením priechodnosti dýchacích ciest; endotracheálna intubácia a mechanická ventilácia sa odporúčajú pacientom s hraničnými hladinami arteriálnych krvných plynov a hroziacim respiračným zlyhaním.

